Острая пневмония
В основу первой классификации острой Пневмония, разработанной К. Рокитанским (1842), был положен морфологический принцип, и Пневмония различались в зависимости от локализации и размеров пневмонического инфильтрата. В 1937 год Буллова (G. М. Bullowa) предложил классификацию острой Пневмония, основанную на этиологического принципе. За рубежом широко распространена классификация, разработанная Хегглином (R. Hegglin, 1969), которая построена по этиопатогенетическому принципу и выделяет Пневмония первичную и вторичную с указанием этиологии заболевания. В СССР принята классификация острых Пневмония, предложенная Н. С. Молчановым в 1962 год и утверждённая XV Всесоюзным съездом терапевтов. В этой классификации выделяют следующие острые Пневмония: по этиологии (бактериальные, вирусные и ку-риккетсиозные; Пневмония, обусловленные химическими и физическими раздражителями; смешанные); по клинико-морфологическим признакам (паренхиматозная крупозная и паренхиматозная очаговая, интерстициальная, смешанная); по течению (остротекущая, затяжная). Однако в эту классификацию не включены микоплазменные и аллергические Пневмония Кроме того, в разделе, характеризующем острые Пневмония по клинико-морфологическим признакам, указана практически не встречающаяся у взрослых интерстициальная Пневмония, диагноз которой основан нд данных рентгенологическое исследования, что создаёт условия для гипердиагностики острой Пневмония у больных с изменённым рентгенологическое рисунком лёгких. В 1978 год О. В. Коровиной была предложена классификация острой Пневмония, в которой эти недостатки были устранены.
В ней различают: по этиологии — бактериальные (с указанием возбудителя), вирусные (с указанием возбудителя), микоплазменные и риккетсиозные (с указанием возбудителя), аллергические, обусловленные физическими и химическими факторами, смешанные неуточнённой этиологии; по патогенезу — первичную и вторичную; по морфологическим признакам — крупозную и очаговую; по течению — остротекущую и затяжную. Однако исключение из классификации интерстициальной Пневмония признается пока не всеми пульмонологами. В классификации острая Пневмония подразделяется на первичную и вторичную. Первичной острой Пневмония считается заболевание, возникшее у человека со здоровыми прежде органами дыхания и при отсутствии заболеваний других органов и систем, приведших к Пневмония или способствовавших её возникновению. Вторичная острая Пневмония возникает на фоне хронический заболеваний органов дыхания (хронический бронхит, опухоль и другие), как осложнение инфекционные заболеваний, включая вирусные респираторные болезни, заболеваний сердечно-сосудистой системы с застоем в малом круге кровообращения, хронический заболеваний различных органов и систем (почек, кроветворной системы и так далее), снижающих устойчивость к инфекции, как осложнение операций и травм.
Острая Пневмония встречается довольно часто. Так, по данным А. А. Коровина (1976), больные с острой Пневмония составляют 9—13% от числа больных в терапевтических отделениях, причём преобладают больные с очаговой Пневмония (73—77%).
Этиология
Острая Пневмония является полиэтиологичным заболеванием. Основной причиной Пневмония является бактериальная и вирусная (вирусно-бактериальная) инфекция, возбудители которой характеризуются выраженной пневмотропностью. В последние годы увеличилась частота микоплазменных, риккетсиозных, грибковых и других видов Пневмония Вместе с тем возможно развитие острой Пневмония, непосредственно не связанной с первичной инфекцией. Это Пневмония от воздействия различных физических и химических факторов (аспирационные, лекарственные, лучевые и другие)
Клинико-микробиологические и клинико-иммунологические сопоставления и экспериментальные исследования позволили разделить наиболее часто выделяемые из бронхиального содержимого микроорганизмы но степени их потенциальной способности вызывать воспалительный процесс в лёгких на три группы: патогенные (Streptococcus pneumoniae, Haemophilus influenzae), условно патогенные (Staphylococcus aureus, Streptococcus haemolyticus, Pseudomonas aeruginosa, Klebsiella pneumoniae, Escherichia coli, Proteus sp. и другие энтеробактерии) и непатогенные (Staphylococcus epidermidis, Streptococcus viridans, Streptococcus anhaemolyticus и другие).
Среди бактериальных возбудителей острой Пневмония ведущая роль принадлежит пневмококку (Streptococcus pneumoniae). Это подтверждается не только бактериологические исследованием мокроты, но и результатами серологический исследований. Особенно часто пневмококк выделяется у больных в самом начале заболевания до назначения антибактериальной терапии. По данным различных исследователей, удельный вес пневмококка среди других возбудителей Пневмония в этиологии острых пневмоний колеблется от 70 до 96%.
В последние годы увеличилась частота выделения из мокроты больных острой пневмонией Haemophilus influenzae.
Частота стафилококка среди других возбудителей острой Пневмония у взрослых невелика и составляет, по данным Венты (Н. Wenta, 1975), 0,4—5%. В 3—8% случаев возбудителями острой Пневмония, по данным Дейвидсона (М. Davidson, 1976) и Финленда (М. Finland, 1976), являются грамотрицательные энтеробактерии, особенно палочка Фридлендера (Klebsiella pneumoniae) и синегнойная палочка (Pseudomonas aeruginosa).
Возросшую за последние 10— 15 лет частоту Пневмония, вызываемых условно-патогенными микроорганизмами, многие исследователи объясняют нерациональным применением антибактериальных средств, приводящим к дисбактериозу (смотри полный свод знаний) и суперинфекции (смотри полный свод знаний). Пневмония, вызванные условно-патогенными микроорганизмами Pseudomonas aeruginosa, Escherichia coli, Proteus sp. нередко являются следствием госпитальной инфекции.
При аспирационных пневмониях наряду с аспирируемым материалом (например, рвотные массы, вазелин, бензин) в качестве этиологического фактора может выступать анаэробная микрофлора.
Встречаются Пневмония, вызываемые различными грибками, в основном рода Candida. Учащение случаев этой формы заболевания также связывают с широким применением антибактериальных средств. В 3—8% случаев острых Пневмония причиной заболевания являются вирусы. В основном это вирусы гриппа, значительно реже — парагриппа, аденовирусы, миксовирусы, пикорнавирусы, реовирусы или сочетание различных вирусов. По наблюдениям Е. В. Ермакова (1979), грипп А1 осложнялся Пневмония у 11,2% больных, а грипп А2 — у 14,9%. Однако первичная интерстициальная гриппозная Пневмония, протекающая у взрослых доброкачественно без инфильтративных изменений в лёгочной паренхиме, большинством исследователей не оценивается как Пневмония, а рассматривается как интерстициальная реакция лёгкого на гриппозную инфекцию. Возможность возникновения вирусных Пневмония без участия других микроорганизмов оспаривается многими исследователями; большинство из них рассматривает острую респираторную вирусную инфекцию как один из основных предрасполагающих факторов к возникновению острой Пневмония, развитие которой является следствием экзо и эндогенной бактериальной инфекции.
В ряде случаев возбудителем Пневмония являются хламидии (смотри полный свод знаний Орнитоз).
Микоплазменная природа острой Пневмония достоверно устанавливается в 6—20%, в условиях закрытых коллективов иногда до 52% случаев. Вместе с тем у 70% больных Пневмония, вызванной Mycoplasma pneumoniae, обнаруживается участие в патологическом процессе вирусов и микробных агентов. По-видимому, самостоятельное значение Mycoplasma pneumoniae в развитии воспаления лёгких у взрослых невелико и в большинстве случаев эти микроорганизмы принимают участие в развитии воспалительного процесса как возбудители-ассоцианты .
Острые Пневмония могут сопровождать и осложнять различные инфекционные болезни (коклюш, корь, ветряную оспу, туляремию, бруцеллёз, лептоспироз, сибирскую язву, сап, чуму, скарлатину, сальмонеллёзам, брюшной тиф), при которых Пневмония может быть вызвана специфическим возбудителем данной инфекционные болезни или присоединившимися бактериальными или вирусными агентами. Пневмония могут быть вызваны также гельминтами во время их миграции, например, аскаридами.
В зависимости от инфекционных и паразитарных агентов, вызвавших острую пневмонию, А. Пневмония Казанцев (1979) делит пневмонии на: 1. Бактериальные пневмонии: а) пневмококковые, б) стафилококковые, в) стрептококковые, г) пневмонии, обусловленные прочими бактериальными агентами (Klebsiella, Pseudomonas, Neisseria, Escherichia и другие), д) специфические пневмонии при общих инфекционных болезнях (брюшном тифе, сальмонеллёзах, скарлатине), ж) лёгочные формы зоонозных заболеваний (туляремия, чума, бруцеллёз, лептоспироз, сибирская язва, сап). 2. Вирусные пневмонии: а) гриппозная, б) парагриппозная, в) аденовирусная, г) респираторно-синцитиально-вирусная, д) пневмонии, обусловленные прочими вирусами (ветряной оспы, кори, герпеса и другие). 3. Орнитозные пневмонии. 4. Риккетсиозные пневмонии (лёгочные формы ку-лихорадки). 5. Пневмонии, обусловленные микоплазмой
Пневмонии, вызванные грибками (кандидоз лёгких, гистоплазмоз лёгких, аспергиллез, кокцидиоидоз).
Пневмонии, вызванные миграцией гельминтов. 8. Смешанные пневмонии, обусловленные действием нескольких этиологических факторов (вирусно-бактериальные, вирусно-микоплазменные и прочее).
Возникновение острых Пневмония может быть не связано непосредственно с первичным внедрением инфекции. Например, при Пневмония от воздействия химических и физических факторов инфекция присоединяется вторично. В этиологии таких Пневмония сочетаются различные повреждения бронхов и лёгких физическими или химический агентами и вторичное инфицирование микробами и вирусами, обитающими в организме, чаще в зеве, верхних дыхательных путях и нередко являющимися условно-патогенными (стафилококк, кишечная палочка и другие).
Острые Пневмония могут возникнуть при поражении отравляющими веществами удушающего типа, от вдыхания паров различных раздражающих веществ, при бытовых отравлениях хлорофосом и тиофосом (токсические П). К острой Пневмония может привести аспирация даже небольших количеств бензина, керосина, лигроина, нефти, жиров минерального, растительного или животного происхождения, а также желудочного содержимого при алкогольном опьянении и во время наркоза.
Часто Пневмония возникает при ожоговой травме, особенно ожогах дыхательных путей. По данным Н. С. Молчанова, В. В. Ставской (1971),Пневмония при ожогах II—IV степени наблюдается в 38% случаев. Известны «холодовые пневмонии» («ознобление лёгких»), описанные во время советско-финляндского конфликта и во время Великой Отечественной войны.
При применении лучевой терапии может возникнуть острая Пневмония, вызванная облучением (синонимы лучевая пневмония).
Острой пневмонией может сопровождаться лекарственная аллергия. Е. Я. Северова (1969) наблюдала острую Пневмония у 7,3% больных, а А. Ф. Билибин (1974) — у 4,1% больных с аллергией к лекарственным средствам.
Аллергические Пневмония, известные под названием «экзогенные аллергические альвеолиты», развиваются в результате повреждения, обусловленного активацией иммунных механизмов на действие экзогенных аллергенов. Роль экзогенных аллергенов выполняют самые различные вещества (например, споры грибков, антигены домашней пыли, лекарственные средства и другие), которые попадают в организм ингаляционным путём с вдыхаемым воздухом. Заболевание развивается обычно после длительного контакта с источником аллергена, проявляется недомоганием, лихорадкой, ознобом, а также кашлем и другими симптомами, характерными для нарушения функции лёгких (смотри полный свод знаний Экзогенные аллергические альвеолиты).
Факторы, предрасполагающие к возникновению острой пневмонии
К возникновению острых, особенно очаговых, Пневмония предрасполагают различные хронический заболевания лёгких (хронический бронхит, пневмокониозы, бронхиальная астма, муковисцидоз, неспецифические лёгочные синдромы при системных заболеваниях) и врождённые дефекты бронхов и лёгких. При всех этих заболеваниях снижена устойчивость органов дыхания по отношению к различным инфекционные агентам. Курение также может предрасполагать к возникновению острой Пневмония, особенно у курильщиков, больных хронический бронхитом.
Аспирация инородного тела, с последующим развитием ателектаза, с нарушением дренажной и вентиляционной функции поражённого участка лёгкого, создаёт условия, способствующие возникновению Пневмония в зоне ателектаза. Рак бронха нередко осложняется Пневмония в зоне поражения.
Нарушение функции внешнего дыхания в послеоперационном периоде, особенно после абдоминальных операций, связанное с угнетающим действием анестетиков, нарушением подвижности диафрагмы, гиподинамией, явлениями застоя в лёгких, создаёт благоприятные условия для развития послеоперационных Пневмония Опыт Великой Отечественной войны показал значительную роль травмы в возникновении Пневмония Отмечалось увеличение частоты Пневмония при ранениях груди (18%), живота (35,8%), черепа (17,5%). После черепно-мозговой травмы Пневмония развивались в первые сутки на противоположной ранению стороне, что Н. С. Молчанов и
В. В. Ставская (1971) объясняют нейрогуморальными механизмами их возникновения.
Возникновению острых Пневмония способствуют воспалительные заболевания придаточных (околоносовых, частей) пазух носа, при этом нарушается носовое дыхание, что способствует скоплению инфицированного секрета в бронхах. Патологический изменения в придаточных пазухах носа у больных с острыми Пневмония встречаются в 2,5 раза чаще, чем у здоровых, в том числе синуситы — в 3,6 раза, двусторонние гаймориты составляют 1/3 всех поражений гайморовых (верхнечелюстных, Т.) пазух.
К развитию Пневмония предрасполагает нарушение функции надгортанника, нередко возникающее при эпилептических припадках и других болезнях нервной системы. Расстройство регуляции бронхов и сосудов лёгких, нарушение функционального состояния дыхательного и кашлевого центров у больных с неврологический заболеваниями способствуют проникновению инфекции и развитию воспалительного процесса в лёгких.
При недостаточности кровообращения, длительном постельном режиме и вынужденном положении (на боку или спине при инфарктах миокарда, переломах и тому подобное) у ослабленных больных нередко возникает застой в лёгких, гиповентиляция, нарушается дренажная функция бронхов, что способствует возникновению острой Пневмония Врождённые и приобретённые иммунодефицитные состояния (смотри полный свод знаний И жму но логическая, недостаточность), миеломная болезнь (смотри полный свод знаний) также предрасполагают к повторным Пневмония У пожилых и ослабленных людей с нарушенным выделением бронхиального секрета и его задержкой в базальных сегментах, с гиповентиляцией лёгких может развиться очаговая Пневмония, преимущественно в базальных сегментах лёгких. К возникновению Пневмония предрасполагает хронический алкоголизм: крупозная Пневмония у страдающих хронический алкоголизмом наблюдается вдвое чаще, чем у лиц, не употребляющих алкоголь, и протекает значительно тяжелее. Лечение иммунодепрессивными и цитостатическими средствами, снижая иммунологический защитные механизмы, способствует возникновению острой Пневмония
Заболеваемость острыми Пневмония зависит от времени года. Наибольшее число больных крупозной Пневмония приходится на осень, зиму и весну. Связь возникновения острой Пневмония с переохлаждением была отмечена Н. С. Молчановым и В. В. Ставской (1971). Отрицательное влияние переохлаждения на органы дыхания связано не только со снижением общей сопротивляемости организма инфекции, но и с местными изменениями — нарушением дренажной функции дыхательных путей вследствие изменений в слизистой оболочке трахеи и бронхов.
Патогенез
Возможны три пути проникновения в лёгкие возбудителей Пневмония: бронхогенный, по-видимому, наиболее распространённый, гематогенный и лимфогенный. Бронхогенный путь проникновения наблюдается при аспирации возбудителя инфекции. Этому способствуют различные врождённые и приобретённые дефекты элиминации (выведения) агентов: нарушения мукоцилиарного клиренса, дефекты сурфактантной системы лёгкого (смотри полный свод знаний Легкие, физиология, Сурфактант), недостаточная фагоцитарная активность нейтрофилов и альвеолярных макрофагов, изменения местного и общего иммунитета, трахеобронхиальная дискинезия, нарушения проходимости бронхов, плевральные сращения с нарушением подвижности лёгкого, нарушения функции диафрагмы, снижение кашлевого рефлекса и другие Наряду с интракаиаликулярным (по дыхательным путям) распространением воспалительного процесса возможно также контактное распространение микробов при выраженной экссудации серозной жидкости, которая разносит бактерии, проникая через поры в межальвеолярных перегородках. Нередко наблюдается сочетание обоих видов распространения инфекционные процесса в лёгких. Гематогенное распространение микробов доказано в случаях раневого сепсиса. По данным
С. С. Вайля (1946), в ряде случаев возникновения Пневмония у раненых в грудную клетку имеет место лимфогенное распространение инфекции в связи с лимфангиитом.
В 1925 год А. Н. Рубелем была выдвинута аллергическая теория патогенеза острой Пневмония, получившая широкое распространение и признание. В соответствии с этой теорией пневмонический процесс проходит две фазы: рефлекторно-гиперергическую и инфекционно-аллергическую. Под влиянием переохлаждения или других факторов окружающей среды изменяется иммунобиологическое равновесие между макроорганизмом и населяющими органы дыхания .микробами. Лёгочная ткань оказывается сенсибилизированной по отношению к бактериям, что и приводит к развитию местной п общей аллергической реакции, лежащей в основе Пневмония
Большинство исследователей считает, что патогенез очаговой и крупозной Пневмония различен. В отличие от очаговой Пневмония, которая является выражением норм- и гипергической реакции организма на инфекционные агент, крупозная Пневмония рассматривается как проявление гиперергической реактивности. Сенсибилизация к тем или иным микроорганизмам имеется как при крупозной, так и при очаговой Пневмония, однако уровень специфического иммунитета выше у больных крупозной Пневмония, что связано с более значительным антигенным раздражением и иммунной защитой. По данным В. В. Николаевского (1979), для больных с затяжным течением острой Пневмония характерно сохранение сенсибилизации к микробным агентам и после лечения, что может способствовать поддержанию воспалительного процесса в лёгких.
При анализе состояния Т- и В-систем иммунитета (смотри полный свод знаний Иммунитет) выявлены определённые изменения, связанные с особенностями клинические, течения Пневмония Наименьшие изменения этих систем отмечены у больных с благоприятным течением очаговой Пневмония В случаях затяжного течения очаговой Пневмония снижалось содержание Т-клеток, их функциональная активность и количество иммуноглобулинов в сыворотке крови. У больных крупозной Пневмония наблюдались выраженные изменения обеих систем иммунитета, проявляющиеся значительным изменением количества Т- и В-клеток (уменьшением Т-клеток и увеличением В-клеток), сниженной реакцией на фитогемагглютинин и высоким содержанием иммуноглобулинов. Анализ частоты циркуляции иммунных комплексов в крови больных позволил установить, что при крупозной Пневмония иммунные комплексы имеются в острую фазу болезни почти у всех больных, при очаговой — несколько реже. Было высказано предположение, что циркуляция иммунных комплексов в крови больных острой Пневмония в течение двух-трёх недель от начала заболевания свидетельствует об интенсивности иммунных процессов, направленных на быстрейшее выведение антигена из организма больного, и способствует более быстрому выздоровлению. Отсутствие иммунных комплексов в начале заболевания при наличии длительной антигенемии можно рассматривать как проявление недостаточности иммунитета. У больных с затяжным течением острой Пневмония отмечено преобладание циркулирующих в крови антигенов над антителами и значительные изменения в системе комплемента. Высказывается предположение, что при отсутствии клинические, эффекта в процессе лечения у больных острой Пневмония почти всегда имеются выраженные аутоиммунные изменения или резкое угнетение механизмов неспецифической реактивности.
Возникновение острой Пневмония, особенности её течения и исход в значительной степени зависят от состояния механизмов неспецифической защиты бронхов и лёгких, которые препятствуют попаданию в дыхательные пути и лёгкие микробов, вирусов, инородных частиц и очищают органы дыхания от проникших возбудителей, пыли и другие Так, нарушение закрытия входа в гортань надгортанником, недостаточное смыкание голосовых связок, сниженный кашлевой рефлекс, нарушение моторной функции бронхов, выраженный бронхоспазм или обтурация бронхов способствуют возникновению Пневмония, ухудшают её течение, создавая условия для её перехода в хронический форму. Особое место в патогенезе острой Пневмония занимают нарушения функции реснитчатого эпителия бронхов, изменение химический состава и реологических свойств бронхиального секрета (смотри полный свод знаний Бронхи, физиология). Сниженная и дискоординированная функция ресничек, пониженная или повышенная вязкость и эластичность бронхиального секрета, увеличенное или уменьшенное его количество приводят к снижению мукоцилиарного клиренса и прогрессированию острой Пневмония У больных острой Пневмония нарушены клеточные механизмы противоинфекционной защиты бронхов и лёгких: снижена фагоцитарная активность альвеолярных макрофагов и нейтрофилов, что приводит к внутриклеточному паразитированию микробов и вирусов, диссеминации и прогрессированию воспалительного процесса в лёгких. Эти нарушения могут предшествовать острой Пневмония, особенно у лиц, многие годы курящих, с хронический бронхитом, пневмосклерозом, но они могут развиться и в процессе формирования воспаления в бронхах и лёгких. Это особенно характерно для острой респираторной вирусной инфекции, которая угнетает гуморальные и клеточные механизмы иммунитета, нарушает функцию и строение реснитчатого эпителия, дренажную функцию бронхов и мукоцилиарный клиренс. Вирусы, проникая в эпителиальные клетки верхних дыхательных путей и бронхов, вызывают их некроз. Поражённые эпителиальные клетки слущиваются, а деэпителизированная поверхность дыхательных путей, особенно при нарушенном мукоцилиарном клиренсе и сниженной фагоцитарной активности нейтрофилов и альвеолярных макрофагов, инфицируется и воспаляется, что создаёт условия для возникновения и прогрессирования острой Пневмония
По мнению А. А. Коровина (1976), патофизиологические механизмы вирусных гриппозных Пневмония связаны с нарушением фильтрационно-выделительной функции лёгочной ткани под влиянием гриппозной интоксикации. Усиленное поглощение из крови токсических продуктов сопровождается повреждением сосудистой мембраны и появлением неспецифической пролиферативной реакции в интерстиции. При злокачественном течении гриппа из-за повышенной проницаемости кровеносных сосудов патологический процесс быстро переходит на альвеолы, вызывая геморрагическую Пневмония
Вирус гриппа и бактериальные антигены могут снижать местную резистентность лёгкого к инфекции, подавляя фагоцитарную активность нейтрофилов. Стафилококковый антиген и вирус гриппа ингибируют фагоцитоз в острой фазе Пневмония Возможно, незавершённость фагоцитоза является одной из причин недостаточной эффективности антибактериальной терапии Пневмония
Уровень лизоцима, комплемента и Р-лизинов в крови в значительной мере отражает характер течения Пневмония В острый период Пневмония у большинства больных отмечено повышение их уровня, что отражает мобилизацию неспецифических защитных механизмов. При стихании клинические, проявлений острого воспаления в лёгких у больных были выявлены разные уровни этих факторов неспецифической защиты: от нормального уровня всех трёх показателей у больных с благоприятным течением острой Пневмония до умеренного и резкого угнетения — при затяжном её течении.
У больных острой Пневмония, по данным Барьети и Гайдоса (М. Bariety, A. Gajdos, 1964), отмечаются компенсаторно-адаптационные изменения в содержании микроэлементов, принимающих участие в транспорте кислорода, тканевом дыхании, процессах дезинтоксикации и репарации. В разгар острой Пневмония повышена концентрация железа в организме, что можно расценивать как защитную реакцию, направленную на нормализацию окислительно-восстановительных процессов. Повышение активности карбоангидразы в крови и увеличение содержания цинка в организме, вероятно, также являются защитной реакцией, связанной с возникшим дефицитом кислорода; повышение содержания кобальта у больных острой Пневмония, по-видимому, имеет защитно-приспособительное значение и способствует стимуляции иммуногенеза. Выраженные нарушения обмена меди, её эндогенный дефицит, наблюдаемые при острой Пневмония, вызваны, видимо, тем, что медь является катализатором многих биологический процессов и входит в состав ряда окислительных ферментов. Все эти изменения можно рассматривать как одно из звеньев патогенеза острой Пневмония
Одним из механизмов патогенеза острой Пневмония является повышение проницаемости капилляров, что особенно выражено у больных крупозной Пневмония, осложнённой абсцедированием. Соответственно повышению проницаемости капилляров при Пневмония возрастает активность лизосомальных ферментов в сыворотке крови, что связано с повышением проницаемости лизосомальных мембран под воздействием бактериальных токсинов. В процессе лечения проницаемость капилляров снижается.
Воспалительный процесс в лёгких у больных острой Пневмония приводит первоначально к распаду, а затем синтезу коллагена, о чем свидетельствует повышение содержания оксипролина в крови и моче соответственно уровню активности воспалительного процесса в лёгких. При стихании воспалительного процесса дальнейшее увеличение оксипролина объясняется, по-видимому, усилением процессов новообразования соединительной ткани.
У больных острой Пневмония отмечено местное усиление гемокоагулирующей и угнетение фибринолитической активности, что является одним из механизмов, способствующих отграничению зоны воспаления. При острой Пневмония в крови повышается уровень фибриногена, снижается её фибринолитическая активность; одновременно нарастает концентрация свободного гепарина, что приводит к компенсаторной гипокоагуляции. У некоторых больных с тяжёлым течением острой Пневмония гиперфибриногенемия сочетается с тромбоцитопенией. Это связано с внутрисосудистой агрегацией тромбоцитов и развитием тромбоцитарных эмболий, у части больных завершающихся развитием локальных геморрагических некрозов лёгочной ткани. Выделение разрушающимися тромбоцитами серотонина и тромбопластических веществ усиливает спазм сосудов и выпадение фибрина.
На возникновение Пневмония оказывают влияние нервно-трофические расстройства, возникающие в лёгких и бронхах. Установлено непосредственное воздействие возбудителей инфекции на различные отделы нервной системы при гематогенном их распространении и влияние раздражений вегетативных и других высших центров нервной системы, передаваемых по интерорецепторным путям при повреждении патогенными микроорганизмами слизистой оболочки верхних дыхательных путей и бронхов. По мнению К. А. Щукарева (1953), в развитии острой Пневмония важную роль играет воздействие бактериальной флоры на интерорецепторный аппарат дыхательного тракта, с возникновением нарушений в бронхах и лёгких рефлекторной природы.
Экспериментальная пневмония— искусственно вызванное у лабораторный животных воспаление лёгких. Его воспроизводят для изучения различных сторон патогенеза и патологический анатомии Пневмония человека, а также для испытания различных средств для её профилактики и лечения.
Острый инфекционные процесс в органах дыхания сравнительно легко вызывается введением животному различных микроорганизмов, как правило патогенных для человека (вирусов, бактерий, микоплазм, грибков и простейших), аэрозольным, интраназальным, интратрахеальным и интрабронхиальным способом. При введении наиболее патогенных микроорганизмов животным, чувствительным к данным возбудителям, инфекционные процесс в лёгких возникает сравнительно легко без дополнительных воздействий. В этом случае по своим проявлениям он идентичен Пневмония человека.
При введении малопатогенных возбудителей или взвеси патогенных для человека микроорганизмов невосприимчивому к ним животному патологический процесс в органах дыхания оказывается слабовыраженным. Это обусловлено тем, что при нормально функционирующих защитных механизмах бронхиального дерева большая часть бактерий и грибков сравнительно легко выводится из дыхательных путей. В связи с этим приходится либо вводить очень большое количество микроорганизмов, либо добавлять какое-либо вещество, затрудняющее выведение микроорганизмов, например, поливиниловый спирт, гуммиарабик и так далее Условия для возникновения острых Пневмония той же этиологии можно создать путём предварительного повреждения слизистой оболочки дыхательных путей химический веществами или физических факторами. Возможно также нарушение дренажных механизмов бронхиального дерева путём введения на длительный срок в дыхательные пути животного инородного тела, перевязывания бронха и так далее Нарушение дренажных механизмов бронхиального дерева, а также другие изменения органов дыхания, способствующие возникновению Пневмония, наблюдаются при различных повреждениях центральной или периферической нервной системы у животных. Во всех этих случаях развитие Пневмония связано с проникновением бактериальной флоры из полости рта, носоглотки, верхних дыхательных путей в респираторные отделы лёгких и последующим её размножением.
Для получения наиболее выраженных Пневмония можно использовать дополнительные воздействия на макроорганизм (облучение, введение гормонов, в частности кортикостероидов, и так далее). Роль этих факторов отчётливо показана применительно к вирусным, бактериальным Пневмония и пневмоцистозу. У взрослых животных без дополнительных воздействий экспериментальная Пневмония чаще протекает как местный процесс; у новорожденных, а также при подавлении лимфоидной системы или при особо высокой патогенности возбудителя — как генерализованная инфекция с поражением многих органов, в первую очередь почек, печени и головного мозга.
Таким образом, в эксперименте может быть вызвано как поражение органов дыхания, обусловленное высокопатогенными возбудителями, напоминающее первичную Пневмония человека при экзогенном инфицировании, так и вызванное малопатогенной микрофлорой, сходное с аутоинфекционным. В последнем случае основное значение имеют различные предшествующие изменения как самих органов дыхания, так и вне лёгочные (нервной, иммунной и других систем), что наблюдается у человека при развитии вторичных Пневмония
Пневмония могут быть вызваны в эксперименте путём введения в лёгочную ткань химический веществ (отравляющих веществ, кислот, липидов и так далее) или веществ, обладающих повреждающим действием, связанным с температурой (горячая вода и так далее). Естественно, что поражения в этих случаях не являются идентичными Пневмония у человека, возникающей естественным путём, и могут служить лишь для изучения некоторых сторон их патогенеза.
Патологическая анатомия
По локализации и объёму поражения лёгких различают следующие формы Пневмония: долевую, или лобарную, Пневмония— при поражении целой доли лёгкого (в этом случае применяют термин «крупозная пневмония»); очаговую Пневмония— при поражении части сегмента, целого сегмента или нескольких сегментов лёгких. В связи с тем, что при очаговой Пневмония обычно поражаются и бронхи, в качестве синонима используется термин «бронхопневмония». Воспалительный процесс при очаговой Пневмония чаще локализуется в нижних долях лёгкого, особенно справа, иногда бывает двусторонним. В случае слияния ряда очагов создаётся впечатление о поражении целой доли (цветной рисунок 1), что обозначается термином псевдолобарная Пневмония (например, при Пневмония, вызванной палочкой Фридлендера). При локализации патологический изменений в строме лёгкого Пневмония называют интерстициальной или межуточной; такие изменения, однако, редко бывают воспалительными в полном смысле слова, как правило, это лимфогистиоцитарно-плазмоцитарные, чаще периваскулярные и перибронхиальные инфильтраты, являющиеся местным проявлением иммунологический реакций. При поражении в основном респираторных отделов лёгких патологоанатомически выделяют альвеолиты — форму Пневмония, характеризующуюся выраженными изменениями альвеолоцитов.
Помимо разграничения в соответствии с локализацией и объёмом изменений, Пневмония классифицируются в зависимости от этиологии (вирусная, бактериальная, микоплазменная и так далее), характера морфологических проявлений воспалительной реакции в момент исследования (лейкоцитарная, фибринозная, серозная и так далее).
Макроскопически очаги бактериальной Пневмония могут иметь разный характер в зависимости от стадии процесса. На ранних стадиях заболевания с поверхности разреза стекает большое количество мутноватой пенистой жидкости; отчётливо определяемых очагов уплотнения ещё нет. В разгаре процесса видны безвоздушные очаги уплотнения размером от нескольких миллиметров до десятков сантиметров в диаметре, чаще всего серого цвета. В случае примеси к экссудату фибрина поверхность разреза пневмонического очага мелкозернистая, в остальных случаях — гладкая. Если к экссудату примешиваются эритроциты, очаги Пневмония становятся серо-красными, красными и даже темно-красными. На поздних стадиях болезни при рассасывании выпота лёгкие приобретают обычный цвет, однако в течение некоторого времени остаются дряблыми.
В большей части случаев альтеративный компонент воспаления выражен слабо. Вначале отмечается только полнокровие структурных образований лёгкого, в которых находятся и размножаются бактерии. Вскоре возникает отчётливо выраженная фаза экссудации, которая начинается с выпотевания в полость альвеол плазмы крови — серозной жидкости; затем к ней присоединяется все возрастающее количество нейтрофильных лейкоцитов. При поступлении в очаг воспаления грубодисперсных белков крови происходит выпадение фибрина (рисунок 1). Пролиферативные изменения в подавляющем большинстве острых бактериальных Пневмония выражены незначительно. В том случае, когда бактерии, в частности стафилококки или стрептококки, образуют значительное количество токсинов, возникает некроз клеток экссудата и лёгочной ткани, резко повышается проницаемость кровеносных сосудов.
В зависимости от вида возбудителя бактериальной Пневмония характер морфологический изменений существенно меняется.

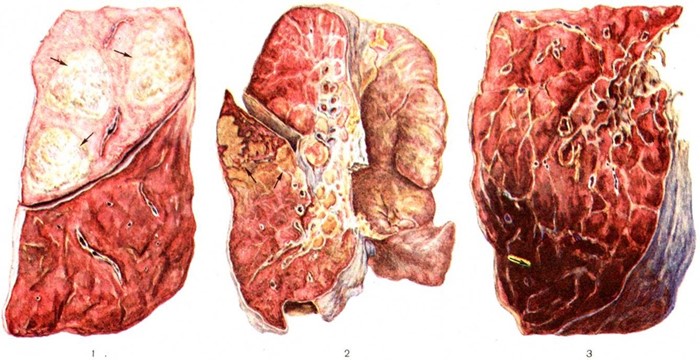

Рис. 1. Макропрепарат лёгкого при пневмонии, вызванной палочкой Фридлендера, стрелками указаны сливающиеся очаги в верхней доле лёгкого (псевдолобарная пневмония).
Рис. 2. Макропрепарат лёгкого при стрептококковой очаговой пневмонии: сливные очаги в нижней доле лёгкого (указаны стрелками).
Рис. 3. Макропрепарат лёгкого при гипостатической (застойной)пневмонии: обширные участки пневмонии (указано стрелкой) в задних нижних сегментах лёгкого.
Рис. 4.
Микропрепараты лёгкого при микоплазменной пневмонии: а — слущивание альвеолоцитов в просвет альвеол (указано стрелкой); окраска азур-эозином; × 300; б — в цитоплазме слущённых альвеолоцитов видны микоплазмы (указаны стрелками); окраска реактивом Шиффа по Шабадашу; × 1000.
При пневмококковой Пневмония, в частности при её наиболее тяжёлом варианте — крупозной Пневмония, процесс начинается с развития небольшого очага серозного воспаления, располагающегося обычно в задних или в заднебоковых отделах лёгких, где содержатся пневмококки (рисунок 2, а). Патологический процесс распространяется прежде всего контактным путём и очень быстро захватывает значительную часть лёгкого — целую долю и даже несколько долей. Макроскопически лёгкое увеличено в объёме, его ткань резко отёчна и полнокровна. Эти изменения носят название стадии прилива.
В дальнейшем в экссудате нарастает количество нейтрофильных лейкоцитов, нередко одновременно с фибрином серозно-гнойный экссудат постепенно заполняет просветы альвеол (рисунок 2,6); последние достигают при этом размеров, которые они имеют на вдохе; пневмококки в это время фагоцитируются лейкоцитами и исчезают. При прогрессировании болезни более выраженные нарушения определяются на границе с неизменённой тканью органа. На разрезе лёгкое серого цвета с мелкозернистой или гладкой поверхностью, по консистенции напоминает печень (серая гепатизация лёгкого). У больных с повышенной проницаемостью сосудов к экссудату присоединяется большое количество эритроцитов, в результате чего лёгкое приобретает серо-красный или темно-красный цвет (красная гепатизация лёгкого).
В период выздоровления происходит рассасывание выпота; макроскопически в этот период лёгкие характеризуются пониженной воздушностью и эластичностью.
При очаговой пневмококковой Пневмония отмечаются сходные изменения, но с меньшей степенью выраженности.
Стафилококковая Пневмония имеет ряд особенностей. На ранних стадиях заболевания вокруг скоплений стафилококков появляется серозный или чаще серозно-геморрагический экссудат с небольшой примесью нейтрофильных лейкоцитов. В дальнейшем очаги воспаления приобретают характерное зональное строение.
В центре их содержится много стафилококков, возникают некротические изменения (рисунок 3, а), вокруг участков некроза накапливаются лейкоциты, которые фагоцитируют стафилококки. В периферических участках пневмонического очага альвеолы содержат фибринозный или серозный экссудат, в котором нет бактерий. При тяжёлом течении болезни (стафилококковой деструкции лёгких) в местах скоплений стафилококков на значительном протяжении происходит разрушение лёгочной ткани. Макроскопически в лёгких выявляются множественные мелкие, нередко сливающиеся очаги абсцедирующей Пневмония Они красного или темно-красного 4 цвета с желтовато-серыми участками расплавления в центральной части. Позднее здесь формируются абсцессы. принимающие иногда хронический течение. При распространении инфекционные процесса на плевру и её деструкции возникает сообщение между полостью абсцесса, бронхами и плевральной полостью, развивается пиопневмоторакс (смотри полный свод знаний). Иногда в результате деструкции стенки бронха и проникновения воздуха в интерстиций возникает интерстициальная эмфизема.
Стрептококковая Пневмония имеет много общих черт со стафилококковой. Однако в тяжёлых случаях она характеризуется большей степенью некроза клеток экссудата и лёгочной ткани, а также более выраженной лимфогенной генерализацией процесса.
Для Пневмония, вызванной синегнойной палочкой, также типичен некроз клеток экссудата и лёгочной ткани, особенно в центре пневмонического очага, где видны скопления бактерий. По периферии очага отмечаются выраженные нарушения кровообращения.
Очаги Пневмония, вызванной палочкой Фридлендера, могут иметь долевой характер. Экссудат, а также выделяемая больным мокрота носят слизеподобный характер, поскольку палочка Фридлендера имеет слизистые капсулы; из-за небольшого содержания фибрина поверхность разреза лёгкого обычно гладкая. Характерно также образование обширных инфарктообразных некрозов лёгочной ткани в связи с тромбозом сосудов лёгкого. Макроскопически пневмонические очаги серовато-розового или реже серого цвета, нередко с красными участками кровоизлияний.
Острые Пневмония, вызванные другими бактериями (палочкой инфлюэнцы, эшерихиями), морфологически напоминают очаговую пневмококковую Пневмония
Местные осложнения острой бактериальной Пневмония (абсцесс, гангрена лёгкого) чаще всего обусловлены наслоением вторичной инфекции (стафилококковой, фузоспирохетозной и другие).
Если бактериальная Пневмония заканчивается выздоровлением, происходит рассасывание экссудата — сначала серозной жидкости, а затем клеток. Лейкоциты распадаются и частично фагоцитируются альвеолярными макрофагами, которые, кроме того, принимают участие в рассасывании фибрина. Определённую роль в этом играют и протеолитические ферменты лейкоцитов. В дальнейшем альвеолярные макрофаги, так же как и прочие составные части экссудата, выводятся из лёгких с мокротой или по лимфатических, путям.
Для Пневмония при острых вирусных респираторных инфекциях (гриппе, парагриппе, респираторно-синцитиальной и аденовирусной) наиболее характерно поражение эпителия слизистой оболочки дыхательных путей и альвеолоцитов. В результате внутриклеточного размножения вирусов происходит повреждение этих клеток с развитием дистрофических и некротических изменений. При благоприятном течении заболевания через несколько дней в них возникают реактивные изменения в виде уплотнения цитоплазмы вокруг участка повреждения — фуксинофильные включения) (рисунок 3, б). Наряду с этим наблюдаются умеренно выраженные воспалительные изменения слизистой оболочки дыхательных путей с преобладанием нарушений кровообращения в виде полнокровия сосудов, выпотевания серозной жидкости в просвет альвеол и небольших кровоизлияний. Отмечаются также небольшие скопления нейтрофильных лейкоцитов и альвеолярных макрофагов. В результате нарушения образования сурфактанта (смотри полный свод знаний) возникают небольшие ателектазы (смотри полный свод знаний), большей частью неполные,— дистелектазы (рисунок 3, в), что особенно выражено у детей раннего возраста, а также компенсаторное очаговое расширение альвеол в других участках лёгких. Макроскопические изменения при этом незначительны и заключаются в основном в катаральном воспалении дыхательных путей и образовании в лёгких небольших участков уплотнения темно-красного или синюшного цвета. Наиболее характерной чертой вирусной Пневмония является гигантоклеточное превращение поражённых эпителиоцитов.
При гриппе поражённые клетки несколько увеличиваются в объёме, в случае же отторжения превращаются в крупные одноядерные клетки, значительно превышающие по размерам обычные альвеолярные макрофаги (рисунок 3, г). Для парагриппа типичны подушкообразные разрастания, сосочковидные выросты слизистой оболочки. При респираторно-синцитиальной инфекции они ещё более выражены. При аденовирусной Пневмония происходит образование крупных одноядерных клеток (гигантоклеточный метаморфоз альвеолоцитов), а также выраженное накопление экссудата (рисунок 3, д). При выздоровлении происходит регенерация эпителия дыхательных путей. Вначале выявляются недифференцированные уплощённые эпителиальные клетки, располагающиеся обычно в несколько рядов (рисунок 3, е), которые в дальнейшем дифференцируются .
Вирусная Пневмония сопровождается расстройством кровообращения и дистрофическими изменениями в других органах. У ослабленных больных возможна генерализация инфекции с размножением вирусов вне лёгких.
Изменения, сходные с морфологический изменениями при вирусной Пневмония, наблюдаются при микоплазменной Пневмония — респираторном микоплазмозе (смотри полный свод знаний Микоплазменные инфекции). Для неё также типично внутриклеточное размножение возбудителя (рисунок 4), хотя возможно и внеклеточное. Поражения носят характер десквамативной Пневмония при весьма умеренных макроскопических изменениях (цветной рисунок 3—5; 6—10).
Пневмомикозы (смотри полный свод знаний), в том числе кандидоз лёгких, отличаются от бактериальных Пневмония, как правило, хронический течением. В связи с этим, помимо острых воспалительных изменений лёгких, напоминающих бактериальные, наблюдается образование инфекционные гранулем (смотри полный свод знаний Гранулема).
Пневмоцистная Пневмония (смотри полный свод знаний Пневмоцистоз) отличается от всех других Пневмония скоплением большого количества возбудителей в альвеолах при отсутствии экссудативной реакции и более выраженной, преимущественно плазмоцитарной инфильтрацией межуточной ткани.
Клиническая картина
Крупозная пневмония начинается, как правило, внезапно, часто с потрясающего озноба, появляется боль в боку, усиливающаяся при глубоком дыхании, кашле, а также одышка, сухой кашель, чувство разбитости, головная боль; температура поднимается до 39—40°. Больной несколько возбуждён, иногда бредит. Боль в груди при дыхании и кашле бывает такой сильной, что больной вынужден задерживать дыхание и подавлять кашель. При локализации Пневмония в базальных сегментах лёгких и вовлечении в процесс диафрагмальной плевры боль может иррадиировать в брюшную полость или локализоваться там, симулируя острое заболевание органов живота (острый аппендицит, перфоративный перитонит и тому подобное). Уже в первые дни заболевания появляются характерные для крупозной Пневмония симптомы: гиперемия щёк, иногда преимущественно с одной стороны, соответствующей стороне воспаления, раздувание крыльев носа при дыхании, герпетические высыпания на губах. У пожилых людей и лиц с патологией сердечно-сосудистой системы появляется цианоз губ, щёк, мочек ушей, концевых фаланг пальцев рук. Дыхание поверхностное, учащено до 30—40 в 1 минут На стороне поражения отмечается отставание грудной клетки при дыхании и участие в дыхании межрёберных мышц. Со 2—3-го дня начинает отделяться скудная вязкая стекловидная слизистая мокрота, иногда с примесью крови. В дальнейшем, через 2—3 дня, мокрота приобретает коричнево-красный, ржавый оттенок. Количество мокроты обычно не превышает 50— 100 миллилитров в сутки. В дни, предшествующие разрешению Пневмония, увеличивается количество мокроты, она становится более жидкой и легче отделяется.
Физикальные признаки при крупозной Пневмония зависят от стадии и распространённости процесса. В первый день заболевания при типичном течении крупозной Пневмония можно отметить своеобразный тимпанический оттенок перкуторного звука над поражённой долей лёгкого, что связано с уменьшением эластичности лёгочной ткани из-за начинающегося воспалительного отёка зоны поражения. В процессе накопления экссудата в альвеолах, уменьшения воздушности поражённых участков и их уплотнения тимпанический оттенок перкуторного звука постепенно сменяется притуплением. Дыхательный шум в самом начале заболевания остаётся везикулярным, но несколько ослаблен из-за поверхностного дыхания в связи с сильными болевыми ощущениями. К концу первых, началу вторых суток при аускультации на высоте вдоха, а иногда только после кашля выслушивается крепитация (crepitatio indux). Иногда из-за частого и поверхностного дыхания крепитацию у больных крупозной Пневмония выслушать не удаётся. Кроме крепитации (смотри полный свод знаний) над зоной поражения можно выслушать мелкопузырчатые влажные и сухие хрипы (смотри полный свод знаний). Голосовое дрожание (смотри полный свод знаний) и бронхофония (смотри полный свод знаний) на начальном этапе заболевания не меняются. Через 2—3 суток по мере диапедеза форменных элементов крови через сосудистую стенку и накопления фибрина в альвеолах, при переходе к стадии гепатизации, притупление становится более интенсивным, экскурсии нижней границы лёгкого на стороне поражения уменьшаются, а в области притупления выслушивается бронхиальное дыхание. С появлением бронхиального дыхания начальная крепитация исчезает. В стадии гепатизации определяется усиление голосового дрожания и бронхофонии, нередко выслушивается шум трения плевры (смотри полный свод знаний Дыхательные шумы, таблица).
При разжижении экссудата и возобновлении аэрации альвеол уменьшается притупление перкуторного звука, ослабевает бронхиальное дыхание и вновь появляется крепитация (crepitatio redux). В процессе рассасывания экссудата бронхиальное дыхание становится жёстким, а затем везикулярным (смотри полный свод знаний Везикулярное дыхание), исчезают укороченный перкуторный звук, усиленное голосовое дрожание и бронхофония. Иногда в стадии разрешения над зоной пневмонического инфильтрата появляются звонкие мелкопузырчатые хрипы.
Изменения в лёгких у больных крупозной Пневмония обычно сопровождаются сухим плевритом, значительно реже возникает выпотной плеврит (смотри полный свод знаний). В связи с этим крупозную Пневмония называют также плевропневмонией. Кроме того, иногда обнаруживаются изменения в здоровом лёгком, которое эмфизематозно расширяется.
Со стороны сердечно-сосудистой системы с самого начала заболевания отмечается тахикардия, достигающая 100—120 ударов в 1 минут, причём длительное учащение пульса, сопровождающееся снижением АД, указывает на тяжёлое течение крупозной Пневмония Иногда увеличиваются размеры относительной сердечной тупости вправо за счёт правого предсердия и правого желудочка, и появляется акцент второго тона на лёгочном стволе за счёт повышения давления в малом круге кровообращения.
При крупозной Пневмония возникают функциональные изменения органов пищеварения. Больного может беспокоить тошнота, рвота, отсутствие аппетита и задержка стула. Язык при этом сухой, обложен, живот вздут. При тяжёлом течении крупозной Пневмония иногда возникают нарушения функции печени, появляется иктеричность склер и кожи, печень увеличивается в размерах, становится болезненной.
Изменения со стороны нервной системы отмечаются у всех больных крупозной Пневмония и зависят от тяжести её течения. При лёгком течении крупозной Пневмония они проявляются головной болью, бессонницей, а при тяжёлом течении заболевания появляются возбуждение, бред. У лиц, страдающих алкоголизмом, развиваются симптомы острого психоза: больные вскакивают с постели, пытаются уйти, выскочить в окно. Иногда с самого начала заболевания у больных развиваются менингеальные симптомы (смотри полный свод знаний Менингизм): ригидность затылочных мышц, симптом Кернига, гиперестезия кожи, помрачение сознания, сильная головная боль и другие
Продолжительность лихорадочного периода, длительность и выраженность субъективных и объективных признаков очень вариабельны и зависят от вида возбудителя, реактивности организма больного и лечения. Температура тела, достигнув за несколько часов высоких цифр, может оставаться высокой несколько дней, затем снижаться критически (в течение 12—24 часов) или литически (за 2—3 суток).
Несмотря на раннее назначение эффективной антибактериальной терапии, крупозная Пневмония сохраняет ряд типичных для этого заболевания симптомов: значительную тяжесть течения, массивное сегментарное, иногда лобарное поражение лёгких, частое вовлечение в воспалительный процесс плевры (плевропневмония), высокий лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. Вместе с тем крупозная II. после введения в клинические, практику антибиотиков стала протекать значительно легче. Интоксикация менее выражена, изменился характер температурной кривой: температура постоянного типа с критическим падением, характерная для классического варианта течения крупозной II. встречается лишь у 1/3 больных, преобладает литический тип снижения температуры со средней продолжительностью лихорадочного периода 9—10 суток, причём у отдельных больных в период выздоровления возможны повторные подъёмы температуры. Менее выраженными стали физикальные признаки крупозной Пневмония: у каждого пятого больного отсутствуют укорочение перкуторного звука, бронхиальное дыхание и крепитирующие хрипы, цикличность в появлении физикальных признаков, отражающих смену характерных для крупозной Пневмония морфологический изменений в лёгких. Реже возникают такие тяжёлые проявления интоксикации, как острая сосудистая недостаточность, бред, галлюцинации.
В крови при крупозной Пневмония отмечается лейкоцитоз, главным образом за счёт нейтрофилов, которые составляют 80— 90%, содержание палочкоядерных нейтрофилов увеличивается до 6-— 30%, иногда сдвиг лейкоцитарной формулы влево до юных форм и даже миелоцитов. Характерна токсическая зернистость нейтрофилов; в более тяжёлых случаях в их цитоплазме появляются включения, окрашивающиеся в голубой цвет,— тельца Князькова — Деле (смотри полный свод знаний Лейкоциты). Содержание эозинофилов и базофилов уменьшается, выявляется умеренный моноцитоз. При тяжёлом течении крупозной Пневмония эозинофилы полностью исчезают из крови; отмечаются лимфопения и тромбоцитопения, которая сочетается с повышением уровня фибриногена, свёртываемость крови при этом повышается (более отчётливы эти изменения у больных с выраженным геморрагическим синдромом). Значительно ускорена РОЭ.
При крупозной Пневмония резко изменены все показатели, характерные для острой фазы воспаления (появляется С-реактивный белок, меняется соотношение белковых фракций крови, повышается содержание сиаловых кислот, гаптоглобина и другие)В мокроте, особенно до начала антибактериальной терапии, удаётся обнаружить пневмококки. При исследовании мочи нередко выявляется протеинурия, иногда цилиндрурия и микрогематурия, что обусловлено токсическим поражением паренхимы почек.
Острый воспалительный процесс р лёгких сопровождается повышением глюкокортикоидной и минералокортикоидной активности коры надпочечников. Содержание свободных 17-оксикортикостероидов в плазме крови и альдостерона в суточном количестве мочи значительно повышено в острую фазу Пневмония, в процессе стихания воспаления оно постепенно уменьшается.
У больных крупозной Пневмония имеются значительные нарушения функции дыхания: снижены жизненная ёмкость лёгких, максимальная вентиляция лёгких, повышены минутный объем дыхания и отношение остаточного объёма к общей ёмкости лёгких. У 2/3 больных уменьшаются растяжимость лёгких и максимальная объёмная скорость вдоха и выдоха. Нарушения бронхиальной проходимости при острой Пневмония выявляются у 38—72% больных, у 75% больных возможны скрытые нарушения бронхиальной проходимости. По данным Н. С. Молчанова и В. В. Ставской (1971), как правило, отсутствует чёткая зависимость между изменениями вентиляционной способности лёгких и клинико-морфологическими признаками заболевания.
Изменения на ЭКГ зависят от возраста больного и состояния миокарда до заболевания. У пожилых людей при заболевании крупозной Пневмония иногда отмечается снижение вольтажа, отрицательный зубец Г во II и III отведениях, смещение интервала S Т ниже изоэлектрического уровня. В тяжёлых случаях может возникать нарушение сердечного ритма из-за нарушения проводимости, экстрасистолия и даже мерцательная аритмия.
Очаговая пневмония. Клиника очаговой Пневмония зависит от этиологии, предрасполагающих факторов, возраста больного, его состояния, сопутствующих заболеваний. Как правило, очаговая Пневмония начинается остро, температура тела повышается до фебрильных цифр, появляется кашель с мокротой, которая носит в первые дни заболевания серозный характер. Возможно подострое начало с продромальным периодом и субфебрильной температурой. Чаще всего больные при этом жалуются на кашель со слизистой или слизисто-гнойной мокротой, иногда с примесью крови (в виде прожилок). Больных беспокоят различного характера и интенсивности боли в груди и под лопаткой, общая слабость, головные боли, иногда одышка.
Степень дыхательной недостаточности зависит от величины пневмонического очага, наличия сопутствующих бронхита, эмфиземы лёгких и заболеваний сердечно-сосудистой системы. Боли в груди часто связаны с возникновением плеврита.
При своевременно начатом и правильно подобранном лечении длительность лихорадки у большинства больных не превышает 3—5 дней. У лиц пожилого возраста и ослабленных больных очаговая Пневмония может протекать при нормальной и субфебрильной температуре.
Физикальные данные при очаговых Пневмония отличаются большой вариабельностью и зависят от расположения (поверхностного или глубокого) и распространённости воспалительного процесса (таблица 1). Очаги небольших размеров, расположенные центрально или поверхностно, не сопровождаются изменениями голосового дрожания и перкуторного звука. Независимо от величины очагов при наличии бронхита или сопутствующего плеврита могут выслушиваться сухие хрипы и шум трения плевры.
Отмечается увеличение числа больных со стёртым и даже бессимптомным течением очаговой Пневмония
При очаговой Пневмония умеренный лейкоцитоз отмечается лишь у половины больных. Более характерны нейтрофильный сдвиг влево, ускоренная РОЭ, уменьшение или исчезновение эозинофилов. При выраженных явлениях интоксикации может наблюдаться протеинурия, микрогематурия и цилиндрурия. У больных с очаговой Пневмония снижены жизненная ёмкость лёгких и максимальная вентиляция, повышены минутный объем дыхания, отношение остаточного объёма к общей ёмкости лёгких. У 23% больных отсутствуют убедительные клинические, признаки очаговой Пневмония, и диагноз ставят на основании рентгенологическое данных.

Особенности клинического течения острой пневмонии различной этиологии. При описании особенностей клинические, течения острой Пневмония в зависимости от этиологического фактора целесообразно выделять пневмонию инфекционной и неинфекционной этиологии.
Пневмонии инфекционной этиологии могут вызываться бактериями, вирусами, грибками и сопутствовать различным инфекционные болезням.
Пневмококковая Пневмония чаще всего протекает по типу крупозной или очаговой Пневмония, клинические, характеристика которых приведена выше.
Пневмония, вызванная палочкой Пфейффера (Haemophilus influenzae), нередко возникает у больных с хронический бронхитом, бронхоэктазами, злокачественными опухолями, а также у больных гриппом. При этом поражаются главным образом нижние доли лёгких. Очаги поражения могут сливаться, захватывая всю долю. Характерно перибронхиальное распространение инфекции, поражение эпителия надгортанника, бронхов и бронхиол, что сопровождается сильным кашлем. Лейкоцитоз со сдвигом лейкоцитарной формулы влево наблюдается приблизительно у половины больных.
Стафилококковая Пневмония (стафилококковая деструкция лёгких) с тяжёлым молниеносным течением наблюдается у детей, пожилых людей, а также у больных, ослабленных различными инфекциями или сопутствующими хронический заболеваниями. Первичная бронхогенная стафилококковая Пневмония начинается остро, часто на фоне или после гриппа. Появляются высокая температура, иногда спутанное сознание, одышка, боль в грудной клетке, кашель с гнойно-кровянистой мокротой. Тяжесть течения, выраженность одышки и цианоза часто не соответствуют первоначально выявляемой величине воспалительного очага в лёгком. На фоне притупления перкуторного звука и ослабленного везикулярного дыхания над зоной поражения вскоре начинают выслушиваться влажные мелкопузырчатые хрипы. Особенностью стафилококковой Пневмония является раннее (на 2—3-й день болезни) возникновение тонкостенных, не содержащих выпота, раздутых полостей. В дальнейшем появляются некротические полости с уровнем жидкости, септическая лихорадка, нарастает интоксикация, выделяется гнойная мокрота. Конфигурация и число некротических полостей в лёгком может быстро меняться. Нередко возникает прорыв гнойной полости в плевральную полость с образованием пиопневмоторакса.
При вторичной гематогенной стафилококковой Пневмония заболевание вначале протекает без выраженной клинические, симптоматики. Спустя некоторое время состояние больного значительно ухудшается, появляются высокая лихорадка с потрясающими ознобами, одышка, боли в грудной клетке, сухой кашель, нарастает дыхательная недостаточность (смотри полный свод знаний). При аускультации ослабленное везикулярное дыхание чередуется с амфорическим, выслушиваются влажные хрипы. Нередко наблюдается кровохарканье и прорыв гнойных очагов в плевральную полость с образованием пиопневмоторакса (смотри полный свод знаний).
Стрептококковая Пневмония встречается редко и в большинстве случаев является осложнением кори, коклюша, гриппа, а также различных острых респираторных или хронический болезней. Бронхогенное распространение инфекции приводит к появлению мелких пневмонических очагов в пределах одного сегмента и быстрому распространению инфекции по всему лёгкому с образованием сливных очагов (цветной рисунок 2). Поражаются главным образом нижние доли лёгких. Стрептококковая Пневмония начинается остро с лихорадки, повторных ознобов, выраженной интоксикации, болей в боку и кашля с отделением жидкой, с прожилками крови мокроты, содержащей большое количество стрептококков. Заболевание в 50— 70% случаев осложняется выпотным плевритом. Признаки плеврита появляются на 2—3-и сутки болезни. В жидком серозном или серозно-геморрагическом выпоте содержится большое количество микроорганизмов. Аускультативная симптоматика скудная. Притупление перкуторного звука нередко обусловлено выпотным плевритом. Характерен высокий лейкоцитоз с выраженным сдвигом лейкоцитарной формулы влево. В 10—15% случаев обнаруживается бактериемия.
Предположительный диагноз стрептококковой Пневмония может быть поставлен у больных, у которых очаговая Пневмония быстро осложнилась выпотным плевритом. Этот диагноз подтверждается обнаружением стрептококков в мокроте и становится несомненным при выделении чистой культуры стрептококка из крови или из плевральной жидкости. Ретроспективно диагноз может быть подтверждён по динамике титров стрептолизина О.
Пневмония, вызванная палочкой Фридлендера (Klebsiella pneumoniae), чаще развивается у пожилых людей, а также у алкоголиков. Характерны тяжёлое течение, прогрессирование воспалительных изменений с распространением на долю лёгкого, возникновение абсцессов лёгкого (смотри полный свод знаний) и эмпиемы плевры (смотри полный свод знаний Плеврит).
Пневмония, вызванная синегнойной палочкой (Pseudomonas aeruginosa), встречается преимущественно у ослабленных больных после тяжёлых операций, а также у лиц, длительно и нецелесообразно лечившихся антибиотиками. Заболевание протекает тяжело, со склонностью к диссеминации и абсцедированию, нередко осложняется пиопневмотораксом. Диагноз подтверждается на основании обнаружения возбудителя в трахеобронхиальном содержимом.
Коли-бациллярная Пневмония в 70-х годах стала встречаться значительно чаще. Острая Пневмония, вызванная кишечной палочкой, развивается в основном у больных со злокачественными опухолями, сахарным диабетом, сердечной и почечной недостаточностью, тяжёлыми болезнями нервной системы, пневмосклерозом. Возникновению такой Пневмония способствует длительное лечение кортикостероидами, антиметаболическими средствами, пенициллином, тетрациклином или комбинированное лечение антибиотиками. Болезнь начинается остро или постепенно. Иногда первым проявлением остропротекающей коли-бациллярной Пневмония является коллапс (смотри полный свод знаний). Чаще поражаются нижние доли лёгких, при этом отмечаются лихорадка, кашель. В мокроте больных содержится большое количество кишечных палочек, у 15—20% больных встречается бактериемия. Абсцедирование наступает редко.
Пневмония, вызванная протеем (Proteus sp.), начинается всегда незаметно, протекает с умеренной лихорадкой, незначительным лейкоцитозом, часто абсцедирует.
Вирусные гриппозные пневмонии в зависимости от сроков возникновения Пневмония после гриппа, выделения из мокроты и смыва из бронхов тех или иных вирусов и бактерий, наличия в сыворотке крови противовирусных и противомикробных антител и динамики их титров делят на вирусные (первичные гриппозные), а также вирусно-бактериальные или бактериальные постгриппозные (вторичные гриппозные).
Первичная гриппозная Пневмония характеризуется быстрым, в течение нескольких часов, повышением температуры, выраженными признаками интоксикации, сильной головной болью, головокружением, болью во всем теле, особенно в мышцах рук и ног, адинамией. Иногда больные ощущают заложенность и сухость в носу, боль в горле при глотании. Кашель сухой или с небольшим количеством серозной мокроты, в которой иногда содержится примесь крови. Могут возникать носовые кровотечения. Характерна выраженная одышка с диффузным цианозом.
Физикальные данные отличаются большим разнообразием и изменчивостью.
При перкуссии часто определяют признаки острого вздутия лёгких: тимпанит, низкое расположение краёв лёгких, уменьшение абсолютной сердечной тупости. Определяют небольшое укорочение перкуторного звука соответственно зоне инфильтрации и расширение корня лёгкого на поражённой стороне. При аускультации дыхание жёсткое, выслушиваются нестойкие скудные сухие хрипы, иногда сухих и влажных хрипов много. В некоторых случаях перкуторные и аускультативные признаки выражены слабо или отсутствуют. Часто между клинические, и рентгенологическое признаками гриппозных Пневмония наблюдается расхождение. Так, при выраженных рентгенологическое признаках пневмонической инфильтрации отсутствуют её физикальные проявления или, напротив, у больных с клинически выраженными признаками Пневмония рентгеноскопически и рентгенографически определяют лишь небольшое расширение прикорневых теней и отставание экскурсий диафрагмы. По данным Н. С. Молчанова (1971), чаще других поражаются задние сегменты верхних долей, верхушечный и задний базальный сегменты нижних долей. В начале заболевания выражена тахикардия, АД несколько повышается в первые дни болезни, а затем снижается.
При исследовании крови приблизительно у одной трети больных гриппозной Пневмония находят лейкопению. При обширных инфильтративных изменениях чаще обнаруживается лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. Для гриппозных Пневмония характерны уменьшение или отсутствие эозинофилов в крови, лимфопения, увеличение числа моноцитов, ретикулоэндотелиальных и плазматических клеток. У 25—30% больных выявляется протеинурия, гематурия и цилиндрурия. При электрокардиографическом исследовании у части больных выявляются признаки диффузного токсического поражения миокарда: удлинение интервала PQ, низкий вольтаж или расширение комплекса QRS, низкий двухфазный или отрицательный зубец Т.
При гриппозной Пневмония могут возникать поражения нервной системы (энцефалит, менингит, невриты и невралгии), сердечно-сосудистой системы (миокардит) и ЛOP-органов (отит, синусит). Возможно формирование цилиндрических бронхоэктазов, сухих полостей — так называемый гриппозных каверн.
Наиболее тяжело протекают геморрагические гриппозные Пневмония, которые начинаются остро с подъёма температуры до 39—41°, быстро нарастающей тяжёлой одышки, цианоза, появления кровянистой, иногда пенистой мокроты и могут сопровождаться коллапсом, потерей сознания, менингизмом (смотри полный свод знаний). Более тяжёлое течение болезни наблюдается при возникновении гриппозной пневмонии у больных хронический бронхитом, эмфиземой лёгких, ишемической болезнью сердца.
Вторичные гриппозные Пневмония вирусно-бактериального или бактериального происхождения возникают обычно через 4—5 дней после заболевания гриппом. Перед возникновением вторичной гриппозной Пневмония у некоторых больных снижается температура тела, уменьшаются симптомы интоксикации и катаральные изменения верхних дыхательных путей и бронхов, но затем общее состояние вновь ухудшается, появляются симптомы пара или постгриппозной Пневмония У других больных вторичная гриппозная Пневмония является непосредственным продолжением гриппа. Для вторичной Пневмония характерна повышенная температура, которая сохраняется длительное время и достигает высоких цифр. Развитие новых очагов воспаления сопровождается повторными повышениями температуры, ухудшением самочувствия, появлением приступообразного кашля с выделением слизистой или слизисто-гнойной мокроты, иногда с примесью крови. Появляются одышка, цианоз, в лёгких определяется укорочение перкуторного звука, усиление голосового дрожания, сухие и влажные, преимущественно мелкопузырчатые, хрипы, может наступить абсцедирование.
В крови при вторичной гриппозной Пневмония отмечаются умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфопения, моноцитоз, эозинопения и ускорение РОЭ. У некоторых больных выявляется незначительная протеинурия и цилиндрурия. Иногда выраженные клинические, и физикальные признаки вторичной Пневмония отсутствуют.
Острая Пневмония может возникнуть на фоне острого респираторного заболевания, вызванного вирусами парагриппа, аденовирусами, респираторно-синцитиальными вирусами.
При парагриппе Пневмония обычно развивается в поздние сроки болезни, причём очаговые Пневмония локализуются преимущественно в нижних долях лёгких, сегментарные — преимущественно в сегментах правого лёгкого. Из мокроты больных парагриппозной Пневмония в 50% случаев выделяются пневмококки, реже — стафилококки, у части больных — бактерии в сочетании с возбудителем микоплазменной инфекции. Присоединение Пневмония сопровождается ухудшением состояния больного, повышением температуры до высоких цифр, одышкой, цианозом, появлением или усилением кашля. У некоторых больных кашель сопровождается болями в грудной клетке и выделением мокроты слизисто-гнойного характера, иногда с примесью крови. Над зоной пневмонической инфильтрации отмечаются укорочение перкуторного звука, жёсткое дыхание, влажные и сухие хрипы, иногда выслушивается шум трения плевры. В крови наблюдается лейкоцитоз.
Возникновение Пневмония при аденовирусной инфекции сопровождается повышением температуры тела, иногда до фебрильных цифр, нарастанием явлений интоксикации, одышкой и цианозом, появлением физикальных и рентгенологическое признаков Пневмония Симптомы острой Пневмония сочетаются с симптомами аденовирусной инфекции: ринитом (смотри полный свод знаний), ринофарингитом, тонзиллитом (смотри полный свод знаний), ларинготрахеитом (смотри полный свод знаний Ларингит), бронхитом (смотри полный свод знаний). У некоторых больных отмечается конъюнктивит (смотри полный свод знаний). Из мокроты больных выделяются стрептококки, пневмококки, стафилококки. У половины больных количество лейкоцитов превышает 10—15 тысяч
Пневмония при респираторно-синцитиальном вирусном заболевании возникает в первые дни болезни на фоне умеренных явлений интоксикации: лихорадки, головной боли, головокружения, чувства разбитости. Иногда отмечается кашель, насморк и конъюнктивит. Пневмония локализуется преимущественно в нижних долях лёгких, чаще бывает односторонней. У половины больных Пневмония имеет сливной, очаговый, сегментарный или долевой характер. У 1/3 больных из мокроты выделяется золотистый плазмокоагулирующий стафилококк, пневмококк, у части больных установлена связь заболевания с микоплазменной инфекцией. При исследовании крови в первые дни заболевания определяется лейкоцитоз.
Для острых Пневмония, вызванных возбудителем орнитоза, характерно острое начало, быстрый подъём температуры до 39—40°, выраженные явления интоксикации при отсутствии признаков поражения верхних дыхательных путей. Физикальные и рентгенологическое признаки Пневмония появляются на 2—5-й день от начала заболевания. К концу первой недели у большинства больных увеличивается печень п селезёнка. Лихорадочный период продолжается от 1 до 4 недель В периоде реконвалесценции возможны рецидивы болезни, на 3—5-й недель заболевания могут возникать поздние миокардиты, часто наблюдается астенизация больного, сохраняющаяся до 2—3 месяцев Отмечаются лейкопения и значительное ускорение РОЭ. Определённое диагностическое значение имеет выявление контакта с птицами (волнистыми попугайчиками, голубями, утками).
Микоплазменные Пневмония вызываются Micoplasma pneumonia (смотри полный свод знаний Микоплазменные инфекции) и характеризуются преобладанием в первые дни заболевания общих явлений интоксикации (лихорадки, озноба, адинамии, мышечных болей и другие), выраженность которых нарастает к 5—7-му дню заболевания. Лихорадка при микоплазменных Пневмония отличается неправильным характером и продолжается 8—9 дней. Основным симптомом заболевания является прогрессивно усиливающийся кашель. Вначале кашель сухой, затем появляется слизистая, иногда гнойная мокрота. У большинства больных выражены признаки ларингита, фарингита (смотри полный свод знаний) и трахеита (смотри полный свод знаний). Физикальная симптоматика скудная, ограничивается появлением жёсткого дыхания при отсутствии притупления перкуторного звука, сухих и изредка влажных хрипов. Количество лейкоцитов в крови нормальное или несколько повышено, отмечается небольшой палочкоядерный сдвиг и значительное ускорение РОЭ.
Для Ку-риккетсиозной Пневмония характерны острое начало, выраженный токсикоз, интермиттирующая лихорадка с повторными ознобами и проливными потами. Больные жалуются на кашель, сильную головную боль, боль в глазных яблоках, нарушение сна, иногда наблюдается расстройство сознания. Определяется гиперемия кожи лица и шеи, брадикардия, увеличение печении селезёнки. Данные физикального исследования лёгких скудные.
Пневмония могут возникать при грибковых поражениях лёгких: аспергиллёзе (смотри полный свод знаний), гистоплазмозе (смотри полный свод знаний), кандидозе (смотри полный свод знаний)7 кокцидиоидозе (смотри полный свод знаний) и другие
Инфекционные болезни, такие как корь (смотри полный свод знаний), коклюш (смотри полный свод знаний), тиф (смотри полный свод знаний Брюшной тиф, Сыпной тиф), паратиф (смотри полный свод знаний Паратифы), туляремия (смотри полный свод знаний), сибирская язва (смотри полный свод знаний), бруцеллёз (смотри полный свод знаний), чума (смотри полный свод знаний), могут осложняться острой Пневмония бактериальной этиологии; встречаются Пневмония, вызванные специфическим инфекционные возбудителем.
При бруцеллезной Пневмония отмечается кашель с мокротой, кровохарканье, боли в грудной клетке, осиплость голоса. Рентгенологически выявляются инфильтративные изменения, локализующиеся в прикорневой зоне лёгкого или перибронхиально. Пневмония сопровождается лейкоцитозом, в мокроте обнаруживают возбудителей бруцеллёза.
Крайне тяжёлым течением отличается Пневмония при чуме. На фоне выраженных признаков интоксикации появляется кашель с кровянистой, пенистой мокротой, содержащей большое количество возбудителей чумы. Физикальные признаки Пневмония у больных чумой выражены слабо.
Пневмония, вызываемая сибиреязвенной палочкой, возникает после короткого инкубационного периода, начинается остро. Появляется озноб, температура тела поднимается до 39— 40°. Наблюдаются насморк, кашель, боли и чувство стеснения в груди, светобоязнь, слезотечение, гиперемия конъюнктивы. Нарастают явления интоксикации: слабость, головная боль, головокружение, тошнота, рвота, проливной пот, бред, судороги; АД падает. Перкуторно определяются участки уплотнения лёгочной ткани, выслушиваются сухие и влажные хрипы. Тяжёлое течение Пневмония сопровождается явлениями отёка лёгких и выпотного плеврита. При кашле выделяется пенистая мокрота с примесью крови (собранная в банку мокрота при стоянии иногда приобретает вид «малинового желе»). В мокроте находят сибиреязвенные палочки. Выпот в плевральной полости имеет геморрагический характер. Течение сибиреязвенной Пневмония крайне тяжёлое.
При первичной лёгочной форме туляремии, возникающей при аспирационном заражении, воспалительный процесс развивается в лёгких, с преимущественным поражением бронхов (бронхитический вариант) или лёгочной паренхимы (пневмонический вариант). Пневмония при туляремии начинается остро: повышается температура, появляются одышка, кашель, могут возникнуть боли в грудной клетке. Кроме пневмонических инфильтратов отмечается увеличение бронхолёгочных (корневых) лимфатических, узлов. При аускультации определяются сухие, крепитирующие и влажные мелкопузырчатые хрипы. Пневмония при туляремии нередко длится два месяца и более, отличается склонностью к рецидивам и осложнениям в виде бронхоэктазов, абсцессов, плевритов и гангрены лёгких. Для диагностики используют биологический и серологический методы, внутрикожную пробу с тулярином (смотри полный свод знаний Туляремия).
Пневмонии неинфекционной этиологии развиваются под воздействием физических, химических и других повреждающих факторов окружающей среды, при некоторых заболеваниях (синдроме Леффлера, ревматизме и другие).
При синдроме Леффлера (смотри полный свод знаний Леффлера синдром) одним из частых клинические, проявлений Пневмония является сочетание инфильтратов в лёгочной ткани с эозинофилией в крови.
Пневмония могут возникать у больных с диффузными заболеваниями соединительной ткани. Ревматические Пневмония развиваются при II и III степени активности ревматизма. Для ревматической Пневмония характерны выраженная лихорадка, кашель с выделением кровянистой мокроты, боли в грудной клетке, усиливающиеся при кашле и глубоком дыхании, нарастающая одышка, тахикардия, цианоз, у некоторых больных отмечаются приступы удушья. Поражаются преимущественно нижние доли лёгких, чаще правого. Физикальные данные зависят от локализации и величины пневмонического инфильтрата. Определяются влажные мелкопузырчатые хрипы, шум трения плевры, реже укорочение перкуторного звука. При бактериологические исследовании мокрота у большинства больных оказывается стерильной, иногда из неё выделяют непатогенную и условно-патогенную флору. На ЭКГ при ревматической Пневмония выявляется нарастание признаков гипертрофии и перегрузки правого желудочка. В крови отмечается умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы и ускорение РОЭ. Сочетание гиперкоагуляции с угнетением антисвёртывающих механизмов и сосудистыми поражениями создаёт условия для тромбообразования (гистологически в лёгких обнаруживают тромбы и кровоизлияния). Функциональные исследования органов дыхания выявляют преобладание нарушения вентиляции рестриктивного типа.
Частота Пневмония при ожогах II — IV степени, по данным Н. С. Молчанова и В. В. Ставской (1971), составляет 38%. Ожоговые Пневмония принято разделять на первичные, непосредственно связанные с ожогом дыхательных путей, и вторичные: аспирационные, ателектатические, гипостатические и септико-токсические. Ожоги дыхательных путей возникают в результате вдыхания горячего воздуха и пара и сопровождаются ожогами лица и шеи, обгоранием волос у входа в полость носа, патологический изменениями слизистой оболочки полости носа и рта, афонией, одышкой, которая в тяжёлых случаях носит экспираторный характер из-за сужения просвета мелких бронхов и бронхиол. Первичные Пневмония при ожоговой травме обычно сопровождаются развитием фибринозно-некротического трахеобронхита и бронхиолита, обструкцией бронхов, имеют, как правило, сливной характер и часто осложняются легочно-сердечной недостаточностью (смотри полный свод знаний Лёгочное сердце). Основную роль в развитии Пневмония играют ассоциации микроорганизмов, преимущественно аутоинфекция, распространяющаяся бронхогенно. Присоединение вторичной Пневмония ухудшает течение ожоговой болезни (смотри полный свод знаний Ожоги). Сливные Пневмония при ожоговой болезни обычно приводят к острой лёгочной и сердечной недостаточности и нередко являются причиной смерти.
Лучевая пневмония (синонимы лучевой пневмонит) развивается вследствие локального или общего действия ионизирующего излучения при проведении лучевой терапии по поводу опухолей, располагающихся в другой полости, рака молочной железы и других заболеваний. Лучевая Пневмония может проявляться в виде местной лучевой реакции в участке лёгкого, подвергшегося облучению, а также в виде ранних или поздних осложнений. Проявления Пневмония зависят главным образом от дозы радиации и размеров облучённого участка лёгкого. Признаки лучевой II. появляются через несколько недель после окончания лучевой терапии в виде одышки, которая постепенно нарастает, сухого кашля, усиливающегося при нагрузке и глубоком дыхании. У некоторых больных вследствие сопутствующего лучевого эзофагита возникают жалобы на дисфагию. Температура обычно нормальная. Объективно может определяться укорочение перкуторного звука, ослабление дыхания и влажные хрипы над зоной пневмонической инфильтрации. РОЭ ускорена. Функциональные изменения носят преимущественно рестриктивный характер.
В более тяжёлых случаях лучевая Пневмония протекает с повышением температуры, кашлем, одышкой, болями в груди. Лучевые Пневмония могут принимать хронический течение с развитием пневмосклероза и рубцовым смещением средостения. На этом фоне нередко развивается легочно-сердечная недостаточность. Возникновение «спонтанного» пневмосклероза в поздние сроки после облучения является проявлением необнаруженной, клинически компенсированной лучевой Пневмония
Особенности клинические, течения аспирационной Пневмония зависят от характера аспирированного материала. Бензиновой пневмонии предшествует аспирация бензина при неосторожном его засасывании ртом через резиновую трубку. После аспирации возникает приступообразный мучительный, сопровождающийся явлениями бронхоспазма кашель с мокротой, иногда содержащей примесь крови. Кашель продолжается 20—30 минут Затем состояние улучшается и наступает так называемый латентный период длительностью около 6—8 часов, после которого вновь появляются сильный кашель с мокротой, иногда ржавого цвета, сильные боли в грудной клетке, усиливающиеся при кашле. Наблюдаются симптомы интоксикации: головная боль, головокружение, расстройство сна, эйфория, общая слабость, отрыжка бензином, тошнота, рвота, боли в эпигастральной области, иногда спутанность сознания. У некоторых больных возникают явления, весьма сходные с симптомокомплексом острого живота (смотри полный свод знаний), холецистита (смотри полный свод знаний), что, вероятно, связано с раздражением диафрагмальной плевры. В особо тяжёлых случаях развивается шок (смотри полный свод знаний). Ухудшение состояния больных сопровождается повышением температуры тела до 38— 39°. Отмечается гиперемия лица, иногда цианоз, тахикардия, одышка. В лёгких в первый день заболевания выраженные патологический изменения при объективном обследовании не выявляются. На вторые сутки и позже выявляется участок укороченного перкуторного звука, там же определяется ослабленное или жёсткое дыхание, влажные мелкопузырчатые хрипы, иногда шум трения плевры. Чаще поражаются средняя и нижняя доли правого лёгкого, что связано с особенностями анатомического строения правого главного бронха и лёгкостью попадания в него аспирированной жидкости.
Проникновение бензина из лёгких в кровеносное русло может привести к развитию токсического гепатита, очагового нефрита, гастрита, к поражению миокарда и центральная нервная система В крови отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфопения, эозинофилия, значительное ускорение РОЭ. При активном лечении на 2—3-й день состояние улучшается, температура к 4—5-му дню заболевания снижается. Болезнь длится в среднем 3— 4 недель К концу срока лечения в стационаре, несмотря на хорошее общее состояние и нормализацию данных физикального исследования лёгких, у значительной части больных рентгенологически выявляются усиление лёгочного рисунка, уплотнение корней лёгких. Отмечается повышенная склонность бензиновых Пневмония к переходу в хронический форму.
Наиболее тяжело протекает Пневмония после аспирации рвотных масс, желудочного содержимого у лиц в состоянии алкогольного опьянения, во время наркоза или вскоре после его окончания, во время эпилептических припадков, в состоянии комы различной этиологии, у больных с бульбарными расстройствами. Аспирация частиц пищи может произойти при опухолях, стриктурах и дивертикулах пищевода, рефлюксэзофагите, диафрагмальной грыже, трахеобронхиальных свищах и других болезнях.
Аспирация кислого желудочного содержимого приводит к отеку лёгких (смотри полный свод знаний), развитию острой геморрагической Пневмония, возникновению бронхоспазма (смотри полный свод знаний). Содержимое желудка может вызвать обтурацию мелких, а иногда и средних бронхов. Одновременно с желудочным содержимым в бронхи попадает бактериальная флора из носоглотки и пищевода, что способствует развитию Пневмония Локализация аспирационной Пневмония в значительной степени зависит от позы, в которой находился больной в момент аспирации: если больной сидел, поражаются нижние доли лёгких, особенно справа, в положении лёжа — кроме нижних долей часто поражаются задние сегменты верхних долей лёгких. Пневмония после аспирации содержимого желудка начинается остро, сопровождается резким подъёмом температуры, появлением выраженной одышки, сильного, приступообразного кашля с выделением кровянистой мокроты, явлениями бронхоспазма. Над зоной поражения при этом определяется укорочение перкуторного звука, ослабленное дыхание, что, вероятно, связано с развитием ателектазов, определяются влажные мелкопузырчатые и сухие хрипы. В крови наблюдается нейтрофильный лейкоцитоз со сдвигом влево.
Попадание в дыхательные пути частиц пищи без примеси желудочного сока приводит к умеренно выраженному воспалению в лёгких. Пневмония при этом возникает, как правило, незаметно, протекает длительно, с повторными рецидивами, обусловленными повторными аспирациями, и завершается развитием в зоне пневмонической инфильтрации пневмосклероза и пневмофиброза. Повторные вспышки острой Пневмония после аспирации размельчённой пищи без примеси желудочного содержимого могут привести к возникновению хронической Пневмония Этот диагноз в ряде случаев представляет значительные трудности, особенно когда больной не знает об аспирации пищи.
Аспирация крови и инфицированного материала раненными в лицо, а также больными при операциях на верхних дыхательных путях приводит к аспирационной Пневмония, характеризующейся тяжёлым течением. Аспирированная кровь является хорошей питательной средой для микроорганизмов, что способствует развитию Пневмония
Липоидная пневмония может развиться при вдыхании жиров и масел (экзогенная липоидная Пневмония) и при жировых эмболиях лёгких (эндогенная липоидная Пневмония). Экзогенная липоидная Пневмония может возникнуть при аспирации вазелинового масла, применяемого в качестве слабительного средства и для закапывания в нос. Описаны случаи вдыхания дизельного масла при различных аварийных ситуациях. Возможна аспирация рыбьего жира, растительного масла и молочной пищи, что чаще случается у детей во время их кормления. Болезнь протекает бессимптомно, больные жалоб не предъявляют, и Пневмония выявляется случайно при рентгенологическое исследовании по поводу другого заболевания. Тщательно собранный анамнез позволяет установить, что имел место приступ кашля с удушьем после неудачного проглатывания пищи или приёма лекарственного средства. При присоединении вторичной инфекции может развиться нагноение в зоне пневмонического инфильтрата.
Гипостатическая (застойная) пневмония возникает особенно часто в нижних отделах правого лёгкого при явлениях гипостатического, застойного, полнокровия (цветной рисунок 3). Она нередко наблюдается у больных с тяжёлыми заболеваниями сердечно-сосудистой системы (пороки сердца, ишемическая болезнь, кардиосклероз и другие), при выраженной сердечной недостаточности и явлениях застоя в малом круге кровообращения. Кроме того, гипостатическая Пневмония может возникнуть у ослабленных больных, вынужденных длительно лежать на спине (например, после операций, после ранений). Помимо застоя крови и отёка лёгких, существенное значение в развитии Пневмония имеет неполное расправление альвеол, особенно в нижнезадних отделах лёгких, в результате поверхностного дыхания, а также задержки секрета в альвеолах и бронхах, что в значительной степени связано с ослаблением кашлевых движений. Возникновению Пневмония у этих больных также способствует нарушение защитных механизмов бронхов и лёгких.
Гипостатическая Пневмония развивается постепенно и характеризуется вялым течением и стёртой клинические, симптоматикой. На фоне общего тяжёлого состояния больного нарастают слабость, одышка и кашель с небольшим количеством мокроты. Температура тела остаётся нормальной или повышается до субфебрильных цифр. Физикальные признаки Пневмония выявляются не всегда из-за слабости дыхания и трудности обследования таких больных. У части больных удаётся определить притупление перкуторного звука и на фоне ослабленного дыхания выслушать влажные мелко и среднепузырчатые хрипы. При рентгенологическое исследовании выявляются пневмонические инфильтраты очагового характера. Иногда отмечается умеренный нейтрофильный лейкоцитоз. В мокроте больных, у которых гипостатическая Пневмония возникла на фоне порока сердца, могут обнаруживаться так называемый клетки сердечных пороков (смотри полный свод знаний Мокрота).
В возникновении послеоперационной Пневмония основное значение имеют предрасполагающие факторы, появившиеся в результате операционной травмы. По данным Н. С. Молчанова и В. В. Ставской (1971), такими факторами могут явиться возникшие в лёгких в связи с операционной травмой очаги гиперемии, кровоизлияний или некроза, ателектазы, усиление бронхиальной секреции, инфаркты лёгкого вследствие эмболии лёгочных сосудов, нарушение функции бронхов и лёгких (уменьшение глубины дыхания со снижением воздушности лёгочной ткани, нарушение проходимости бронхов за счёт спазма и отёка, снижение силы кашлевых движений и торможение эвакуаторной функции бронхов), нарушение кровообращения в лёгких с развитием застоя крови. В большинстве случаев послеоперационные Пневмония носят очаговый характер и их клинические, проявления зависят от характера предрасполагающих факторов и особенностей патогенеза.
После операций на органах брюшной и грудной полостей, позвоночнике часто возникают ателектатические Пневмония Этому способствует нарушение диафрагмального и грудного типов дыхания вследствие чревосечения или торакотомии, что ведёт к нарушению эвакуаторной функции бронхов, снижению бронхиальной проходимости, возникновению ателектазов (смотри полный свод знаний) различной степени выраженности и протяжённости. Больные жалуются на затруднение дыхания, одышку и боли в области произведённой операции при дыхании. У них повышается температура тела, появляется кашель с гнойной мокротой. При объективном исследовании — уменьшение подвижности нижних краёв лёгких, высокое стояние диафрагмы, особенно справа, притупление перкуторного звука и большое количество мелко и среднепузырчатых хрипов над зоной притупления. Развивается лейкоцитоз со сдвигом лейкоцитарной формулы влево.
Инфарктная Пневмония (инфаркт-пневмония), развивающаяся в результате эмболии лёгочных сосудов, наблюдается у больных после операции относительно редко. Физикальные признаки очаговой Пневмония проявляются у этих больных на фоне клинические, картины инфаркта лёгкого (смотри полный свод знаний Легкие), сопровождаются лихорадкой и умеренно выраженным лейкоцитозом. У большинства больных обнаруживают притупление перкуторного звука, обычно над задним базальным сегментом одного из лёгких, ослабление дыхания, небольшое количество сухих и влажных хрипов, шум трения плевры. Через несколько дней на стороне поражения могут появиться признаки скопления жидкости в плевральной полости. При обширной тромбоэмболии лёгочной артерии (смотри полный свод знаний Эмболия лёгочной артерии) появляются признаки острой лёгочной гипертензии, которая может привести к синдрому острого лёгочного сердца (смотри полный свод знаний). Интеркуррентные Пневмония в послеоперационном периоде носят в основном очаговый характер и по клинические, картине мало отличаются от описанных ранее очаговых Пневмония
Осложнения при крупозной Пневмония встречаются чаще, чем при очаговой. По данным В. И. Стручкова (1961), нагноения при крупозной Пневмония возникают в 2,6% случаев, а при очаговой — в 1,2%.
Введение в клинические, практику антибиотиков привело к уменьшению числа гнойных осложнений острой Пневмония в 2—3 раза. Однако в 60—70-е годы, по наблюдениям М. И. Перельмана (1979), тенденции к дальнейшему уменьшению числа этих осложнений не отмечается; их частота по различным данным достигает 1,8—13%
Осложнения в остром периоде крупозной Пневмония чаще всего связаны с нарушениями функции сердечно-сосудистой системы, обусловленными гипоксией и интоксикацией. До применения антибиотиков у больных крупозной Пневмония в период кризиса нередко развивался сосудистый коллапс в результате токсического пареза вазомоторов. Он сопровождался резким упадком сил, затемнением сознания, цианозом с сероватым оттенком кожи, похолоданием конечностей, частым и малым пульсом, падением АД, усилением одышки.
У лиц пожилого и старческого возраста крупозная Пневмония иногда протекает атипично и вследствие поздно начатого лечения сопровождается серьёзными осложнениями: гнойным плевритом (смотри полный свод знаний), перикардитом (смотри полный свод знаний) и другие
Рентгенодиагностика
Одним из важных методов диагностики Пневмония является рентгенологическое исследование. Проводят главным образом многопроекционную рентгеноскопию (смотри полный свод знаний), рентгенографию (смотри полный свод знаний), суперэкспонированные снимки, томографию (смотри полный свод знаний), функциональные пробы Вальсальвы (попытка выдоха через нос при зажатых ноздрях и рте) и Мюллера (попытка вдоха при закрытой голосовой щели). Дополнительные методики — бронхография (смотри полный свод знаний), зондирование бронхов, реже ангиография (смотри полный свод знаний Ангиопульмонография) — применяются при затянувшихся грамм длительно не разрешающихся Пневмония, когда возникает необходимость проведения дифференциальной диагностики с процессами иного происхождения, в первую очередь со злокачественными опухолями. Рентгенологические картина отражает основные стадии развития крупозной Пневмония В стадии прилива в поражённом участке лёгкого отмечается незначительное понижение прозрачности и усиление лёгочного рисунка за счёт полнокровия сосудов. Если поражённый участок меньше доли, эти изменения выявляются с трудом. Для стадии гепатизации характерно выраженное понижение прозрачности соответствующего участка лёгкого, по интенсивности напоминающее Картину ателектаза (рисунок 5). Тотальные Пневмония встречаются весьма редко, характеризуются полным затемнением всего лёгочного поля. Значительно чаще наблюдается крупозная Пневмония, захватывающая участки, расположенные вдоль междолевых щелей (перисциссуральные Пневмония, или перисциссуриты), которые располагаются в глубине лёгочной ткани. В связи с этим физикальные данные при перисциссуритах весьма скудны, а в ряде случаев и вовсе отсутствуют, что резко повышает значение рентгенологическое исследования в их диагностике. Междолевые щели лучше выявляются в боковых проекциях, поэтому при перисциссуритах картина наиболее демонстративна на боковых рентгенограммах. Для перисциссурита характерно наличие тени неправильной вытянутой формы, которая имеет одну чёткую, прямолинейную границу, соответствующую междолевой плевре, и другую нечёткую, постепенно переходящую в неизменённое лёгочное поле (рисунок 6). Перисциссурит может сопровождать одну междолевую щель, но нередко переходит с косой щели на горизонтальную; этот признак позволяет отличить тень при перисциссурите от сегментарного затемнения, не выходящего за пределы доли. Для выявления небольших по распространённости перисциссуритов нередко применяется томография в боковой проекции. Течение перисциссуритов более благоприятно, чем долевых Пневмония Их исходы в большинстве случаев также отличаются от распространённых процессов отсутствием осложнений и полным рассасыванием с восстановлением нормальной рентгенологическое картины, за исключением утолщённой междолевой плевры.


Рис. 5.
Прямая ((а) и левая боковая (б)рентгенограммы грудной клетки больного с левосторонней верхнедолевой крупозной пневмонией: на прямой рентгенограмме понижение прозрачности всего левого лёгочного поля, обусловленное проекционным наложением уплотнённой верхней доли на нижнюю, сохраняющую свою воздушность; на боковой рентгенограмме обе доли проецируются раздельно (верхняя доля интенсивно затемнена, нижняя — прозрачна).
Рис. 10.
Прямая томограмма левого лёгкого больного крупозной пневмонией: на фоне уплотнённой лёгочной ткани видны светлые полоски бронхов.
Стадия разрешения крупозной Пневмония рентгенологически проявляется снижением интенсивности тени и её фрагментацией. После рассасывания Пневмония усиление лёгочного рисунка на месте бывшего затемнения сохраняется в течение 3—4 недель В целях уточнения субстрата этого явления применяются пробы Вальсальвы и Мюллера. При проведении пробы Вальсальвы лёгочный рисунок становится беднее вследствие повышения внутрилёгочного давления и сужения сосудов; при пробе Мюллера лёгочный рисунок усиливается благодаря переполнению сосудов кровью. Лёгочный рисунок при проведении проб заметно не изменяется, если анатомическим субстратом патологический процесса является разрастание соединительной ткани, например, при пневмосклерозе. Наряду с изменениями лёгочных полей отмечается расширение и гомогенизация тени соответствующего корня лёгкого; эти изменения обычно наблюдаются в течение 3—4 недель после рассасывания воспалительных явлений в лёгочной ткани. Плевра на стороне поражения почти всегда оказывается утолщённой. В ряде случаев определяется жидкость в плевральной полости (плевропневмония); при небольшом количестве жидкости её выявлению способствует исследование больного на латероскопе в положении на больном боку (смотри полный свод знаний Полипозиционное исследование). При базальных Пневмония подвижность купола диафрагмы на стороне поражения, как правило, уменьшается. При благоприятном течении и полном рассасывании воспалительного процесса рентгенологическое картина нормализуется в среднем через 1—1,5 месяца. Среди наиболее часто встречающихся осложнений выделяют абсцедирующую Пневмония: рентгенологически на фоне затемнения выявляется одна или несколько полостей, содержащих жидкость и газ, разделённые горизонтальной границей (рисунок 7).
Очаговая Пневмония рентгенологически проявляется наличием множества небольших участков затемнения, расположенных чаще всего в обоих лёгочных полях; размеры этих очаговых теней в большинстве случаев не превышают 1 сантиметров, что соответствует размерам лёгочных долек. Верхушки лёгких в большинстве случаев не поражаются. Очертания очаговых теней нечёткие, интенсивность их невелика (рисунок 8, а). Из-за наступающей гиперемии ткани лёгкого лёгочный рисунок усиливается. Тени корней лёгких расширяются и гомогенизируются. В местах наибольшей концентрации очагов отмечается реакция плевры в виде утолщения; нередко в плевральной полости выявляется выпот, большей частью в небольшом количестве. Подвижность диафрагмы часто ограничена. Для очаговой Пневмония, как и для большинства острых воспалительных процессов в лёгких, характерна быстрая динамика рентгенологическое картины: за 5—7 дней происходят существенные изменения, а через 1,5—2 недели очаги в большинстве случаев рассасываются. В связи с тем, что очаги при этом виде Пневмония возникают неодновременно, их рассасывание происходит также постепенно. В зависимости от размеров очагов принято различать 3 вида очаговой Пневмония: крупноочаговая Пневмония, при которой диаметр воспалительных фокусов равен приблизительно 1 сантиметров (встречается наиболее часто), среднеочаговые (диаметром 6— 8 миллиметров) и мелкоочаговые (диаметром 3— 5 миллиметров). Наряду с этими формами, при которых размеры очагов не превышают 1 сантиметров, в ряде случаев встречается так называемый сливная Пневмония, характеризующаяся наличием крупных фокусов, диаметром 2—3 сантиметров и более (рисунок 8, б): иногда сливные фокусы занимают целые сегменты, а в отдельных случаях даже доли, имитируя рентгенологическое картину крупозной Пневмония Сравнительно редкой формой очаговой Пневмония является милиарная диссеминация, при которой диаметр очагов не превышает 1—2 миллиметров (рисунок 8, в).
Сторонники признания острой интерстициальной Пневмония как формы Пневмония полагают, что наиболее характерным рентгенологическое признаком её является усиление и деформация лёгочного рисунка по ячеистому типу (рисунок 8, г). Эти изменения больше выражены в средних и особенно нижних отделах лёгких; чаще они наблюдаются в обоих лёгких, хотя в начале заболевания могут выявляться только в одном лёгком, обычно в нижнемедиальном его отделе. Лёгочный рисунок теряет свою радиальную направленность и приобретает сетчатый характер; мелкие ячейки этой сетки отображают интерстиций, окружающий отдельные ацинусы и более крупные лёгочные дольки, диаметр которых достигает 1,5 сантиметров. Сетчатый или ячеистый характер лёгочного рисунка позволяет отличить воспаление и инфильтрацию интерстиция от полнокровия сосудов лёгких и застоя в малом круге кровообращения, которые также могут вызвать усиление лёгочного рисунка, однако последний при этом сохраняет радиальное направление. В особенно трудных случаях в целях дифференциальной диагностики применяется функциональная проба Вальсальвы, на высоте которой лёгочный рисунок вследствие повышения альвеолярного давления становится беднее, а при инфильтрации интерстиция остаётся без изменений. Тени корней лёгких при интерстициальной Пневмония в большинстве случаев становятся неструктурными и тяжистыми, без заметного увеличения в размерах. Реакция плевры почти постоянна: она заметно уплотнена, иногда удаётся выявить небольшое количество жидкости в плевральной полости. Экскурсия диафрагмы на высоте воспалительного процесса нередко ограничена. При дальнейшем развитии Пневмония к интерстициальным изменениям часто присоединяются очаговые, а иногда небольшие инфильтративные тени, отображающие вторичное вовлечение в процесс ткани лёгких (ацинусов и долек). Интенсивность этих теней обычно невелика, они редко сливаются между собой. Рентгенологические изменения могут наблюдаться в течение 2—3 недель При стихании воспаления вначале рассасываются очаговые и инфильтративные тени, причём их обратное развитие происходит от периферии к центральным отделам. Распад очагов и инфильтратов наблюдается относительно редко. Усиление и деформация лёгочного рисунка, уплотнение плевры, тяжистость корней сохраняются более длительно. При благоприятном течении интерстициальной Пневмония рентгенологическое картина может полностью нормализоваться.
Этиология Пневмония нередко определяет особенности её рентгенологическое проявлений. При стафилококковой Пневмония наблюдается один или чаще несколько воспалительных фокусов средних или крупных размеров, нередко располагающихся в обоих лёгких. Очертания этих фокусов нечёткие, интенсивность теней нарастает по мере увеличения их размеров, характерна тенденция этих фокусов к слиянию и последующему распаду — на фоне затемнения появляются участки просветления, свидетельствующие о расплавлении лёгочной ткани (рисунок 8, д). При исследовании в ортопозиции в этих участках обнаруживаются горизонтальные уровни жидкости. При хорошем дренировании количество жидкости быстро уменьшается и полости приобретают округлую форму. Для данного вида Пневмония характерна довольно быстрая динамика рентгенологическое изменений. В течение относительно короткого времени (одна-две недели, иногда несколько больше) можно наблюдать появление инфильтратов, их распад, превращение полостей распада в тонкостенные кисты. В последующем образовавшиеся в результате распада полости деформируются, могут уменьшаться в размерах и на месте бывшей воспалительной инфильтрации развивается картина пневмосклероза, нередко переходящего в цирроз. Весьма частым осложнением стафилококковой Пневмония является выпотной плеврит, чаще всего гнойный. После ликвидации плеврита в большинстве случаев остаются массивные шварты, ребернодиафрагмальные синусы нередко облитерируются. В дальнейшем могут возникать участки обызвествления плевры в виде отдельных густо расположенных зёрен различной величины.
Рентгенологические картина септической метастатической Пневмония отличается рядом особенностей. К ним относится неодновременность появления в обоих лёгких различных по размерам и форме воспалительных инфильтратов, которые имеют выраженную тенденцию к распаду. Рентгенологически эти участки приобретают вид полости (абсцесса) с наличием жидкости и воздуха, разделённых горизонтальной границей (рисунок 8, е). Эти абсцессы довольно быстро очищаются, превращаясь в тонкостенные воздушные кисты, остающиеся длительное время после ликвидации Пневмония Воздушные кисты могут в последующем деформироваться в результате разрастания соединительной ткани, превращаясь в щелевидные полости, которые в ряде случаев рубцуются. На высоте развития септической Пневмония лёгочный рисунок усилен из-за повышенного кровенаполнения сосудов лёгких. Корни лёгких умеренно расширены, структура их обычно не дифференцируется. Весь цикл развития септической метастатической II. в рентгеновском изображении от появления первых инфильтратов до ликвидации воспалительного процесса и формирования воздушных кист длится в среднем 2—3 недель Одной из характерных черт этой Пневмония является пестрота рентгенологическое картины: одновременно отмечается наличие свежих инфильтратов в одних участках лёгких, полостей распада — в других, очистившихся кист — в третьих. Отсутствие синхронности в развитии пневмонических фокусов объясняется тем, что гематогенный занос гнойных эмболов из первичного очага (карбункула, фурункула, остеомиелитического очага и тому подобное) происходит многократно и каждая подобная волна сопровождается появлением новых инфильтратов, в то время как ранее возникшие фокусы претерпевают к этому времени описанные выше превращения.
Для аденовирусной Пневмония характерна выраженная гиперплазия бронхолёгочных лимфатических, узлов. На этом этапе могут появляться малоинтенсивные тени инфильтратов, рассасывание которых происходит медленно.
Рентгенологические картина риккетсиозной Пневмония отличается ранним появлением инфильтратов различных размеров, главным образом в наружных отделах лёгочных полей; выраженная реакция корней лёгких отсутствует. Жидкость в плевре обнаруживают относительно редко. Рассасывание инфильтратов начинается на 2-й неделе заболевания и длится 3—5 недель Появление новых инфильтратов не типично и встречается лишь в очень тяжёлых случаях. Переход риккетсиозной Пневмония в хроническую форму отмечается редко.
Рентгенологические проявления Пневмония, вызванной возбудителями туляремии, бруцеллёза, сибирской язвы, разнообразны; характерным для этих процессов является резкое расширение корней лёгких за счёт гиперплазии бронхолёгочных лимфатических, узлов. Нередко тени корней приобретают полициклические контуры. Дифтерийная Пневмония характеризуется наличием интерстициальных и очаговых изменений, выявляемых на фоне повышенной прозрачности лёгочных полей. Для коклюшной и коревой Пневмония характерны мелкоочаговая, иногда милиарная диссеминация, реже очаговые тени более крупные; обычно эти изменения сопровождаются явлениями бронхиолита и вздутием отдельных участков лёгких.
При аспирационной Пневмония, возникающей вследствие попадания в дыхательную систему большого количества крови, рвотных масс, кусочков пищи и так далее, рентгенологически отмечают появление массивного затемнения, обычно локализующегося в нижнезадних отделах нижних долей лёгких, чаще справа. В связи с тем что инфильтраты при аспирационной Пневмония имеют тенденцию к распаду, на фоне затемнения часто видны участки просветления, имеющие горизонтальную нижнюю границу. В некоторых случаях отмечается прорыв некротических очагов в плевральную полость с образованием пиопневмоторакса (смотри полный свод знаний). Если аспирированные массы обтурируют просвет долевого бронха, Пневмония приобретает ателектатический характер (смотри полный свод знаний выше).
Гипостатическая Пневмония, развивающаяся на фоне застойных явлений в лёгких, может быть определена рентгенологически прежде всего на основании таких симптомов застоя, как увеличение калибра лёгочных вен, расширение и гомогенизация теней корней, наличие выпота в плевральных полостях, увеличение размеров и изменение конфигурации тени сердца. На этом фоне возникают нечётко очерченные очаговые или инфильтративные тени, иногда сливающиеся между собой. У ослабленных больных эти затемнения видны обычно в нижних долях лёгких.
Инфарктная Пневмония в типичных случаях рентгенологически проявляется треугольным затемнением, вершина которого направлена к корню лёгкого (рисунок 9). Однако подобная картина видна лишь в определённых проекциях. В других случаях тень при инфарктной Пневмония может быть округлой или овальной формы. Фокусы инфарктной Пневмония могут быть множественными; в некоторых случаях они обнаруживаются в обоих лёгких.
Дифференциальный диагноз
Крупозную Пневмония дифференцируют с заболеваниями, сопровождающимися инфильтративными изменениями лёгочной ткани, особенно часто с инфильтративно-пневмоническими формами туберкулёза лёгких, и в первую очередь с лобарной казеозной Пневмония (смотри полный свод знаний Туберкулёз органов дыхания). Для больных туберкулёзом лёгких характерна повышенная потливость; кожа больного крупозной Пневмония в острую фазу болезни сухая и горячая. Мокрота при туберкулёзной Пневмония может содержать примесь крови, но не бывает такой липкой и равномерно пропитанной пузырьками воздуха, как мокрота у больных крупозной Пневмония Кроме того, в мокроте больных туберкулёзом не содержатся пневмококки или другие возбудители крупозной Пневмония Недомогание и повышенная утомляемость обычно отмечаются задолго до возникновения туберкулёзной Пневмония; недомогание перед крупозной Пневмония может отсутствовать или появляться всего за несколько дней до начала заболевания. Выраженность интоксикации при туберкулёзной Пневмония очень вариабельна, в то время как у большинства больных крупозной Пневмония симптомы интоксикации резко выражены с первого дня заболевания. Боль при дыхании, обусловленная сопутствующим плевритом, выражена при туберкулёзной Пневмония умеренно и чаще всего локализуется в межлопаточной области; при крупозной Пневмония она чаще всего возникает в боку, соответственно проекции базальных сегментов нижних долей, которые поражаются наиболее часто. Больные туберкулёзом предъявляют меньше жалоб, не могут назвать день заболевания, а иногда вообще не считают себя больными; изменения в лёгких у них впервые выявляют при рентгенологическое обследовании. Для больных туберкулёзной Пневмония характерны лейкопения или умеренный лейкоцитоз без выраженного сдвига лейкоцитарной формулы влево, в отличие от больных крупозной Пневмония, для которых характерны выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево до юных форм и значительно ускоренная РОЭ.
Необходимость проведения дифференциальной диагностики бактериальной или вирусной очаговой Пневмония с инфильтративно-пневмоническим туберкулёзом, первичным туберкулёзным комплексом и реинфекцией лёгочного туберкулёза у взрослых возникает в случаях неразрешающейся Пневмония У больных с туберкулёзным поражением в анамнезе могут быть вспышки лёгочного туберкулёза, явления туберкулёзной интоксикации, которая в острую фазу заболевания выражена в большинстве случаев слабее, чем при бактериальной Пневмония Результаты физикального обследования зависят от величины и локализации инфильтрата и не дают надёжного обоснования для дифференциального диагноза сравниваемых болезней. Наибольшую информативность для дифференциального диагноза имеют данные рентгенологическое обследования. Туберкулёзные инфильтраты имеют обычно круглую или овальную форму и более чёткие контуры, чем пневмонические. У больных туберкулёзной Пневмония наряду со свежими очагами можно рентгенологически обнаружить и старые петрификаты, а томографически — в ранних стадиях намечающийся распад. Положительные туберкулиновые пробы (смотри полный свод знаний Туберкулинодиагностика) и особенно их нарастание при повторном исследовании подтверждают наличие у больного туберкулёзной инфекции. Бронхоскопия позволяет иногда обнаружить характерные для туберкулёза свищевые ходы и рубцовые изменения стенки бронхов. Фибробронхоскопия с проведением биопсии для цитологический и бактериологические исследований в 89,7% случаев позволяет уточнить диагноз. Туберкулёзная этиология Пневмония становится несомненной, если в содержимом бронхов и в мокроте больного обнаруживают микобактерии туберкулёза.
Дифференциальную рентгенодиагностику стафилококковой Пневмония при наличии полостей в лёгких приходится проводить с множественным# абсцессами лёгких, кавернозным туберкулёзом, казеозной Пневмония Для стафилококковой Пневмония характерна быстрая динамика патологический процесса.
У лиц пожилого возраста, особенно у курильщиков, дифференциальный диагноз необходимо проводить между крупозной Пневмония и пневмонией в зоне ателектаза дистальнее злокачественной опухоли бронха (параканкрозная Пневмония). Этот вид Пневмония, как правило, проявляется односторонним инфильтративным затемнением, размеры которого зависят от протяжённости гиповентилируемой зоны лёгкого (смотри полный свод знаний Легкие, опухоли). Затемнение, обусловленное крупозной Пневмония, отличается от ателектаза тем, что объем поражённого участка (сегмента, доли) не уменьшается, как при ателектазе, а сохраняет свои размеры (в некоторых случаях даже несколько увеличивается), поэтому контуры затемнения прямолинейны или даже слегка выпуклы (при ателектазе они вогнуты). Кроме того, характерным для крупозной Пневмония является наличие на фоне затемнения прозрачных воздушных полосок бронхов (рисунок 10), чего не наблюдается при ателектазе. Сохранение воздушности крупных и средних бронхов приводит к тому, что интенсивность затемнения при Пневмония снижается от периферии к центру, что не характерно для ателкетаза. Во многих случаях затемнение, обусловленное параканкрозной Пневмония, перекрывает тень опухоли и затрудняет диагностику основного процесса. Больных со злокачественной опухолью бронха часто беспокоит сильный, приступообразный кашель, иногда с мокротой, содержащей кровь; у них наблюдаются одышка, боли в груди, общее недомогание. Пневмония в области ателектаза может оказаться резистентной к антибиотикам или проявлять склонность к рецидивированию в тех же участках лёгкого, поэтому неразрешающаяся или повторно рецидивирующая Пневмония, особенно у лиц пожилого возраста, должна быть показанием для тщательного бронхологическое исследования, включающего бронхоскопию с забором содержимого бронхов для цитологический исследования и биопсией, бронхографию и томографическое исследование.
Рецидивирующая очаговая Пневмония может быть осложнением аденом субсегментарного бронха, которые длительное время протекают бессимптомно (смотри полный свод знаний Бронхи, опухоли). В последующем появляется кашель, у половины больных — умеренное кровохарканье. Плохое рассасывание и рецидивирование Пневмония объясняются нарастающим ухудшением вентиляции поражённого сегмента в связи с ростом опухоли. Основным подтверждением диагноза аденомы периферического бронха являются данные бронхологического и цитологический исследований.
Крупнофокусные очаговые Пневмония по рентгенологическое картине могут напоминать лёгочные метастазы злокачественных опухолей различных органов. Основным отличительным признаком Пневмония является быстрое обратное развитие патологический процесса. Отличить милиарную очаговую Пневмония от раковой диссеминации в ряде случаев чрезвычайно трудно, а при однократном исследовании зачастую невозможно. Быстрая динамика, отсутствие поражений других органов говорит в пользу Пневмония
Иногда приходится проводить дифференциальную диагностику Пневмония с бронхиолоальвеолярным раком лёгкого, при котором рентгенологически выявляется несколько округлых теней в лёгком. Сливаясь, они могут создавать впечатление крупозной Пневмония Бронхиолоальвеолярный рак лёгкого может в некоторых случаях напоминать и очаговую Пневмония Примерно у половины больных опухолевый процесс длительное время протекает бессимптомно. В более поздних стадиях появляется кашель, вначале сухой, а затем продуктивный, с выделением обильной слизистой мокроты, одышка, лихорадка и боли при дыхании (в случаях поражения опухолью плевры). Нарастающая инфильтрация в лёгком, присоединение плевральных изменений и явлений интоксикации, отсутствие эффекта от антибактериальной терапии должно быть поводом для проведения тщательного бронхологического и рентгенологическое исследования лёгких.
Иногда очаговая Пневмония может быть ранним лёгочным проявлением лимфогранулематоза и доминировать в клинические, картине этой болезни (смотри полный свод знаний Лимфогранулематоз).
Дифференциальный диагноз очаговой Пневмония с инфарктом лёгкого (смотри полный свод знаний) основывается на особенностях клинические, течения инфаркта лёгкого, для которого характерно внезапное появление боли в груди, одышки и кровохарканья без интоксикации и повышения температуры при наличии возможных источников лёгочной тромбоэмболии (тромбофлебит, порок сердца и так далее), а также на данных рентгенологическое исследования. Только совокупность признаков даёт возможность отличить очаговую Пневмония от инфаркта лёгкого.
Может возникнуть необходимость в проведении дифференциальной диагностики очаговой Пневмония с эозинофильными лёгочными инфильтратами (смотри полный свод знаний Леффлера синдром), появление которых не сопровождается интоксикацией и повышением температуры; при повторном рентгенологическое контроле удаётся констатировать быстрое (через 5—8 дней) исчезновение эозинофильных инфильтратов. Их появление связано с инвазией аскаридами и сопровождается эозинофилией крови.
Лечение
Лечение больных острой Пневмония должно быть своевременным и комплексным. Больные острой Пневмония должны лечиться в стационаре. Лечение на дому допустимо только при соблюдении всех правил стационарного режима и лечения. Требование необходимости стационарного лечения особенно относится к больным, у которых острая Пневмония возникла на фоне хронический бронхита и других хронический заболеваний бронхов и лёгких, а также к больным пожилого и старческого возраста. Неполноценное, запоздалое лечение даже при лёгком течении острой Пневмония может привести к её затяжному течению и формированию хронический пневмонии.
Лечение больных острой Пневмония включает соответствующий лечебный режим, рациональное питание, лекарственную терапию (этиотропные, патогенетические и симптоматические средства), физиотерапевтическое лечение.
Больной должен соблюдать постельный режим в течение всего периода лихорадки и интоксикации, однако периодически рекомендуется менять положение, садиться и активно откашливать мокроту. Мокроту следует собирать в банку с плотно закрывающейся крышкой. Комнату, в которой находится больной, следует хорошо проветривать. Большое значение имеет тщательный уход за кожей и полостью рта.
Пища должна быть калорийной, богатой витаминами, легко усвояемой. В первые дни заболевания при высокой лихорадке и выраженных явлениях интоксикации её лучше давать в жидком или полужидком виде. Жидкость вводят в виде бульона, фруктовых соков, минеральной воды.
Перед назначением антибактериальной терапии следует взять мокроту для бактериологические исследования, однако лечение необходимо начинать, не дожидаясь выделения и идентификации возбудителя, а также определения его антибиотикограммы. Необходимо, чтобы лечение проводилось под клинические, и, если возможно, бактериологические контролем (определение чувствительности микрофлоры мокроты к антибиотикам в процессе лечения). Антибактериальные средства должны применяться в достаточных дозах и с такими интервалами, чтобы в крови и лёгочной ткани создавалась и поддерживалась лечебный концентрация препарата.
Наиболее эффективной является этиотропная антибактериальная терапия. Выбор антибиотика с учётом чувствительности бактерий к назначаемому препарату особенно важен в связи с широким распространением антибиотикоустойчивых штаммов микроорганизмов. Ориентировочный этиологического диагноз у части больных может быть поставлен с учётом особенностей клинико-рентгенологических данных. Быстрому ориентировочному бактериологические диагнозу может способствовать микроскопия окрашенных по Граму мазков мокроты. При необходимости немедленного назначения антибактериальных средств (до определения антибиотикограммы возбудителя) следует отдавать предпочтение бактерицидным антибиотикам широкого спектра действия, обладающим способностью хорошей диффузии в лёгочную ткань (полусинтетические пенициллины, цефалоспорины). В последующем антибактериальная терапия корригируется данными антибиотикограммы и назначается с учётом особенностей клинические, течения. Для выбора эффективной дозы, оптимальных интервалов и способов введения антибактериальных средств необходимо учитывать результаты исследования минимальной подавляющей концентрации препарата для выделенного возбудителя. При выборе антибиотика должны учитываться противопоказания к его назначению, например, аллергические реакции на предшествующие введения препарата и другие
Выявление возбудителя Пневмония, его чувствительности к антибиотикам и минимальной подавляющей концентрации препарата позволяет назначить наиболее эффективную индивидуальную терапию. При Пневмония, вызываемой пневмококками, наиболее эффективен пенициллин (бензилпенициллин). Пенициллиназоустойчивые полусинтетические пенициллины (оксациллин, метициллин и другие), препараты широкого спектра действия (ампициллин и другие) и тетрациклиновые препараты уступают ему в активности в отношении пневмококков. При острой стрептококковой Пневмония, которая чаще возникает как осложнение острых респираторных вирусных заболеваний, наиболее эффективным антибиотиком также является пенициллин. В случаях стафилококковой природы заболевания показаны полусинтетические пенициллины, устойчивые к пенициллиназе, вырабатываемой стафилококком, а при устойчивости стафилококков к полусинтетическим пенициллинам положительный результат даёт сочетание линкохмицина с гентамицином или фузидина с линкомицином или рифампицином. При Пневмония, вызванной палочкой Пфейффера (Haemophilus influenzae), целесообразно назначить ампициллин, а при устойчивости к нему — тетрациклины, левомицетин. Наиболее эффективными при лечении больных Пневмония, вызванной палочкой Фридлендера (Klebsiella pneumoniae), являются стрептомицин, канамицин или гентамицин в сочетании с левомицетином или тетрациклинами. Для лечения Пневмония, вызванной синегнойной палочкой (Pseudomonas aeruginosa), рекомендуется гентамицин или сочетание его с карбенициллином. При обнаружении анаэробной флоры назначают пенициллин, линкомицин или левомицетин. Лечение микоплазменной Пневмония целесообразно проводить антибиотиками широкого спектра — препаратами тетрациклиновой группы, левомицетином. Больным с вирусной, особенно гриппозной, Пневмония назначают комбинацию антибиотиков широкого спектра действия и полусинтетических пенициллинов.
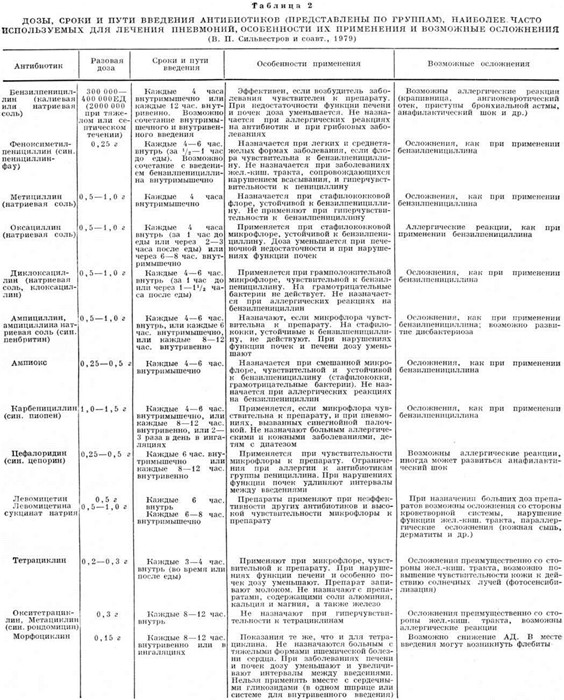

В острую фазу Пневмония рекомендуется назначать одновременно два антибиотика или один антибиотик в сочетании с сульфаниламидным препаратом. Доза и число одновременно назначаемых антибиотиков зависят от тяжести течения и распространённости процесса. В таблице 2 приведены данные о дозах, сроках и путях введения антибиотиков, наиболее часто используемых для лечения пневмоний, особенности их применения и возможные осложнения. С целью профилактики привыкания к антибактериальным средствам и уменьшения опасности аллергических реакций рекомендуется через 7—10 дней препараты менять. Вопрос о длительности антибактериальной терапии должен решаться индивидуально.
Больным с крайне тяжёлым течением Пневмония, полисегментарным распространением инфильтрации рекомендуется назначение 2—3 антибактериальных средств в максимальных дозах преимущественно внутривенно.
Для достижения длительного и непрерывного воздействия лекарственных средств на воспалительный процесс у больных с затяжным течением острой Пневмония применяется чрескожная катетеризация трахеи и бронхов (смотри полный свод знаний Микротрахеостомия) с введением антибиотиков, муколитических и других средств непосредственно в зону плохо рассасывающегося пневмонического очага. С той же целью можно проводить лечебно-диагностические бронхоскопии, во время которых из бронхов удаляют слизистые и гнойные пробки и промывают их растворами бронхолитических средств, протеолитических ферментов, щелочей, витаминов, гидрокортизона, а в конце процедуры вводят антибактериальные средства.
При лечении больных острой Пневмония антибиотики следует сочетать с сульфаниламидными препаратами, назначение которых возможно с самого начала острой Пневмония (таблица 3). На этапе выздоровления антибиотики отменяют, оставляя сульфаниламиды. Одновременно с антибиотиками и сульфаниламидами можно применять фитонцидные препараты (ингаляции р-ров сока чеснока, лука, зверобоя и другие), наиболее целесообразные при стихании острых явлений. На этапе начинающегося выздоровления можно лечить сульфаниламидным препаратом и фитонцидами, а затем, отменив сульфаниламид, заканчивать санацию активного воспалительного процесса в лёгких фитонцидами.
Антибактериальную терапию сочетают с противовоспалительными и гипосенсибилизирующими средствами, такими как ацетилсалициловая к-та, хлорид или глюконат кальция, пипольфен, супрастин. При вялом рассасывании инфильтрата и сопутствующем бронхоспазме применяют короткими курсами небольшие дозы преднизолона. Кортикостероидные препараты в больших дозах назначают больным с выраженными явлениями интоксикации и бронхиальной обструкции, с обширными инфильтративными изменениями в лёгких и при отсутствии чёткой положительной динамики от антибактериальной терапии.
Основным звеном патогенетической терапии является восстановление бронхиальной проходимости и бронхиального дренажа. С этой целью при лечении всех больных острой Пневмония целесообразно применять бронхолитические, разжижающие слизь и отхаркивающие средства (эуфиллин, теофедрин, эфедрин и другие). Хорошим отхаркивающим и разжижающим слизь действием обладают раствор йодида калия, корень алтея, мукалтин, ацетилцистеин, бисольвон, термопсис, терпингидрат, лист подорожника, горячее молоко с содой и мёдом и другие средства. При сильном н непродуктивном кашле назначают противокашлевые средства, которые не уменьшают отделение мокроты (либексин). Большое значение придаётся аэрозольтерапии с использованием бронхолитических смесей в комбинации с различными бактерицидными средствами (фитонцидами, иногда сульфаниламидами), щелочно-масляных растворов, мёда.
При затяжном течении II. и её осложнении абсцедированием решающую роль в лечении играет восстановление эффективного бронхиального дренажа (смотри полный свод знаний Лёгкие), что осуществляется при бронхоскопической санации. Тяжёлое течение Пневмония с одышкой и цианозом является показанием к проведению кислородной терапии (смотри полный свод знаний). Особенно необходимо применение кислорода при лечении больных, у которых острая Пневмония возникла на фоне эмфиземы лёгких, пневмосклероза и может стать причиной тяжёлой дыхательной недостаточности (смотри полный свод знаний). При тяжёлом течении Пневмония, особенно когда тромбоцитопения сочетается с гиперфибриногенемией, что приводит к развитию локальных геморрагических некрозов тканей, рекомендуется непрерывная антикоагулянтная терапия с применением гепарина, что улучшает не только течение, но и исход заболевания, так как предотвращает нарушение микроциркуляции, возникающее вследствие тромбирования сосудов малого круга кровообращения.
Большую роль, а при стафилококковой Пневмония с деструкцией решающую, играют методы лечения, направленные на повышение и восстановление иммунных механизмов защиты. С этой целью при Пневмония стафилококковой этиологии проводят массивную иммунизацию гипериммунной антистафилококковой плазмой или стафилококковым антитоксином. Весьма эффективно для лечения больных с тяжёлым течением Пневмония повторное введение гипериммунного, поливалентного гамма-глобулина.
Лечение больных острой Пневмония должно быть направлено на восстановление неспецифической резистентности организма. С этой целью назначают поливитамины, включающие аскорбиновую к-ту, тиамин и другие Используются биогенные стимуляторы и адаптогенные средства (алоэ, настойки корня женьшеня, элеутерококка, лимонника, пантокрин, апилак, пентоксил, метилурацил, анаболические стероиды). Описан положительный эффект от применения в комплексном лечении больных острой Пневмония аэрозоля концентрированного лейкоцитарного интерферона. При затяжном течении острой Пневмония показаны переливания крови и аутогемотерапия. Для купирования болей, которые часто беспокоят больных крупозной Пневмония, применяют анальгетики.
При сопутствующей патологии сердца, особенно у пожилых, а также при тяжёлом течении Пневмония назначаются средства для профилактики и лечения сердечной недостаточности (смотри полный свод знаний). Сохраняют своё значение в арсенале терапии больных острой Пневмония местные отвлекающие процедуры: банки, горчичники, горчичные обёртывания, которые назначают с первых дней заболевания.
Физиотерапевтические методы лечения составляют неотъемлемую часть комплексной терапии и профилактики Пневмония и применяются с целью ускорения рассасывания воспалительных инфильтратов, уменьшения явлений интоксикации, улучшения вентиляции лёгких и кровообращения в них, повышения защитных иммунных процессов в организме больного.
С 3—6-го дня после начала острой Пневмония назначают аэрозоли и электроаэрозоли антибиотиков, сульфаниламидов и фитонцидов. При наличии вязкого секрета в бронхах перед ингаляцией антибиотиков и сульфаниламидов целесообразно проводить ингаляции протеолитических ферментов (трипсина, химотрипсина, химопсина). Кроме того, применяются аэрозоли и электроаэрозоли бронхолитиков, кортикостероидов, гипосенсибилизирующих средств.
Лечебный эффект повышается при сочетании ингаляций с электротерапией. Противовоспалительное и антиаллергическое действие при Пневмония присуще электрическому полю ультравысокой частоты (УВЧ) в постоянном и импульсном режимах, индуктотермии, синусоидальным модулированным токам (GMT), дециметровым волнам (ДМВ), с помощью которых воздействуют на проекцию воспалительного очага, на область корней лёгких при двустороннем процессе, а также на область проекции надпочечников. Электротерапия оказывает благоприятное влияние на все формы иммунитета. Воздействие на очаг воспаления влияет на местный иммунитет, а воздействие на область надпочечников стимулирует выброс стероидных гормонов, повышает диссоциацию белково-стероидного комплекса. При проведении электротерапии понижается уровень иммуноглобулинов, аутоантител, повышается неспецифическая реактивность организма.
При острой Пневмония в период экссудативно-инфильтративного воспаления, при абсцедировании в период разрешения и при Пневмония с бронхоэктазами (при сохранности дренажной функции бронхов) применяют электрическое поле УВЧ (смотри полный свод знаний УВЧ-терапия). При отсутствии гноя возможно использование микроволн сантиметро-волнового диапазона (смотри полный свод знаний Микроволновая терапия), УФ-облучения (смотри, полный свод знаний Ультрафиолетовое излучение). В период разрешения воспаления наиболее показана индуктотермия (смотри полный свод знаний), способствующая отделению мокроты, уменьшению бронхоспазма и восстановлению вентиляционно-дренажной функции бронхов. На этапе рассасывания воспалительных явлений и для устранения отдельных симптомов заболевания (боль при плевральных спайках, затруднение отделения мокроты и другие) назначают электрофорез лекарственных средств (смотри полный свод знаний Электрофорез, лекарственный); для этой цели чаще применяют препараты магния и меди, лидазу, эуфиллин, гепарин, аскорбиновую кислоту, гумизоль, экстракт алоэ и другие В фазе выздоровления проводят аэроионотерапию (смотри полный свод знаний Аэроионизация).
Санаторно-курортное лечение показано при крупозной или очаговой Пневмония в период полного выздоровления и в восстановительный период. Лечение проводится в местных профилированных санаториях, на климатических курортах Южного берега Крыма, низко и среднегорья (Кисловодск), а также в степном климате в тёплое время года. В восстановительном периоде после крупозной и очаговой Пневмония показана талассотерапия (смотри полный свод знаний Климатотерапия, Талассотерапия), под влиянием которой нормализуется функция надпочечников, улучшаются функция внешнего дыхания, бронхиальная проходимость, гемодинамика, термоадаптация.
На бальнеологических курортах (смотри полный свод знаний Бальнеотерапия) таким больным назначают бальнеопроцедуры и грязелечение. Сероводородные и углекислые воды обладают противовоспалительным действием, повышают защитные силы организма. Применяют грязевые аппликации, электрофорез грязевых растворов на проекцию корней лёгких, индуктотермогрязь, грязевые компрессы (смотри полный свод знаний Грязе лечение). Ингаляции радона оказывают аналгезирующее и противовоспалительное действие на слизистую оболочку бронхов и ткань лёгких. При назначении бальнеопроцедур или лечебный грязей улучшается функция внешнего дыхания, усиливаются микроциркуляция и резорбция воспалительной инфильтрации.
Лечебная физкультура широко используется в комплексной терапии больных Пневмония Под влиянием систематически выполняемых физических упражнений увеличивается вентиляция лёгких, улучшаются крово и лимфообращение в лёгких и плевре, функция внешнего дыхания, укрепляется дыхательная мускулатура и увеличивается подвижность грудной клетки. Физические упражнения предупреждают ряд осложнений в лёгких и плевральной полости (спайки, ателектаз, эмфизема и другие), вторичные деформации грудной клетки. Специально подобранные исходные (дренажные) положения дают возможность значительно улучшить дренажную функцию бронхов и способствуют удалению из бронхов и альвеол слизи, мокроты. Во время занятий ЛФК происходит тренировка диафрагмы, развитие диафрагмального дыхания. Движения диафрагмы способствуют усилению притока венозной крови из брюшной полости к сердцу, облегчая его работу, благоприятно влияют на пищеварение. Улучшение оксигенации крови при выполнении дыхательных упражнений нормализует обменные процессы в органах и тканях всего организма.
Лечебный гимнастику назначают после снижения температуры до нормальной или при стойкой субфебрильной, при обратном развитии воспалительного процесса в лёгких (по данным клинические, рентгенологическое и лабораторный обследований) и при отсутствии выраженных явлений сердечно-сосудистой недостаточности. Противопоказаниями служат острая стадия заболевания или обострение сопутствующего хронический воспалительного процесса, резкое истощение больного.
Из различных средств и форм ЛФК применяются утренняя гигиенические гимнастика, лечебный гимнастика (индивидуальная или групповая), дренажные положения, корригирующая гимнастика, а также массаж, прогулки на свежем воздухе, элементы спортивных игр (волейбол, бадминтон и другие). Эти мероприятия назначают с учётом функционального состояния больного и периода заболевания.
При острой Пневмония больным, находящимся на постельном режиме, назначают простые гимнастические упражнения малой интенсивности для рук и ног, упражнения для туловища выполняются с небольшой амплитудой движений. Дыхательные упражнения проводят без углубления дыхания, то есть без увеличения подвижности грудной клетки на стороне поражения в целях щажения поражённого лёгкого. Необходимо обращать внимание на урежение дыхания. Исходные положения для упражнений лёжа или полусидя с высоко поднятым изголовьем. Длительность занятий 10—12 минут По мере улучшения состояния больной выполняет упражнения из исходного положения сидя, а при переходе на палатный режим — из положения стоя; в этот период увеличивается число упражнений для верхних конечностей и туловища. Применяются также дыхательные упражнения, улучшающие вентиляцию поражённых отделов лёгких; упражнения, увеличивающие подвижность грудной клетки (наклоны, повороты), которые в сочетании с дыхательными также используются для предупреждения образования плевральных спаек; ходьба; упражнения с предметами. Время занятий 20—25 минут При свободном режиме увеличивают число общеразвивающих упражнений для всех мышечных групп, назначают упражнения с набивными мячами, булавами, гантелями, упражнения на снарядах (гимнастическая стенка, скамейка). Время занятий 25—30 минут Наряду с лечебный гимнастикой можно использовать прогулки, ходьбу в сочетании с дыхательными движениями в среднем темпе.
После выписки из стационара больному рекомендуется продолжать занятия ЛФК, так как полного восстановления функции дыхательной и сердечно-сосудистой системы к этому времени ещё не наступает. В санаторных условиях в занятия включают спортивные упражнения (ходьбу, лыжи, греблю и так далее), игры (бадминтон, волейбол, настольный теннис).
В комплексной терапии больных острой пневмонией ЛФК успешно применяется в сочетании с физиобальнеолечением в определённой последовательности; так, например, занятия лечебной гимнастикой целесообразно проводить до тепловых электропроцедур и оксигенотерапии и после аэрозольтерапии с интервалом 1—2 часов
Реабилитация
Поскольку проконтролировать завершение воспалительного процесса в лёгких весьма трудно, больные должны находиться под диспансерным наблюдением в течение 6—12 месяцев после выздоровления. Диспансеризация (смотри полный свод знаний) включает проведение реабилитационной терапии. Основная роль в комплексе реабилитационных мероприятий принадлежит лечебный физкультуре, физиотерапевтическим процедурам и полноценному питанию. Целесообразно проводить лечение в специализированных реабилитационных отделениях, санаториях и профилакториях. Комплекс реабилитационных мероприятий включает аэрозольтерапию бронхолитическими смесями в комбинации с бактерицидными средствами (фитонциды, иногда сульфаниламиды), ингаляции щелочно-масляных растворов. Курильщики, переболевшие острой Пневмония, должны прекратить курение.
Прогноз
При своевременном и рациональном лечении как крупозная, так и очаговая острая Пневмония обычно к концу 3—4-й недель заканчивается выздоровлением. Критериями выздоровления при Пневмония являются нормализация самочувствия и состояния больных, ликвидация клинические, лабораторных и рентгенологическое признаков воспалительного процесса в лёгких. При благоприятном течении обратное развитие клинические, симптомов Пневмония происходит к 7 — 14-му дню. Рентгенологические признаки воспаления исчезают на 2—3-й недель Вместе с тем более чем в 70% случаев клинические, и рентгенологическое выздоровление при острой Пневмония не совпадает с ликвидацией морфологический нарушений. Прекращение лечения даже при незначительной остаточной инфильтрации лёгочной ткани создаёт угрозу рецидивирования, перехода острого воспалительного процесса в хронический с развитием в последующем пневмосклероза (смотри полный свод знаний). По данным А. Ф. Полушкиной (1977), длительное, в течение 3—4 лет, наблюдение за реконвалесцентами при острой Пневмония показало, что полное выздоровление наступило у 93,9% больных, хроническая Пневмония сформировалась у 1,2% больных, у 4,9% больных на протяжении 6—8 месяцев не удавалось ликвидировать симптомы бронхита; у 2,7% больных острая Пневмония вызвала прогрессирование имевшегося ранее хронический бронхита.
Диспансерное наблюдение за переболевшими острой Пневмония показало, что остаточные явления острой Пневмония (жёсткое дыхание, сухие хрипы, перибронхиальная и периваскулярная инфильтрация, изменения биохимический показателей крови) могут сохраняться длительное время, у некоторых больных до 6 месяцев и более, после чего наступает выздоровление. По данным В. Пневмония Сильвестрова (1979), у каждого четвёртого больного острая Пневмония приобретает затяжное течение. Причинами затяжного течения острых Пневмония могут быть несвоевременно начатое и неправильно проводимое лечение, изменение иммунобиологических реакций в процессе заболевания; к затяжному течению предрасполагают также сопутствующие заболевания органов дыхания (хронический бронхит, заболевания верхних дыхательных путей), очаговая инфекция (хронический тонзиллит, синуситы, холецистит и другие), различные профессиональные вредности, курение. Затяжной характер острая Пневмония часто приобретает у ослабленных больных, особенно пожилого возраста, а также у лиц, имеющих сопутствующие заболевания. В. Пневмония Сильвестров (1979) считает, что ассоциации возбудителей, особенно вирусно-бактериальные, способствуют переходу острого воспалительного процесса в лёгких в затяжной.
В числе патогенетических звеньев затяжной Пневмония рассматривают токсемию, гипоксемию, нарушения дренажной функции бронхов, изменения реологических свойств содержимого бронхов, микробную аллергию и аутосенсибилизацию. На разных этапах болезни ведущим может быть тот или иной патогенетический механизм.
Указанные выше факторы, способствующие затяжному течению заболевания, предрасполагают также к развитию хронический Пневмония О переходе острой Пневмония в хроническую можно говорить при отсутствии, несмотря на лечение, положительной клиникорентгенологическое динамики, появлении признаков склероза лёгочной ткани и локального деформирующего бронхита и повторных обострений. Сохранение тех или иных симптомов заболевания по истечении 6—8 недель и более после начала острой Пневмония не является критерием перехода острой Пневмония в хроническую, так как затяжное течение Пневмония в большинстве случаев завершается выздоровлением.
Рациональная терапия больных острой Пневмония, включающая этап реабилитационного лечения и диспансерного наблюдения, приводит к тому, что острая Пневмония реже переходит в хронический форму.
Летальность при Пневмония зависит от тяжести течения, предшествующего состояния здоровья, особенностей лечения и колеблется, по различным данным, от 0,005 до 4,6%. Особенно высока летальность при гриппозной Пневмония среди ослабленных пожилых людей, новорожденных, больных с тяжёлыми сопутствующими хронический заболеваниями. Прогноз заболеваний, осложнившихся Пневмония (чума, сибирская язва, корь, коклюш и другие), зависит от тяжести основного заболевания и течения осложнившей их Пневмония
Профилактика
Профилактические мероприятия при острой Пневмония основаны на проведении общих санитарно-гигиенических мероприятий (режим труда, проветривание помещений, борьба с запылённостью, полноценное питание, изоляция заболевших и так далее), а также на личной профилактике. Личная профилактика включает систематическое закаливание организма (смотри полный свод знаний Закаливание), предохранение от перегреваний и переохлаждений, систематические занятия физкультурой и туризмом, санацию очагов инфекции (хронический тонзиллит, синуситы, кариозные зубы, холецистит и другие). Большое значение имеет своевременное выполнение противоэпидемические мероприятий, включая вакцинацию против гриппа, лечение острых респираторных заболеваний, трахеитов и бронхитов. Необходимо строгое соблюдение режима, предписанного врачом, при заболеваниях, которые могут осложниться пневмонией. Особенно важна профилактика острой Пневмония у больных, страдающих хроническими лёгочными заболеваниями (хронический бронхит, бронхоэктазы, бронхиальная астма); они должны находиться на диспансерном учёте в пульмонологическом кабинете поликлиники.

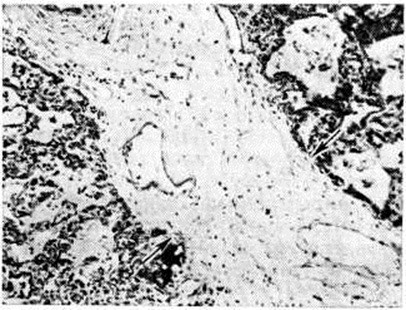

Рис. 11.
Микропрепарат лёгочной ткани ребёнка, больного пневмонией: видна Широкая межсегментарная прослойка (указана стрелками), препятствующая распространению воспалительного процесса при пневмонии; окраска гематоксилин-эозином, × 40.
Особенности острой пневмонии у детей
Пневмония у детей имеют ряд отличий от тех же заболеваний у взрослых. Это обусловлено прежде всего особенностями строения органов дыхания у детей. Хрящи гортани, трахеи и бронхов у детей первых месяцев и даже лет жизни мягкие, слизистая оболочка рыхлая, богата кровеносными сосудами и относительно бедна эластическими волокнами и слизистыми железами. Эти особенности, с одной стороны, приводят к неполноценности защитных механизмов бронхиального дерева, а с другой — обусловливают более лёгкое возникновение у детей стенотических явлений в дыхательных путях. По данным А. И. Струкова (1960), у детей первых месяцев жизни значительно резче, чем у взрослых и детей более старшего возраста, выражено сегментарное строение лёгких. Относительно широкие межсегментарные соединительнотканные прослойки (рисунок 11) препятствуют контактному распространению воспалительного процесса. Поэтому у детей грудного и раннего возраста крупозная пневмококковая Пневмония развивается чрезвычайно редко.
У больных раннего детского возраста легко возникают выраженные гемодинамические нарушения в лёгких, обусловленные несовершенством регуляторных систем. Этими нарушениями, а также повышенной проницаемостью кровеносных сосудов объясняется образование гиалиновых мембран, которые обусловливают определённые особенности течения Пневмония в связи с резко выраженными явлениями дыхательной недостаточности.
Альвеолы у детей меньше, чем у взрослых, а межальвеолярные перегородки значительно богаче рыхлой соединительной и лимфоидной тканью, кровеносными и лимфатических, сосудами, но беднее эластическими волокнами. Это обусловливает более лёгкое развитие сосудистых расстройств и способствует возникновению ателектазов (смотри полный свод знаний). Структурные особенности межуточной ткани лёгкого обусловливают более выраженную интерстициальную реакцию, которая заключается в том, что в интерстиции, особенно вокруг бронхов и кровеносных сосудов, при повторном развитии острой респираторной инфекции любой этиологии возникают весьма распространённые лимфогистиоцитарно-плазмоцитарные инфильтраты. Они являются местным проявлением иммуноморфологические реакции, хотя и обозначаются нередко термином «интерстициальная пневмония». Подобные изменения возникают при других заболеваниях лёгких с длительным течением, например, при пневмоцистозе (смотри полный свод знаний). Особенности структуры микроциркуляторного русла у детей способствуют частому поражению органов дыхания и распространению любых микроорганизмов, особенно вирусов и микоплазм, за пределы органов дыхания с последующим возникновением очагов инфекции, прежде всего в почках, кишечнике, печени и головном мозге. В этих органах возникают поражения, принципиально сходные по особенностям реакции с наблюдающимися в органах дыхания.
Определённые особенности у детей существуют в путях инфицирования и локализации воспалительных изменений. В антенатальном периоде при инфицировании респираторные вирусы проникают в организм плода через плаценту гематогенно-трансплацентарно. При этом появляются очаги воспаления, локализующиеся в основном в респираторных отделах лёгких, а также в печени и почках. Поражение верхних дыхательных путей в этом случае возникает вторично и наблюдается реже.
На течение и исход заболевания, помимо вирулентности возбудителя, большое влияние оказывает состояние защитных сил макроорганизма, напряжённость реакций специфического и неспецифического иммунитета, вид возбудителя, наличие врождённых пороков развития.
Пневмония у новорожденного ребёнка может быть внутриутробной, то есть развившейся ещё у плода в последние дни беременности. К. А. Сотникова наблюдала внутриутробные Пневмония у 11,6% новорожденных (доношенных и недоношенных), поступивших на лечение в отделение патологии новорожденных. Большей частью это очаговые Пневмония (бронхопневмонии) и, в исключительных случаях, крупозные (долевые) Пневмония Возбудителями заболевания являются микроорганизмы вагинальной флоры, наиболее часто стрептококки, стафилококки, кишечная палочка, реже пневмококки. Возникновение внутриутробной Пневмония связано с заболеваниями беременной и инфекцией во время родов. Предрасполагающим моментом развития внутриутробной Пневмония является преждевременное или раннее отхождение вод, а также затяжные роды. Возбудители инфекции при внутриутробной Пневмония наиболее часто распространяются бронхогенным и реже гематогенным путём. В развитии Пневмония важную роль играет нарушение плацентарного кровообращения, приводящее к асфиксии, которая обусловливает довольно глубокие дыхательные движения плода с аспирацией околоплодных вод. При гистологический исследовании лёгких у погибших детей в подобных случаях находят околоплодную жидкость в альвеолах, бронхиолах и бронхах, а также лейкоцитарную инфильтрацию в альвеолах и альвеолярных перегородках. Иногда встречается Пневмония смешанного типа, развивающаяся в результате бронхогенного и гематогенного распространения инфекции.
Клиническая картина. Клинические, симптомы внутриутробной Пневмония выражены слабо. Наиболее часто наблюдаются расстройства дыхания и приступы асфиксии. Начало заболевания, как правило, бывает острым, хотя у недоношенных детей Пневмония может развиваться постепенно и медленно. У детей отмечают повышенную возбудимость, беспокойство, нарушение сна или вялость, адинамию, мышечную слабость, снижение физиологический рефлексов. Возможно повышение температуры тела, однако у недоношенных детей она может быть нормальной или даже пониженной. Нередко отмечают снижение аппетита, срыгивание и рвоту. Дыхание частое (до 80 в 1 минут), поверхностное, неравномерное, «стонущее». Во время вдоха появляются втяжения податливых отделов грудной клетки, выдох продолжительный. Возможно появление пены изо рта и носа. Вокруг рта обычно наблюдается цианоз, а при тяжёлом течении болезни нередко отмечают общий цианоз. Кашель частый, временами мучительный; у детей с гипотрофией или у недоношенных он может носить характер покашливания. Над лёгкими определяется тимпанический оттенок перкуторного звука, у некоторых больных можно обнаружить притупление над очагом поражения с продолжительным выдохом. Хрипы сухие, непостоянные, на 2—3-й день болезни появляются мелкопузырчатые влажные хрипы, которые могут прослушиваться только при достаточно глубоком дыхании. Отмечают тахикардию, однако у недоношенных детей возможно появление брадикардии и аритмии. АД у доношенных новорожденных в первые дни заболевания обычно несколько повышено. Тоны сердца, как правило, приглушены или глухие. Живот вздут, мягкий, печень нередко увеличена и выступает из-под края рёберной дуги на 2—3 см. В крови обычно наблюдается лейкоцитоз с умеренным сдвигом лейкоцитарной формулы влево, ускоренная РОЭ, метаболический или смешанный ацидоз, нередко выявляется выраженная гипоксемия (смотри полный свод знаний Гипоксия).
Неблагоприятный акушерский анамнез, родовая травма, асфиксия во время родов, нарушение вскармливания, анемия, гиповитаминоз, гипотрофия и другие факторы способствуют тяжёлому течению Пневмония у ребёнка и возможному летальному исходу.
У недоношенных детей вследствие незрелости лёгочной ткани и недоразвития эластических элементов может развиться интерстициальная очаговая фиброзирующая Пневмония (смотри полный свод знаний Вильсона — Микити синдром).
У детей грудного и раннего детского возраста с неотягощённым преморбидным фоном острая Пневмония протекает сравнительно легко. Заболевание обычно начинается остро: ребёнок становится капризным, раздражительным, отказывается от еды, температура тела повышается до 38— 39°, появляются насморк, кашель, небольшое учащение дыхания, отмечается тахикардия. В первый день болезни в лёгких, кроме коробочного оттенка перкуторного звука, каких либо изменений обычно не отмечается.
На 2—3-й день болезни состояние ухудшается, температура держится на высоких цифрах, усиливается кашель и одышка. При дыхании раздуваются крылья носа, появляются втяжения податливых отделов грудной клетки, отставание одной половины грудной клетки. Кожа бледная, вокруг рта отмечается цианоз, видимые слизистые оболочки также цианотичны. Над лёгкими на фоне коробочного звука при тихой перкуссии можно обнаружить очаги укорочения звука, здесь же прослушиваются дыхание с жёстким оттенком, мелкопузырчатые хрипы, иногда крепитация. Пульс частый, наполнение его может быть несколько сниженным, тоны сердца немного приглушены. Живот мягкий, участвует в дыхании, печень выступает из-под края рёберной дуги на 3—4 сантиметров. Нередко в этом периоде болезни у детей появляется рвота (особенно после приступа кашля), жидкие испражнения.
При своевременно начатом лечении состояние больного быстро улучшается и на 5—7-й день болезни клинические, проявления исчезают. Постепенно, в течение 5—б недель, нормализуется функциональное состояние всех органов и систем.
Пневмония у детей с аномалиями конституции, особенно у детей с экссудативно-катаральным и лимфатико-гипопластическим диатезом (смотри полный свод знаний Status thymicolymphaticus, Экссудативно-катаральный диатез), протекает тяжело, сопровождается приступами сильного кашля, развитием астматического синдрома и часто приобретает затяжное и рецидивирующее течение. У детей с гипотрофией II — III степени (смотри полный свод знаний Гипотрофия) Пневмония характеризуется вялым и затяжным течением на фоне нормальной или субфебрильной температуры со скудными клинические, и рентгенологическое проявлениями. В таких случаях возможно развитие сепсиса или переход Пневмония в хронический форму. Рахит (смотри полный свод знаний) у детей раннего возраста является неблагоприятным преморбидным фоном. Деформация грудной клетки, ухудшение вентиляции лёгких и гемодинамические нарушения являются факторами «повышенного риска» для возникновения Пневмония, которая в этих случаях имеет склонность к затяжному рецидивирующему течению. Острая Пневмония, развивающаяся на фоне хронический пневмонии, протекает с выраженной интоксикацией, дыхательной и сердечно-сосудистой недостаточностью.
У детей первых лет жизни в зависимости от возбудителя болезни возможны некоторые особенности в клинические, картине и течении Пневмония Крайне тяжело протекают у детей стафилококковые и смешанные гриппозно-стафилококковые Пневмония Быстро нарастают токсикоз, вялость, адинамия, возможно появление судорог, рвоты, жидких испражнений. Развивается острая дыхательная и сердечно-сосудистая недостаточность: кожные покровы бледные с серым или цианотичным оттенком, выраженная одышка, тахикардия, печень и селезёнка увеличены. Патогномоничным для стафилококковой Пневмония является образование в лёгком воздушных полостей — булл (пневмоцеле), количество и размеры которых могут меняться. Наиболее тяжёлой формой стафилококковой Пневмония является стафилококковая деструкция лёгких, для которой характерна гнойная инфильтрация лёгочной ткани и формирование абсцессов. В этом случае отмечается ухудшение и без того тяжёлого общего состояния больного: нарастают вялость, апатия, анорексия, повышается температура тела, кожа приобретает землистый оттенок, отмечается сухость слизистых оболочек, заостряются черты лица, усиливается одышка с участием вспомогательной мускулатуры в акте дыхания. Пульс становится частым, малого наполнения; тоны сердца приглушены. Над абсцессом перкуторный звук укорочен, выслушиваются разнокалиберные влажные хрипы. После вскрытия абсцесса в бронх появляются типичные признаки наличия полости: амфорическое дыхание, звучные влажные хрипы с металлическим оттенком, тимпанический оттенок перкуторного звука над полостью. Больной откашливает большое количество гнойной мокроты с неприятным запахом. Дети раннего возраста заглатывают мокроту, поэтому гной у них можно видеть в рвотных массах; при этом иногда наблюдается развитие стафилококковых поражений кишечника. После вскрытия абсцесса состояние больного постепенно улучшается, несколько снижается температура, уменьшаются явления интоксикации. Особенно тяжело протекают гигантские («провисающие») абсцессы у детей первых месяцев жизни. У таких больных общее состояние крайне тяжёлое, резко выражены признаки интоксикации, легочно-сердечной недостаточности, парез кишечника.
Решающее значение в диагностике абсцессов и булл принадлежит рентгенологическое исследованию. В период формирования абсцессов на рентгенограмме видно интенсивное ограниченное гомогенное затемнение, а после их прорыва в бронх появляется одна или несколько полостей, обычно расположенных по периферии лёгкого и имеющих горизонтальный уровень жидкости. Более чёткому представлению о размерах и месте расположения абсцессов способствует томографическое исследование лёгких.
После перенесённой стафилококковой Пневмония в лёгких, как правило, остаются значительные фиброзные изменения. Тонкостенные полости иногда могут сохраняться в течение длительного времени. У некоторых детей формируется хронический пневмония (смотри полный свод знаний ниже).
При гриппозной Пневмония наблюдается тяжёлое течение с выраженным токсикозом и нарушениями функции нервной системы и органов кровообращения. Катаральные явления в верхних дыхательных путях в подобных случаях бывают минимальными. Пневмония парагриппозной этиологии характеризуются токсикозом, адинамией, гиперплазией трахеальных и бронхолёгочных лимфатических, узлов. При аденовирусных Пневмония наблюдаются выраженные катаральные явления в верхних дыхательных путях и конъюнктиве, кашель, цианоз, одышка, нарушение дыхания, обилие хрипов в лёгких (смотри полный свод знаний Аденовирусные болезни). Респираторно-синцитиальные Пневмония отличаются значительным токсикозом, мучительным кашлем, приступами асфиксии, появлением ателектазов, сливных очагов воспаления, развитием легочно-сердечной недостаточности.
Некоторые особенности клинические, картины наблюдаются при плазмоцеллюлярной (смотри полный свод знаний Пневмоцистоз) и микоплазменной Пневмония (смотри полный свод знаний Микоплазменные инфекции). Грибковые Пневмония чаще бывают вторичными как проявление генерализованного процесса с грибковым поражением полости рта (молочница, стоматит), кожи, кишечника, мочевыводящих путей и других органов.
Наиболее частым осложнением Пневмония у детей раннего возраста является гнойный и катаральный отит (смотри полный свод знаний). При этом отмечается ухудшение состояния ребёнка, повышается температура тела, появляются рвота, беспокойство, ухудшается сон, аппетит, отмечается увеличение затылочных и сосцевидных лимфатических, узлов и болезненность при надавливании на козелок. Диагноз подтверждается при отоскопии.
При абсцедирующей форме Пневмония может возникнуть гнойный плеврит (смотри полный свод знаний), пиопневмоторакс (смотри полный свод знаний), гнойный медиастинит (смотри полный свод знаний) и перикардит (смотри полный свод знаний). Грозным осложнением является сепсис (смотри полный свод знаний) и его гнойные проявления — менингит (смотри полный свод знаний), гнойные артриты (смотри полный свод знаний), остеомиелит (смотри полный свод знаний) и другие В раннем детском возрасте при Пневмония в результате полной или частичной закупорки бронха может развиться ателектаз или обтурационная эмфизема лёгких (смотри полный свод знаний).
Диагноз. Важное место в диагностике Пневмония у детей занимает тщательно собранный анамнез. При сборе анамнестических сведений прежде всего необходимо выяснить, на каком фоне протекает настоящее заболевание, т.е. узнать об особенностях развития и питания ребёнка, уточнить перенесённые заболевания, наличие аллергических реакций (в частности, на антибиотики).
При осмотре больного следует обратить внимание на косвенные признаки Пневмония: окраску кожи, слизистых оболочек, наличие цианоза, участие в акте дыхания вспомогательной мускулатуры, напряжение крыльев носа, втягивание межреберий, надключичных и подключичных ямок и другие При исследовании грудной клетки физикальные данные могут быть весьма скудными. Иногда единственной находкой являются влажные хрипы, рассеянные по всей грудной клетке или сосредоточенные в одной области. При рентгенологическое исследовании лёгких в первые дни заболевания отмечается повышенная прозрачность лёгочных полей, усиление сосудистого рисунка, несколько позже появляются очаги инфильтрации, которые чаще наблюдаются в медиальных отделах лёгких. Нередко (особенно у недоношенных новорожденных детей) выявляются сегментарные и полисегментарные ателектазы лёгочной ткани или эмфизема. Последняя более характерна для детей раннего возраста. У более старших детей в лёгких рентгенологически обнаруживаются тени разнообразной формы, локализации и плотности. Можно установить увеличение и уплотнение одного или обоих корней лёгких, от которых веерообразно расходятся тени, постепенно рассеивающиеся в лёгочной паренхиме. Изредка тень может находиться только на периферии, не будучи связанной с корнем лёгкого. Плотные, гомогенные и ясно ограниченные тени встречаются редко. Иногда можно установить участие в воспалительном процессе плевры в виде костального или междолевого плеврита.
Лечение детей, больных Пневмония, проводится с учётом возраста, формы болезни и тяжести её течения. Новорожденные и дети первых месяцев жизни должны быть госпитализированы в специализированные отделения с соблюдением условий изоляции, исключающих перекрёстное инфицирование. Дети более старшего возраста при сравнительно лёгком течении Пневмония и наличии хороших бытовых условий могут быть оставлены дома, но им должен быть обеспечен должный уход и ежедневное медицинское (врачебное и сестринское) наблюдение и лечение.
Ребёнок должен находиться в светлой, хорошо проветриваемой просторной палате или комнате (не менее 6 метров² на одного больного) с температурой воздуха 20—22° для доношенных и 23—24° — для недоношенных детей. Голову ребёнка следует приподнять, одежда не должна затруднять дыхание. Периодически желательно менять положение ребёнка — переворачивать, брать на руки и тому подобное Для борьбы с гипоксией при тяжёлой Пневмония ребёнку дают дышать увлажнённым кислородом в специальных палатках или с помощью катетера, маски и тому подобное Кислород подаётся в смеси с воздухом в концентрации 40—60%. Сеансы кислородотерании длительностью 20—40 минут повторяются 5—10 раз в течение суток. Хороший эффект оказывает использование смеси кислорода с гелием в соотношении 2:1, а также применение кислорода в барокамере под повышенным давлением (смотри полный свод знаний Баротерапия). Использование аэрозолей муколитических препаратов (ацетилцистеина, фибринолизина, химотрипсина, мукомиста и другие), бронхолитиков (эуфиллина, эфедрина) способствует разжижению и более активной эвакуации секрета из бронхов, улучшению бронхиальной проходимости.
С целью устранения внутрибронхиальной обструктивной непроходимости показана бронхоскопия (смотри полный свод знаний).
Для уменьшения токсикоза и улучшения функции центральная нервная система, органов кровообращения, дыхания и мочевыделения внутривенно или внутримышечно вводят растворы эуфиллина, коргликона или строфантина, кокарбоксилазы, лазикса, аскорбиновой кислоты. Хороший эффект оказывает внутривенное введение нативной плазмы и инъекции гамма-глобулина. Больным стафилококковой Пневмония показано введение противостафилококковой плазмы, противостафилококкового гамма-глобулина.
В комплексном лечении большое значение имеет применение антибиотиков (смотри полный свод знаний) с учётом чувствительности к ним микрофлоры, их побочного действия и индивидуальной переносимости. Хороший терапевтический эффект оказывают полусинтетические пенициллины (оксациллин, метициллин, ампициллин), линкомицин, цефалоридин, сигмамицин, ристомицин и другие, которые вводят парентерально или внутрь 3—4 раза в сутки, курс лечения 7—10 дней. Если через 3—4 дня после начала лечения положительный эффект отсутствует, необходимо применить другой антибиотик. В тяжёлых случаях назначают два антибиотика, усиливающих действие друг друга. Новорожденным и детям раннего возраста нельзя вводить антибиотики, оказывающие ототоксическое действие (стрептомицин, мономицин и другие). При вирусных Пневмония применяют лейкоцитарный интерферон, раствор которого закапывают в нос или вводят в дыхательные пути в виде ингаляций.
Необходимо обеспечить рациональное питание больных: дети первых месяцев жизни должны получать грудное женское (материнское или донорское) молоко. При отсутствии женского молока предпочтение следует отдать кислым молочным смесям. В остром периоде Пневмония при выраженном токсикозе можно уменьшить количество пищи на 1/3 по сравнению с возрастной нормой здорового ребёнка (смотри полный свод знаний Вскармливание детей). В подобных случаях недостающее количество жидкости, углеводов и белка восполняют назначением раствора Рингера, 5% раствора глюкозы, изотонического раствора хлорида натрия, реополиглюкина, гемодеза, 5% раствора глобулина внутрь или внутривенно. В течение суток ребёнку необходимо вводить жидкости (внутрь и парентерально) 150—180 миллилитров/килограмм.
У больных Пневмония отмечается полигиповитаминоз, поэтому необходимо назначение поливитаминов, улучшающих обменные процессы (витамины С, D, Е, комплекс витаминов группы В и другие). В период реконвалесценции проводят физиотерапевтические процедуры, массаж, общеукрепляющее лечение. Обязательный элемент комплексного лечения и реабилитации при Пневмония у детей — лечебный физкультура. У детей ЛФК играет особенно важную роль как средство борьбы с дыхательной недостаточностью, а следовательно, с гипоксией. Большое значение ЛФК имеет в случаях затяжной Пневмония при угрозе перехода её в хронический форму. ЛФК показана на всех этапах лечения острой Пневмония, она может применяться начиная с 1—1½ -месячного возраста. У детей грудного возраста методика лечебный гимнастики строится на принципах использования безусловных рефлексов. Основы таких рефлекторных упражнений были разработаны А. Ф. Туром с сотрудники В комплексе ЛФК вместе с рефлекторными упражнениями широко используется массаж (смотри полный свод знаний). Постепенно наряду с рефлекторными применяются пассивные и активные упражнения, с помощью которых осуществляется общее влияние на организм, органы дыхания, а также решаются задачи формирования у ребёнка самостоятельных двигательных навыков. Лечебный гимнастика и массаж проделываются на специальном массажном столе при температуре воздуха в комнате не ниже 20°. Лечебный гимнастику и массаж рекомендуется проводить 2 раза в день. Продолжительность процедуры колеблется в зависимости от стадии заболевания и возраста от 3—5 до 10—15 минут
При лечении Пневмония у детей более старшего возраста широко применяют гимнастические упражнения с предметами (мячами, гимнастическими палками и другие), которые позволяют избирательно воздействовать на определённые мышечные группы и на органы дыхания (дыхательные упражнения), а также имитационные упражнения и игры.
Профилактика Пневмония у детей включает мероприятия, повышающие сопротивляемость организма ребёнка: правильное грудное вскармливание, предупреждение гиповитаминозов и анемий, профилактику вирусных заболеваний, лечение заболеваний ЛОР-органов, проведение закаливающих мероприятий (воздушные ванны, массаж, водные процедуры).
Хроническая пневмония
Хроническая Пневмония является результатом не полностью излеченной острой Пневмония По данным ВНИИ пульмонологии, число больных хронической Пневмония не превышает 4% среди стационарных больных с заболеваниями органов дыхания, а по данным Калузы (Kainza, 1972), Векса и Вассермана (P. Wex, F. J. Bassermann, 1973) — 1—2%.
В соответствии с определением, разработанным во ВНИИ пульмонологии, хроническая Пневмония представляет -собой, как правило, локализованный процесс, являющийся исходом не излеченной полностью острой Пневмония, морфологический субстратом которого является пневмосклероз или карнификация лёгочной ткани, а также необратимые изменения в бронхиальном дереве по типу локального хронический бронхита, клинически проявляющегося в повторных вспышках воспалительного процесса в поражённой части лёгкого. Все положения этого определения принципиально важны. Так, локализованность процесса отличает хроническую Пневмония от диффузных заболеваний лёгких, таких как бронхит (смотри полный свод знаний), эмфизема лёгких (смотри полный свод знаний). Обязательная связь хронической Пневмония с острой указывает на основную черту её патогенеза и отграничивает от первично-хронический заболеваний. Указание на то, что субстратом заболевания является пневмосклероз (смотри полный свод знаний), проводит грань между хронической Пневмония и хроническими заболеваниями, в основе которых лежит деструкция, нагноение в патологический полостях, возникших в результате распада лёгочной паренхимы или расширения бронхов. Наконец, упоминание о рецидивах воспаления в поражённом участке лёгкого исключает из понятия «хроническая пневмония» бессимптомный локализованный пневмосклероз, являющийся не заболеванием, а чисто морфологическим или рентгенологическое феноменом, формой излечения от некоторых патологический процессов и травм.
До последнего времени считалось, что больные хронической Пневмония составляют более половины всех стационарных пульмонологических больных. Причиной того, что частота хронической Пневмония существенно завышалась, явились в значительной мере условные критерии определения перехода острой Пневмония в хронический форму (остаточные клинико-рентгенологические проявления через 6—8 недель после начала заболевания). Кроме того, многочисленные исследования И. В. Давыдовского (1937), А. Т. Хазанова (1947), А. И. Струкова и И. М. Кодоловой (1970), основанные преимущественно на изучении препаратов лёгких, удаляемых по поводу хронический неспецифических заболеваний, выявили общие морфологический изменения (воспаление, карнификацию, пневмосклероз, эмфизему), являющиеся выражением стереотипной неспецифической реакции лёгочной ткани на те или иные повреждающие факторы. Эти наблюдения побудили морфологов, а затем и клиницистов считать, что хронический неспецифические заболевания лёгких представляют собой ту или иную форму хронической Пневмония, которая стала рассматриваться как особая нозологическая форма.
С середины 50-х годы начали развиваться представления о так называемый стадийности течения хронической Пневмония, начинающейся с неразрешившейся острой Пневмония, в дальнейшем прогрессирующей от ограниченного пневмосклероза и бронхита до деструкции лёгочной ткани и бронхоэктазов (смотри полный свод знаний). В дальнейшем в так называемый минской (1964) и тбилисской (1972) классификациях хронической Пневмония стадийность её развития стала пониматься ещё более широко — от относительно небольших по объёму и степени поражения изменений лёгочной ткани, захватывающих сегмент или долю, до диффузного процесса в бронхолёгочной ткани с бронхоэктазами, дыхательной, а затем и сердечной недостаточностью, ведущего к гибели больного. Столь широко трактуемая хроническая Пневмония фактически включила в себя почти все основные формы хронический неспецифической патологии лёгких, такие как бронхит, эмфизему, бронхоэктазы, хронический абсцесс и так далее Преувеличение роли инфекции в этиологии бронхиальной астмы привело к тому, что и это заболевание считалось как бы элементом или же осложнением хронической Пневмония Однако, как показали исследования, переход острой Пневмония в хронический форму на фоне неизменённого до этого бронхиального дерева и не сопровождающийся абсцедированием происходит крайне редко, по данным Н. В. Эльштейна (1971), А. Н. Губернсковой (1978), Е. А. Раковой (1979),— в 1—2% случаев. Кроме того, длительные динамические наблюдения за больными не смогли подтвердить закономерного перехода хронической Пневмония с наличием локального пневмосклероза в бронхоэктазы или деструкцию лёгочной паренхимы, а также превращения локального процесса, каким является Пневмония, в генерализованное поражение с развитием тотальной бронхиальной обструкции и лёгочного сердца.
Основным и наиболее часто встречающимся хронический неспецифическим заболеванием лёгких, приводящим к инвалидности и смерти больных, является хронический бронхит (смотри полный свод знаний), этиологически не связанный с острой Пневмония
и нередко оказывающий определяющее влияние на возникновение и неблагоприятное течение острых воспалительных процессов в лёгочной ткани. Таким образом, хроническая Пневмония не имеет того значения в лёгочной патологии, которое придавалось ей в прошлом. Однако такая трактовка хронический Пневмония разделяется не всеми учёными. В частности, в педиатрии принят несколько иной подход к этому заболеванию (смотри полный свод знаний ниже).
Этиология и патогенез
Поскольку хроническая Пневмония является прямым следствием инфекционные воспаления лёгкого, её этиология соответствует этиологии острой Пневмония Вопрос о причинах, обусловливающих неполное разрешение острого воспалительного процесса в лёгочной ткани и переход его в хронический форму, изучен недостаточно. Очевидно, существенную роль при этом играет необратимое повреждение некоторого количества структурных элементов лёгочной ткани, чередующихся с жизнеспособными структурными элементами (диссеминированный некроз, по терминологии С. С. Гирголава, 1956), возникающее в период острого воспалительного процесса, протекающего без массивной деструкции лёгочной ткани. В результате в лёгком развивается пневмосклероз (смотри полный свод знаний), являющийся морфологический субстратом хронической Пневмония Интенсивность повреждающего действия инфекционные фактора на лёгочную ткань зависит как от патогенности микроорганизмов, так и от реактивности больного. Любые факторы, снижающие реактивность больного (старческий возраст, интоксикация, в том числе вирусная, алкоголизм, гиповитаминоз и другие), могут способствовать, по данным Н. С. Молчанова и В. В. Ставской (1971), переходу острой Пневмония в хронический форму. Поскольку существенную роль в повреждающем действии возбудителей на ткани играет и длительность их воздействия, существенное значение имеет несвоевременное и неадекватное лечение больных острой Пневмония Во многих случаях определяющим в патогенезе хронической Пневмония является сопутствующий хронический бронхит, резко затрудняющий дренажную и аэрационную функцию бронхов в зоне острого воспаления. Так, по данным Л. Г. Соболевой (1979), переход острой Пневмония в хроническую наблюдался почти исключительно у больных, ранее страдавших обструктивным бронхитом (смотри полный свод знаний).
Необратимые изменения, развивающиеся в лёгком при переходе острой Пневмония в хроническую, гиперсекреция слизи в отделах бронхиального дерева с нарушенной дренажной функцией, а также нарушение расправления и аэрации альвеол в зоне пневмосклеротических изменений обусловливают снижение резистентности поражённого участка лёгкого в отношении неблагоприятных, в частности инфекционных, воздействии. В соответствующих участках лёгочной ткани возникают повторные вспышки острого воспаления, которые в ряде случаев могут вести к прогрессированию пневмосклероза и нарушению дыхательной функции. Наиболее часто причиной обострения хронической Пневмония, по данным Л. А. Вишняковой (1978), являются пневмококк и палочка Пфейффера, которые нередко активизируются под влиянием перенесённой вирусной инфекции, переохлаждения и других неблагоприятных факторов. В результате обострения инфекционные процесса возникают повторные локальные вспышки воспаления, которые наблюдаются преимущественно в бронхиальном дереве или в лёгочной ткани (бронхитический и паренхиматозный типы обострения, по А. В. Алексеенко, 1980).
Патологическая анатомия
Поражённая часть лёгкого при хронической Пневмония обычно уменьшена в объёме и покрыта сращениями. На разрезе лёгочная ткань представляется уплотнённой. Стенки бронхов ригидны. В просвете бронхов содержится слизисто-гнойный секрет. Микроскопически в большей или меньшей степени выявляются выраженные явления пневмосклероза: фиброз интерстиция с признаками воспаления. В других случаях преобладает карнификация альвеол в результате организации фибринозного выпота; иногда карнификация развивается в виде крупных очагов, форма которых приближается к шаровидной (шаровидная хроническая Пневмония). Участки интерстициального склероза и карнификации могут чередоваться с очагами перифокальной эмфиземы. Стенки бронхов утолщены за счёт фиброза. В слизистом и подслизистом слоях отмечаются явления хронический воспаления с характерной перестройкой эпителия (уменьшение числа клеток мерцательного эпителия, преобладание бокаловидных клеток, иногда метаплазия кубического мерцательного эпителия в многослойный плоский).
В зависимости от преобладания тех или иных морфологический изменений хроническую Пневмония подразделяют на интерстициальную (с преобладанием склероза перибронхиального интерстиция) и карнифицирующую (с преобладанием карнификации альвеол). В зависимости от распространённости различают очаговую (чаще карнифицирующую), сегментарную, долевую и тотальную (с поражением всего лёгкого) хроническую Пневмония Указывают также локализацию изменений (по долям и сегментам) и фазу процесса (обострение, ремиссия). При изложенном определении хронический Пневмония «минская» и «тбилисская» классификации теряют своё значение.
Клиническая картина
Переход острой Пневмония в хронический форму констатируют при отсутствии положительной рентгенологическое динамики, несмотря на длительное и интенсивное лечение, а главное при повторных вспышках воспалительного процесса в том же участке лёгкого, где имела место острая Пневмония Сроки, прошедшие с начала заболевания, не могут служить критерием развития у больного хронической Пневмония, поскольку ликвидация клинико-рентгенологических проявлений острой Пневмония может длиться много месяцев, а иногда и более года. Больные при хронической Пневмония жалуются в основном на кашель, боли в груди на стороне поражения, редко на кровохарканье, повышение температуры тела, слабость, потливость. Выраженность этих симптомов зависит от стадии (обострения или ремиссии), в которой обследуется больной.
При обострении хронической Пневмония самочувствие больных ухудшается. Появляется слабость, потливость. Возникает или усиливается кашель, а мокрота нередко приобретает гнойный характер. Иногда больного беспокоят боли в грудной клетке на стороне поражения. Температура тела повышается до субфебрильных или фебрильных цифр. Данные физикального исследования (притупление перкуторного звука, мелкопузырчатые и крепитирующие хрипы) могут напоминать острую Пневмония, а рентгенологически в зоне пневмосклероза появляются свежие инфильтративные изменения лёгочной ткани. При так называемый бронхитическом типе обострения на рентгенограмме может отмечаться только усиление лёгочного рисунка за счёт перибронхиальной инфильтрации. В крови выявляется умеренный лейкоцитоз, отмечается ускоренная РОЭ, а также сдвиги биохимический тестов, характерные для обострения воспалительного процесса (гипоальбуминемия, увеличение α2-, β-глобулинов, фибриногена, сиаловых кислот, гаптоглобина). При стихании обострения биохимический тесты нормализуются медленнее, чем клинические, показатели.
В период ремиссии жалобы больных хронической Пневмония могут быть скудными или отсутствовать вовсе. Характерным является малопродуктивный кашель, преимущественно по утрам, при удовлетворительном общем состоянии и самочувствии. Данные физикального исследования также скудны. Иногда в зоне поражения удаётся определить притупление перкуторного звука и необильные хрипы. При крупноочаговой карнифицирующей хронической Пневмония жалобы и изменения данных физикального исследования, кроме изменения перкуторного звука, чаще всего отсутствуют.
Диагноз
Хроническая II. или её обострение в большинстве случаев подтверждается при рентгенологическое исследовании, при котором отмечается уменьшение соответствующего отдела лёгкого и усиление лёгочного рисунка за счёт изменений интерстиция. При карнифицирующей хронической Пневмония могут наблюдаться интенсивные. достаточно чёткие тени, сходные с периферической опухолью, нередко высокое стояние соответствующего купола диафрагмы, облитерация плевральных синусов, спаечный процесс в плевре различной интенсивности. При бронхографии — сближение бронхиальных ветвей, неровность их контуров и неравномерность заполнения в области поражения (деформирующий бронхит). Бронхоскопически обнаруживается катаральный (в период обострения иногда гнойный) эндобронхит, выраженный в соответствующей доле или сегменте, но иногда распространяющийся за их пределы. При спирографическом исследовании (смотри полный свод знаний Спирография) находят, как правило, рестриктивные нарушения вентиляции, а в случае сопутствующего обструктивного бронхита — нарушения бронхиальной проходимости.
Дифференциальный диагноз. Наибольшее практическое значение имеет дифференциальная диагностика хронический Пневмония с раком лёгкого (смотри полный свод знаний) (больные раком лёгкого иногда длительное время наблюдаются с ошибочным диагнозом хронической Пневмония„ в результате чего не получают соответствующего лечения). В случаях затянувшегося или рецидивирующего процесса в лёгком, в особенности у немолодых мужчин и курильщиков. прежде чем ставить диагноз хронической Пневмония, следует в первую очередь исключить опухоль, стенозирующую бронх и вызывающую явления так паз. обтурационной, или параканкрозной, Пневмония Крупные периферические очаговые тени, обнаруживаемые при рентгенологическое исследовании, чаще всего оказываются опухолями, но могут представлять собой и участки карнификации. Диагноз ставится на основании динамики рентгенологическое картины, которая при раке представляется отрицательной. Окончательный диагноз в большинстве случаев удаётся установить с помощью специальных методов: бронхоскопии с биопсией, трансбронхиальной или трансторакальной биопсии патологический очага, регионарных лимфатических, узлов, бронхографии. При невозможности уточнить диагноз этими методами при отсутствии общих противопоказаний к оперативному вмешательству показана торакотомия (смотри полный свод знаний) с установлением диагноза на операционном столе и последующим выполнением вмешательства надлежащего объёма.
Дифференциальную диагностику хронической Пневмония и хронический бронхита проводят на основании отсутствия при бронхите острого начала заболевания, а также локальных изменений при физикальном, рентгенологическом и эндоскопическом исследованиях. Для бронхита характерны диффузность поражения, нередко наблюдаются клинические, и рентгенологическое признаки эмфиземы и типичные функциональные изменения. (обструктивные нарушения вентиляции, лёгочная и легочно-сердечная недостаточность).
Бронхоэктазы (смотри полный свод знаний) в отличие от хронической Пневмония встречаются в более молодом возрасте; для них характерно более обильное отделение мокроты, а также выявляемые при бронхографии типичные расширения бронхов с нарушением проходимости ветвлений, расположенных дистальнее.
Хронический абсцесс лёгкого (смотри полный свод знаний) отличается от хронической Пневмония типичной клинические, картиной лёгочного нагноения; рентгенологически при абсцессе на обзорных снимках, томограммах или при бронхографии на фоне пневмосклероза выявляется полость.
Определённые трудности нередко возникают при дифференцировании хронической Пневмония и некоторых форм туберкулёза лёгких (смотри полный свод знаний Туберкулёз органов дыхания). Для последнего характерно отсутствие в начале заболевания признаков острого неспецифического процесса, преимущественно верхнедолевая локализация поражения, петрификаты в лёгочной ткани и бронхолёгочных (корневых) лимфатических, узлах, выявляемые при рентгенологическое исследовании. Диагноз туберкулёза подтверждается повторным исследованием мокроты на микобактерии, проведением кожных туберкулиновых проб, а также данными серологический методов исследования. Следует иметь в виду и возможность развития хронической Пневмония на месте метатуберкулёзного пневмосклероза.
Лечение, прогноз и профилактика
Лечение хронической Пневмония в период обострения должно быть в принципе таким же, как и при острой Пневмония В связи с тем, что наиболее часто обострения вызывают пневмококк и палочка Пфейффера, антибактериальная терапия осуществляется в основном с помощью препаратов пенициллинового и тетрациклинового ряда, а также эритромицина в достаточных дозировках. Длительность применения антибактериальных средств в зависимости от эффективности колеблется от 1 до 4 недель В случае недостаточной эффективности состав антибиотиков меняют с учётом результатов посева мокроты на специальные среды, который рекомендуется производить перед назначением антибиотиков, а также с учётом результатов иммунологический исследований больного. При лечении хронической Пневмония рекомендуется использовать эндотрахеальные и эндобронхиальные санации с тщательным промыванием поражённых отделов бронхиального дерева 3% раствором гидрокарбоната натрия и последующим введением в них антибиотиков, бронхолитических и муколитических средств. Определённую роль при лечении обострений хронической Пневмония играет назначение противовоспалительных и гипосенсибилизирующих средств (ацетилсалициловой кислоты, 10% раствора хлорида кальция внутривенно, димедрола). В периоде обострения хронический Пневмония используют местное УФ-облучение, электрическое поле УВЧ в непрерывном режиме. При подостром течении обострения назначают индуктотермию (смотри полный свод знаний), микроволны дециметрового диапазона, при стихании обострения — электрическое поле УВЧ в импульсном режиме (смотри полный свод знаний УВЧ-терапия), электрофорез с применением лекарственных средств (смотри полный свод знаний Электрофорез, лекарственный), аэроионотерапию (смотри полный свод знаний Аэроионизация). При затянувшемся обострении на фоне хронический бронхита, бронхоэктазов (при отсутствии гноя), при ранних проявлениях лёгочного сердца, при бронхоспазме рекомендуются синусоидальные модулированные токи (смотри полный свод знаний Импульсные токи).
Лечение хронической Пневмония в период ремиссии представляет собой комплекс мер, направленных на предупреждение обострения. Больные хронической Пневмония должны состоять на постоянном диспансерном учёте в пульмонологический кабинете поликлиники. Они нуждаются в рациональном трудоустройстве (в условиях, исключающих резкие колебания температуры, производственное загрязнение воздуха и так далее). Показаны курсы противорецидивной терапии и лечение в ночных профилакториях, специализированных санаториях. В периоде ремиссии для профилактики обострения применяют общее УФ облучение (смотри полный свод знаний Ультрафиолетовое излучение в физиотерапии), гелиотерапию (смотри полный свод знаний), импульсное электрическое поле УВЧ, электрофорез с применением лекарственных средств, водолечебные процедуры (обтирание, обливание), ванны — кислородные, нарзанные, хлоридные натриевые, скипидарные (смотри полный свод знаний
Бальнеотерапия, Ванны, Водолечение), талассотерапию (смотри полный свод знаний). Проводится лечение очаговой инфекции, локализующейся в придаточных пазухах носа, в зубах.
Поскольку морфологический основой хронической Пневмония являются необратимые изменения в бронхолёгочной ткани, заболевание в принципе не может быть излечено с помощью консервативных методов лечения. Тем не менее систематически проводимое лечение в большинстве случаев позволяет поддерживать состояние больного на удовлетворительном уровне с сохранением работоспособности.
При частых обострениях и малой эффективности противорецидивной терапии можно ставить вопрос о применении оперативных методов лечения. Резекция лёгкого возможна преимущественно у лиц молодого и среднего возраста при достаточно чётко отграниченном процессе и отсутствии общих противопоказаний к оперативным вмешательствам на органах грудной клетки.
Основной мерой профилактики хронической Пневмония является предупреждение, раннее выявление, а также своевременное и рациональное лечение острых Пневмония Лица, страдающие хронический Пневмония, должны находиться под диспансерным наблюдением.
Особенности хронической пневмонии у детей
Хроническая Пневмония у детей встречается довольно часто. Большинство отечественных педиатров (С. М. Гавалов, 1968; С. В. Рачинский, 1971; Н.Н. Розинова, 1974; С. Ю. Каганов, 1979, и другие) включают в понятие хронической Пневмония бронхоэктазы, выделяя соответственно особый бронхоэктатический вариант хронической Пневмония, что объясняют патогенетической связью обоих состояний с острой Пневмония, трудностями их дифференциальной диагностики у детей в период формирования бронхоэктазов и наличием большого числа переходных форм. В то же время большая часть отечественных хирургов (А. Пневмония Колесов, 1951; Г. А. Бойков, 1973; В. Р. Ермолаев, 1974; Н. В. Путов, 1977), а также многие зарубежные исследователи рассматривают бронхоэктазы как самостоятельную нозологическую форму.
У детей хроническая Пневмония формируется в основном в первые 3 года жизни, чаще всего в результате неблагоприятного течения острой Пневмония Затяжное, а в дальнейшем хронический течение сегментарных или полисегментарных Пневмония — результат нарушения дренажной функции бронхов (что ведёт к гиповентиляции или ателектазу), развития локального гнойного бронхита, инфицирования бронхолёгочных лимфатических, узлов или разрушения лёгочной ткани при острых деструктивных процессах. Реже причиной хронической Пневмония являются тяжёлые вирусные инфекции (корь, коклюш), аспирация инородных тел или метатуберкулёзный пневмосклероз (смотри полный свод знаний). В развитии хронический бронхолёгочного процесса большое значение имеет преморбидный фон ребёнка, нарушение резистентности организма, в том числе в результате врождённой патологии иммуногенеза.
Патоморфологические изменения при хронической Пневмония у детей характеризуются наличием локального хронический бронхита, бронхоэктазов, ателектазов, склеротических изменений в поражённом отделе лёгких. Часто развиваются клеточные лимфоидные инфильтраты, сдавливающие мелкие воздухоносные пути. В постстенотических отделах образуются дистелектазы, ателектазы или участки эмфиземы. Хроническая Пневмония у детей — динамичный морфологический процесс, при котором удаётся проследить начало воспаления и постепенное формирование пневмосклероза.
Хроническая Пневмония у детей протекает относительно легко за счёт уменьшения числа больных с классической клиникой бронхоэктазов, что позволило выделить малые формы заболевания и бронхоэктатический вариант. При малых формах болезни субфебрильная температура, кашель с выделением слизисто-гнойной или гнойной мокроты (20—30 миллилитров за сутки) отмечаются только в период обострения. Иногда при влажном кашле мокроты вообще нет. При бронхоэктатическом варианте, независимо от периода болезни, наблюдаются быстрая утомляемость, постоянный кашель с гнойной мокротой, количество которой в период обострения увеличивается. У детей с хронический Пневмония задерживается физическое развитие, часто отмечается хронический очаговая инфекция в носоглотке. При обследовании больного над поражёнными сегментами определяют укорочение перкуторного звука. Аускультативно выслушиваются мелкие и среднепузырчатые влажные хрипы. В период обострения количество хрипов увеличивается, при малых формах болезни в период ремиссии хрипы могут отсутствовать.
Рентгенологические картина хронической Пневмония характеризуется усилением и деформацией лёгочного рисунка, уменьшением отдельных сегментов лёгкого в объёме, утолщением стенок бронхов. В период обострения наблюдается перибронхиальная инфильтрация или инфильтрация лёгочной ткани. При малых формах патологический процессом поражается не более 1—5 сегментов, причём бронхографически определяется деформирующий бронхит или умеренные цилиндрические расширения бронхов. При бронхоэктатическом варианте хронической Пневмония контрастирование выявляет цилиндрические, мешотчатые расширения бронхов. Процесс чаще локализуется в сегментах нижней доли и язычка левого лёгкого, в нижней или средней долях справа.
Бронхоскопически при малых формах хронической Пневмония определяется локальный гнойный или слизисто-гнойный эндобронхит. При бронхоэктатическом варианте хронической Пневмония эндобронхит всегда гнойный и распространённость его превышает объем зоны поражения в лёгочной ткани. К началу ремиссии при малых формах хронической Пневмония гнойный эндобронхит удаётся ликвидировать консервативными методами лечения, но он стойко сохраняется при бронхоэктатическом варианте.
Фаза течения процесса (обострение, ремиссия) определяется на основании клинические, картины, микробиологические и цитологический исследования мокроты (качественное и количественное определение микробной флоры и вирусов, определение количества нейтрофильных лейкоцитов и клеток бронхиального эпителия), лабораторных данных (ускорение РОЭ, нейтрофильный лейкоцитоз, положительный С-реактивный белок, увеличение количества α- и β-глобулинов, гаптоглобина, сиаловых кислот в сыворотке крови).
Функция внешнего дыхания — один из основных критериев при оценке тяжести заболевания. При малых формах хронической Пневмония имеются незначительные обструктивные нарушения в период обострения, во время ремиссии эти нарушения исчезают. При бронхоэктатическом варианте хронической Пневмония отмечены комбинированные обструктивные и рестриктивные нарушения дыхания. Для определения вентиляции и лёгочного кровотока перспективны функциональные радиологические методы исследования (смотри полный свод знаний Легкие, методы исследования). При тяжёлом течении болезни и тотальном поражении гнойным процессом верхних и нижних дыхательных путей необходимо исключить врождённую иммунологическую недостаточность (смотри полный свод знаний).
Дифференциальный диагноз проводят с лёгочной формой муковисцидоза (смотри полный свод знаний), инфицированными аномалиями лёгких — простая и кистозная гипоплазии, секвестрация лёгкого (смотри полный свод знаний Легкие, пороки развития), рецидивирующим бронхитом (смотри полный свод знаний), локальной функциональной дискинезией бронхов, туберкулёзом лёгких (смотри полный свод знаний Туберкулёз органов дыхания), метатуберкулёзным или метапневмоническим сегментарным пневмосклерозом (смотри полный свод знаний).
Лечение хронической Пневмония в период обострения идентично лечению острой Пневмония Большое внимание уделяется эндобронхиальным санациям, восстановлению дренажной функции, бронхов, антибактериальной терапии с учётом вида возбудителя, нормализации иммунологический реактивности, санации очагов инфекции в полости рта и носоглотке. После лечения в стационаре необходимо санаторное лечение и диспансерное наблюдение. При неэффективности консервативной терапии ставится вопрос об оперативном лечении.
Прогноз хронической Пневмония относительно благоприятный благодаря организации системы диспансерного наблюдения и лечения, а также успехам лёгочной хирургии.
Профилактика хронической Пневмония у детей включает антенатальную охрану плода (смотри полный свод знаний), естественное вскармливание детей (смотри полный свод знаний), закаливание (смотри полный свод знаний), активное лечение затяжных и осложнённых форм острой пневмонии.
Боголюбов В.М.; Иванов С.М.; Илларионов В.П.; Кутафин Ю.Ф.; Путов H.В.; Розенштраух Л.С.; Симбирцева Л.П.; Тюрин Н.А.; Федосеев Г.Б.; Цинзерлинг Н.В.; Ширяева К.Ф.
