Патология поджелудочной железы
Исследование поджелудочной железы проводится при внешнем осмотре после рассечения желудочнойолстокишечной связки, мобилизации желудка кверху и открытии сальниковой сумки. Железа может исследоваться на месте (по Вирхову), но этот метод не является достаточно демонстративным. Предпочтительнее исследовать поджелудочную железу в комплексе с другими органами, которые составляют так называемый панкреато-йуоденальный комплекс, т.е. с поджелудочной железой, двенадцатиперстной кишкой, печенью с элементами портальной и желчевыводящей систем. Поджелудочная железа пальпируется и затем рассекается в продольном направлении с возможной препаровкой выводного протока и исследованием селезеночной артерии. Поджелудочная железа — один из органов, наиболее быстро подвергающихся посмертному аутолизу.
- циркулярная поджелудочная железа (Q45.1) — имеет клиническое значение в хирургической практике, поскольку ткань ее охватывает нисходящую часть двенадцатиперстной кишки, что может привести к травматизации железы и развитию травматического панкреатита;
- дизонтогенетические кисты (Q45.2) — истинные кисты поджелудочной железы, часто возникающие в сочетании с поликис- тозом других органов, особенно при взрослом типе поликистоза почек.
17. МУКОВИСЦИДОЗ (Е84.9) —аутосомно-рецессивное заболевание, характеризующееся формированием очень вязкой слизи с низким содержанием воды и ферментов и высоким содержанием соли, стазом продукта внешнесекреторных желез и вторичным воспалением.
Макроскопически выявляются множественные кисты в различных органах, в том числе и поджелудочной железе, которые могут быть определены как визуально, так и с помощью макромикроскопической техники. Неповрежденная паренхима поджелудочной железы плотная, местами ее дольчатость стерта.
Болезнь не имеет половой предрасположенности, чаще встречается в Европе и среди белой популяции США. У лиц азиатского происхождения случаи муковисцидоза не описаны. Заболевание обычно начинает проявляться в возрасте 6 мес.
Смерть больных связана с кишечной непроходимостью, в период новорожденности — с мекониальным илеусом. У детей и подростков определяется стаз слизи в бронхах, что ведет к развитию бронхоэктазов, рецидивирующих пневмоний и легочному сердцу.
Макроскопическими симптомами являются ожирение печени, билиарный фиброз и расширенные внутрипеченочные желчные протоки. В некоторых случаях может определяться картина цирроза печени. Избыточная продукция дегидратированной слизи обнаруживается практически во всех экзокринных железах, включая кишечник, желчный пузырь, маточные трубы и слюнные железы.
Применительно к поджелудочной железе клинически обнаруживается недостаток панкреатических ферментов, который приводит к развитию синдрома мальабсорбции. Потовые железы морфологически не изменены, но пот содержит большое количество хлора, что является патогномоничным симптомом.
Патогенетической основой муковисцидоза является мутация в хромосоме 7. Возникающий при этом продукт — трансмембранный регуляторный белок — вызывает глубокие нарушения трансмембранного транспорта ионов.


18. ЛИПОМАТОЗ — увеличение количества жировой ткани в поджелудочной железе. Определяется у пожилых людей и стариков при нормальной или слегка повышенной массе тела, у лиц молодого возраста, как правило, ассоциируется с ожирением. Избыток жировой ткани приводит к атрофии функционирующей паренхимы, включая экзокринную часть железы. Эндокринная часть по непонятной причине остается интактной.
При макроскопическом исследовании ткань железы в большей или меньшей степени замещена жировой, и некоторые поля представлены обычной жировой тканью без признаков паренхимы. Сохранившаяся ткань поджелудочной железы обычно серо-белая, дольчатая, выступает над поверхностью разреза.
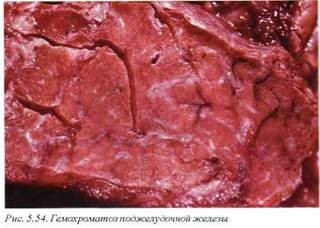
19. ГЕМОХРОМАТОЗ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ (Е83) (рис. 5.54) развивается обычно как часть общего гемохроматоза. Это аутосомно-рецессивное заболевание в большинстве случаев связано с человеческим лейкоцитарным антигеном (класс A3). Генетический дефект установлен и картирован в хромосоме 6. Патологический продукт гена значительно увеличивает абсорбцию железа из двенадцатиперстной кишки. Другой генетический дефект в той же хромосоме ведет к избыточному депонированию железа в виде гемосидерина в паренхиматозных органах. В исходе патологического процесса развивается печеночная, панкреатическая, сердечная недостаточность и гипогонадизм. Болезнь редко распознается клинически до 50 лет. Макроскопически поджелудочная железа избыточно дольчатая, плотная, интенсивно бурого цвета.
20. ПАНКРЕАТИТЫ. Воспаления поджелудочной железы подразделяются на острые и хронические.
Острый панкреатит (К85) представляет собой классическое воспаление органа различного генеза и классифицируется в зависимости от типа воспалительной реакции. Острыми недеструктивными формами являются отек поджелудочной железы и серозный панкреатит, гнойный панкреатит, жировой панкреонек- роз и геморрагический панкреонекроз.
Причинами острого панкреатита классически являются патология желчевыводящей системы и алкоголизм. Все стороны патогенеза острого панкреатита неизвестны, традиционно считается, что отек или обтурация большого дуоденального соска (который в 85 % содержит как холедох, так и выводной проток поджелудочной железы) приводит к рефлюксу желчи в панкреатический проток, вызывая прямое повреждение паренхимы, богатой гидролитическими ферментами.
Среди других причин острого панреатита следует назвать ги перкальциемию, гиперлипидемию (хиломикронемию и гипер триглицеридемию), абдоминальную травму, включая хирургическую, лекарственные вещества, васкулиты и вирусную инфекцию (эндемический паротит). Считается, что вирус эндемического паротита является наиболее частой причиной острого серозного панкреатита.
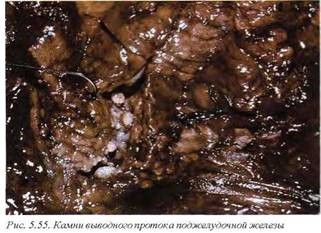
При слиянии дорсального и вентрального панкреатических протоков острый панкреатит может возникнуть при обтурации малого дуоденального соска. Другой причиной острого панкреатита может быть формирование камней в собственном протоке поджелудочной железы, которое в отдельных случаях протекает без холелитиаза (рис. 5.55).
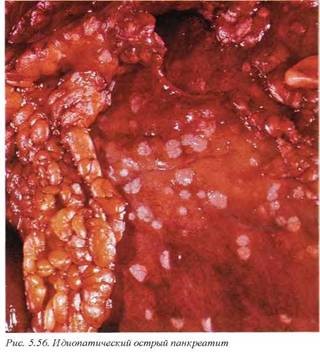
Отмечены случаи идиопатического острого панкреатита, возникновение которого невозможно объяснить ни одной из описанных причин. При этом макроскопически наблюдается увеличение железы в размерах, паренхима ее отечна, а при деструктивных формах в начальной стадии грязно-серая (рис. 5.56).
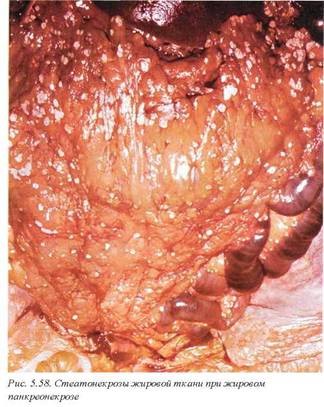
Стеатонекрозы, характерные для жирового панкреонекроза (рис. 5.57, 5.58), определяются не только в ткани железы, но и вкорне брыжейки и распространяются на жировую ретроперитонеальную ткань, приводя к развитию вначале асептических, а затем и инфицированных полостей.
При геморрагической форме панкреонекроза (рис. 5.59) ткань поджелудочной железы вначале плотная, имбибирована кровью, но затем по мере развития некротического процесса становится хрупкой, ломкой и сухой. Если больной выживает в течение острого периода, ткань поджелудочной железы становится пестрой, участки старых кровоизлияний чередуются с полями некроза серо-зеленого и серо-желтого цвета.
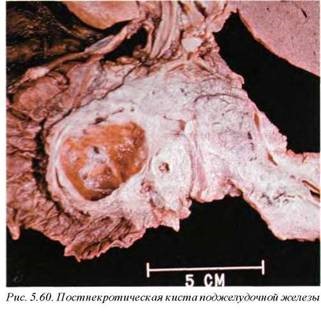
Классическим исходом массивного панкреатита у выживших является формирование панкреатических псевдокист — полостей, содержащих различные жидкости, в том числе и экссудат, которые могут стать источником перитонита и сепсиса (рис. 5.60).
Частота обнаружения острых панкреатитов составляет около 0,5%. Чаще данное заболевание встречается у женщин и при ожирении.
В клинической оценке состояния больных с острым панкреатитом следует учитывать критерии Рэнсона, которые также возможно использовать для прогноза и профилактики панкреонекроза.
Критериями, которые следует оценивать в течение первых 24 ч, являются: возраст старше 55 лет; лейкоцитоз более 16 000; сахар крови выше 200; лактатдегидрогеназа (LDH) выше 350; аспар татаминотрансфераза (AST) выше 250. Критерии, которые следует оценивать после 24 ч, но в пределах 48 ч, включают: остаточный азот выше 5; парциальное давление кислорода крови ниже 60; кальций плазмы ниже 8; дефицит оснований более 4 и приблизительный объем секвестрированной жидкости более 6 л.
Смертность от острого панкреатита коррелирует с числом указанных критериев. Так, при наличии 2 критериев смертность составляет 1%; 3 — 4 критериев — 16%; 5 — 6 критериев — 40% и 7 — 8 критериев — почти 100%.
Если причинами острого панкреатита в равной степени считаются как алкоголь, так и желчнокаменная болезнь, то хронический панкреатит (К86) в большей степени связан с употреблением алкоголя (около 75% всех случаев), причем вероятность развития данного заболевания зависит от дозы и длительности его потребления.
Патогенез хронического панкреатита, индуцированного алкоголем, связан с консолидацией нерастворимого секрета с кальцием и обтурацией выводных протоков экзокринной части поджелудочной железы. Это приводит к фиброзу органа и деструкции функционирующей паренхимы. Около 15% хронических панкреатитов развиваются на фоне гиперкальциемии при гиперпаратиреозе или родственных ему состояниях. Кроме того, хронический панкреатит может возникать по тем же причинам, что и острый, но реже. Описаны случаи хронического аутоиммунного панкреатита. Около 12% случаев являются идиопатическими.
Установлены некоторые генетические нарушения, приводящие к развитию наследственного хронического панкреатита — это точечные мутации в хромосоме 7. Мутация в гене, кодирующем трансмембранный регуляторный белок при муковисцидозе, обнаружена у 39% больных с идиопатическим хроническим панкреатитом без каких-либо клинико-анатомических признаков муковисцидоза.
Макроскопические изменения в поджелудочной железе неспецифичны, ткань ее плотная, с выраженным фиброзом, особенно в области головки. Фиброзная ткань имеет бело-серый цвет и диффузное распределение, при этом головка поджелудочной железы приобретает опухолеподобный вид. В таких случаях дифференциальная диагностика макроскопической симптоматики затруднена, и диагноз может быть установлен только на основании гистологического исследования. Следует отметить, что продуктивный склероз поджелудочной железы после перенесенного приступа острого панкреатита следут дифференцировать от фиброза железы, который является симптомом хронического панкреатита, поскольку эти состояния имеют различный патогенез и клинические проявления.
21. ОПУХОЛИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ. Эта группа болезней представлена органоспецифическими опухолями, большинство из которых являются злокачественными, а также редко встречающимися органонеспецифическими опухолями.
Наиболее частая доброкачественная опухоль поджелудочной железы — цистаденома (D13.6) (рис. 5.61) — произрастает из эпителия протоков и чаще локализуется в области хвоста. При локализации в области головки поджелудочной железы эти опухоли имеют высокий риск кровотечения. Макроскопически опухоль представлена плотной тканью, четко отграниченной от паренхимы, и содержит большое количество мелких кист, заполненных прозрачным содержимым. Представляет клинический интерес только по достижении значительных размеров, что сопровождается прессорным эффектом на окружающие ткани. При проведении дифференциальной диагностики с псевдокистами следует учитывать анамнез панкреатита.
Наибольший клинический интерес представляют злокачественнье опухоли поджелудочной железы (С25), подавляющее большинство которых имеют эпителиальное происхождение.
Диагнозстика рака поджелудочной железы в клинической практике затруднительна, поэтому данное заболевание нередко распознается в инкурабельной стадии. Рак поджелудочной железы не имеет характерных симптомов, однако для постановки диагноза необходимо наличие безболевой механической желтухи при растянутом и болезненном желчном пузыре (локализация опухоли в головке железы). В запущенных случаях определяются боли в верхней половине живота с радиацией в позвоночник, прогрессирующая потеря массы тела и мигрирующий тромбофлебит (синдром Труссо). Опухоли, локализованные в головке поджелудочной железы, составляют 80%.
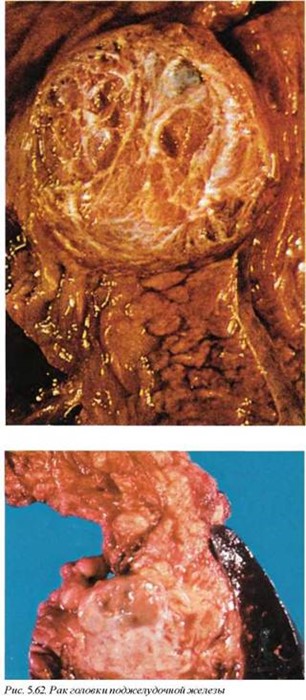
Макроскопически классический рак поджелудочной железы слабо отграничен от окружающей паренхимы, часто желтого или серо-белого цвета (рис. 5.62). Опухоль имеет диаметр в среднем от 2 до 7 см.
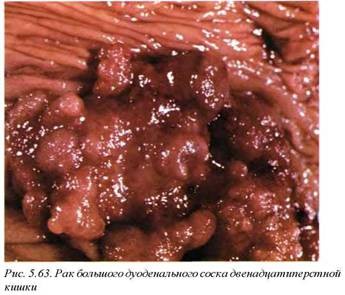
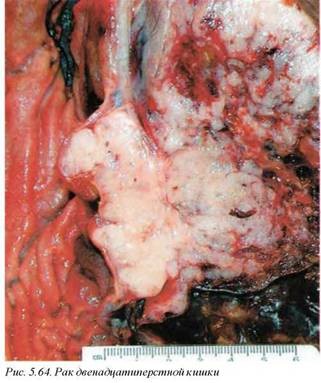
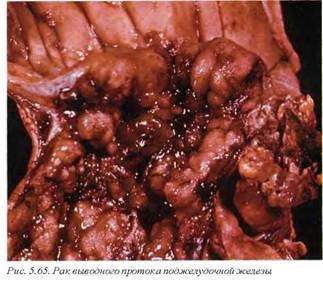
Опухоли различного гистогенеза, но имеющие аналогичную клиническую картину, представлены раками большою дуоденального соска (С24) (рис. 5.63), двенадцатиперстной кишки (С17) (рис. 5.64) и вьюодного протока поджелудочной железы (С25) (рис. 5.65). Эти раки составляют 2% всех злокачественных опухолей и являются основным заболеванием в 5% случаев и в связи с их клинико йнатомической общностью могут рассматриваться совместно.
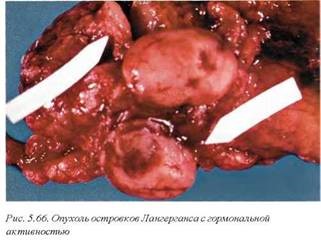
Особую группу новообразований поджелудочной железы составляют эндокринные опухоли, которые являются частью синдрома множественных эндокринных опухолей (MEN) и рассматриваются в соответствующем разделе (см. гл. 10. «Клиническая патология эндокринной системы и болезни, связанные с нарушением питания»).
Опухоли по своей макроархитектонике не имеют каких-либо характерных особенностей и представлены серо-белой плотной опухолевой тканью, иногда с участками некрозов и формированием кист (рис. 5.66). В периферических отделах опухолей часто отмечаются скопления гемосидерина черного и черно-бурого цвета. Опухоли, образующиеся de novo, имеют более локальный характер с умеренной десмопластической реакцией, тогда как другие, развивающиеся на фоне хронического панкреатита, отличаются выраженными десмопластическими характеристиками и диффузной инфильтрацией органа.
Иногда более локальное стенозирование выводного протока железы приводит к выраженному стазу и развитию геморрагического панкреонекроза, который может быть настолько интенсивным что нивелирует макроскопические признаки рака за счет геморрагической имбибиции и коллаптоидного некроза стромы. В таких случаях участки паренхимы и опухоли при разрезе органа западают. что создает неровную поверхность при достаточно равномерной окраске.
Рак поджелудочной железы обычно выявляется в возрасте 60 — 70 лет, несколько чаще — у мужчин. В 50% случаев опухоль метастазирует в печень, в 30% — в легкие и в 20% — в другие органы (лимфоу: лы, скелет и почки).
