Что такое панкреатит? Панкреатит – заболевание, связанное с воспалительными процессами в поджелудочной железе, которое имеет тенденцию к прогрессивному развитию. На ранней стадии болезни воспаление себя никак не проявляет, поэтому диагностика его проводится обычно на стадии хронического заболевания, когда приходится предпринимать серьезные меры.
Нарушения в работе поджелудочной железы, как правило, провоцируются неправильным питанием, иными хроническими болезнями, малоактивным образом жизни и вредными привычками. В каких случаях нужно насторожиться и озаботиться состоянием поджелудочной?
- Если вам больше 40 лет;
- Если вы регулярно употребляете (в некоторых случаях правильнее сказать – злоупотребляете) алкоголь;
- Имеете хронические болезни пищеварительно тракта, печени, сердечно-сосудистой системы (например, желчекаменная болезнь увеличивает риск возникновения панкреатита)
- Дисфункция протоков поджелудочной железы;
- Не придерживаетесь здорового питания, питаетесь нерегулярно и часто – жирной и острой пищей;
- Страдаете от лишнего веса и нарушения обмена веществ;
- У вас слабый иммунитет или вы перенесли серьезные внутренние инфекции;
- Если вам регулярно приходится принимать сильнодействующие лекарства;
- У курящего человека риск заболеть панкреатитом выше на 75% из-за нарушения работы желез внутренней секреции.
Кроме того панкреатит может быть врожденным заболеванием, а также стать результатом серьезной травмы при которой был получено повреждение внутренних органов (поджелудочной железы) и приведших к нарушению функции или самому воспалению.
Как вылечить панкреатит
Как себя «ведет» панкреатит?
Общее у симптомов то, что они проявляются вскоре после того, как вы употребили в пищу те блюда, которые сложно переварить при дисфункции поджелудочной железы (острые, жареные, соленые, жирные). Вскоре такие симптомы становятся постоянными, даже если рацион стал почти диетическим, если вовремя не принять меры.
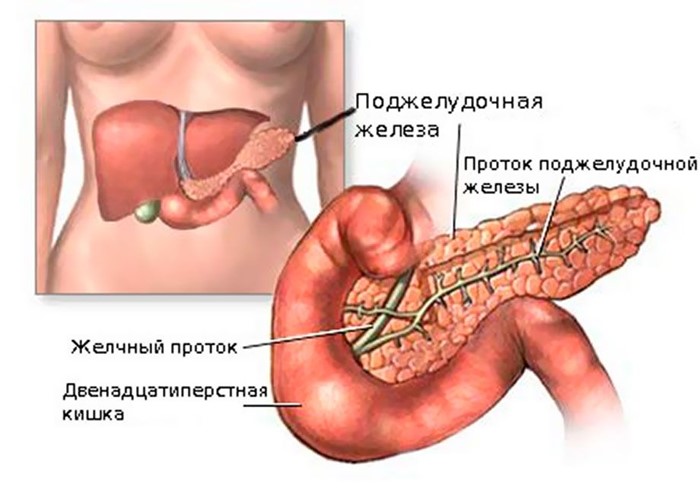
Из-за развития воспаления, инфекции, нарушения в сосудах ферменты поджелудочной железы не выбрасываются, как должны в кишечник (двенадцатиперстную кишку), а остаются в самой железе. Однако свою роль они выполняют, разрушая не содержимое кишечника, а саму поджелудочную. При панкреатите опасно не только самопереваривание поджелудочной железы, но и то, что продукты этого процесса, токсины затем оказываются в организме, попадая в систему кровообращения, засоряя сосуды и мешая нормальному кровоснабжению ряда жизненно важных органов – печени, сердца и даже мозга.
Этим и опасен панкреатит. Кроме того, в сочетании с другими факторами (холецистит, абсцессы, инфекции и прочее) панкреатит может привести к летальному исходу.
Избежать этого помогает диагностика болезни. После проведения лечения, которое снимает симптомы и убирает причины, важно избегать повторов и обострений. При такой болезни врачи не говорят о полном выздоровлении, а предпочитают использовать термин «ремиссия», означающий длительный стойкий эффект от лечения, когда нормальная функция поджелудочной железы восстановлена и симптомы заболевания себя не проявляют. Причина в том, что в результате воспалительного процесса клетки поджелудочной железы – панкреатоциты — уже не восстанавливаются.
Симптоматика у острого и хронического панкреатита разная, поэтому сначала остановимся на том, каким бывает собственно панкреатит
Панкреатит, как многие заболевания внутренних органов брюшной полости имеет несколько стадий развития. В литературе выделяют в зависимости от течения болезни:
- острый панкреатит – приступ болезни;
- острый рецидивирующий панкреатит – повторные приступы в периоде до полугода от начала болезни;
- хронический панкреатит – стадия заболевания, которая является результатом некорректного лечения или отсутствием такового;
- обострение хронического панкреатита – это рецидивы болезни, когда с начала болезни прошло более полугода.
Хронический панкреатит имеет множество подвидов, отражающих причины возникновения и развития болезни, ее зависимость от других факторов:
- Первичный панкреатит – возникает самостоятельно в результате негативных факторов, влияющих на жизнь человека – питание, алкоголь, курение, агрессивные лекарства.
- Посттравматический панкреатит – дисфункция поджелудочной железы может быть вызвана повреждением клеток из-за полученной механической травмы
- Вторичный панкреатит является результатом осложнения работы других органов брюшной полости и возникает на фоне других заболеваний.
В зависимости от тяжести поражения клеток поджелудочной говорят про такие формы:
- Отечная форма, когда воспаление железы сопровождается отмиранием единичных клеток, которые не образуют очагов воспаления;
- Деструктивная форма или панкреонекроз, при котором происходит отмирание панкреатоцитов с образованием очагов воспаления (тут могут выделять мелкоочаговый, среднеочаговый и крупноочаговый панкреонекроз). Деструктивная форма подразумевает необратимые изменения в структуре клеток железы с нарушением функционала. При полном поражении органа говорят о тотально-субтотальном панкреонекрозе.
Термин «Панкреонекроз» пришел из патологоанатомии, он не совсем корректен, однако хорошо отражает результат процесса и его основную опасность. В поджелудочной железы находятся не просто неработающие клетки, а скорее умерщвленные переваренные собственными ферментами панкреатоциты. Именно наличие таких практически мертвых клеток в сочетании с воспалительными и гнойными процессами обеспечивают опасность летального исхода.
Как было сказано ранее, в начале развития панкреатит никаких особых симптомов не проявляет, либо отклонения в работе поджелудочной железы могут напоминать пищевое отравление, недомогание, на которые редко обращают серьезное внимание. Между тем при прогрессивном росте воспаления симптомы становятся более сильными и частыми, списать их на несвежую пищу становится невозможно. Проявления хронического панкреатита могут быть следующими:
- Недомогание, головокружение;
- Негативные изменения стула (запор, диарея);
- Механическая желтуха (из-за выброса желчи в кровь цвет кожи становится желтоватым);
- Боли давящего характера в верхней части живота с правой стороны тела;
При остром панкреатите могут добавиться острые интенсивные боли и другие симптомы:
- Рвота, тошнота, в том числе – с желчью, которые не приносят облегчения
- Вздутие живота;
- Боли в верхней части живота с правой стороны тела;
- Опоясывающие боли слева под ребрами;
- Возникновение синих пятен на животе (с левой стороны живота, могут быть и в районе пупка).
Острый панкреатит не предусматривает самостоятельного домашнего лечения. Без медицинского наблюдения и контроля возможны осложнения, которые приводят к летальному исходу.
Диагностика панкреатита
Помимо осмотра и опроса, врачи могут применять и такие способы для постановки диагноза:
- Анализы пациента – крови, мочи и кала (копрограмма, которая выявляет проблему с ферментацией, характерную для панкреатита).
- УЗИ органов брюшной полости; компьютерная томография, МРТ, рентгенография – эти исследования позволяют выявить изменения в структуре ткани поджелудочной железы, получить картину наличия очагов воспаления и объемы поражения тканей.
- С-дыхательные тесты – применяются для выявления хронического панкреатита и анализа деятельности железы в плане достаточности ее секреции;
- Лапароскопия – хирургическая процедура, которая позволяет визуально оценить состояние поджелудочной железы, установить ее тяжесть, характер и поставить диагноз при подозрении на иные болезни. Выявить сопутствующие заболевания желудочно-кишечного тракта;
- Ангиография часто заменяется малоинвазивными методиками – УЗИ, компьютерная томография, ядерно-магнитные исследования – представляет собой картину кровообращения в изучаемом органе, необходимую для проведения операции;
- Эндоскопия используется для подтверждения диагноза панкреатита.
В зависимости от постановленного диагноза и индивидуальной ситуации врачи назначают соответствующее лечение.
Лечение острого панкреатита
Отличается тем, что требуется высокая эффективность и быстрый результат. Применение конкретных мер зависит от множества факторов – возраст, состояние больного. характер поражений поджелудочной железы, индивидуальная переносимость лекарств, наличие иных хронических, сопутствующих внутренних болезней. Комплекс процедур лечения острого панкреатита назначается только врачом и проводится строго под врачебным контролем, о домашнем лечении речи быть не может, поскольку высок риск осложнений и смертельного исхода. В частности может применяться:
- Медикаментозное лечение сочетается с голоданием, что позволяет избежать осложнения и дополнительной нагрузки на поджелудочную железу.
- Дезинтоксикация – выведение токсинов из организма, решение вопроса обезвоживания;
- Снятие мышечных спазмов для обезболивания;
- Декомпрессия желудка;
- Цитостатические препараты – временно останавливающие работу поджелудочной железы; соматостатин. Эти вещества позволяют также снять нагрузку на орган и снизить вероятность ухудшения состояния.
Ранее применялись антиферментарные вещества –контрикал, гордокс. однако их влияние на течение болезни не было подтверждено, и их использование при лечении панкреатита нецелесообразно.
- Назначение антибиотиков не решает проблему острого панкреатита, оно является профилактикой развития гнойных процессов, особенно при наличии панкреонекроза. Поскольку при панкреатите воспаление может быстро осложняться, то антибактериальная терапия может быть назначена для предупреждения инфекции без ее явных признаков.
- Хирургическое вмешательство – зависит от состояния поджелудочной железы, применяется несколько видов:
- Лапароскопия – основной метод оперативного вмешательства при панкреатите, заменяющий собой лапаротомию – надрез стенок брюшной полости для обеспечения доступа к внутренним органам. К плюсам лапароскопии можно отнести минимальное внешнее повреждение (применяются проколы), однако сама методика довольно сложна в исполнении. Минимизация размера раны снижает риск заражения, который весьма высок с учетом проходящих в поджелудочной железе процессов.
- Использование дренажей и применение диализа – эти действия проводятся для интоксикации. Совместное применение обусловлено тем, что позволяет добиться быстрого улучшения, стойкость которого зависит от остальных мер и назначений. Кроме того срок использования дренажей ограничен, поэтому диализ проводят максимально оперативно, чтобы токсины не успели повлиять на работу других органов.
- Резекция поджелудочной (удаление «опасных» и невосстановимых частей) позволяет решить проблему будущих гнойных процессов и абсцессов, которые начинаются из-за воздействия инфекций на панкреонекроз. Резекция может повысить нагрузку на поджелудочную железу, поскольку значительно уменьшится объем работоспособной ткани.
- операция «множественной стомы» заключается в наложении стом и дренирования некоторых протоков для контроля ферментирования в сочетании с энтеральным питанием.
Лечение хронического панкреатита
Хронический панкреатит может быть обусловленным недостаточностью лечения или осложнениями перенесенного острого панкреатита, поэтому при выборе тактики лечения многое зависит от причины хронического панкреатита и индивидуальных показателей пациента. Хронический панкреатит обычно выделяют по секреторной функции поджелудочной железы:
- С повышенным уровнем секреции – лечение предусматривает специальную диету, при необходимости – обезболивающие препараты и антибиотики;
- С недостаточной ферментацией – в этом случае назначают препараты с содержанием панкреатина, которые будут способствовать перевариванию пищи и снизят нагрузку на поджелудочную железу;
- Обтурационный. т.е. связанный с образованием приобретенных в результате острого или хронического панкреатита псевдокист – полостей в ткани поджелудочной железы, которая образуется измененными фиброзными клетками. Такой вид хронического панкреатита сложно поддается диагностике и имеет определенное сходство с раком поджелудочной железы. Кроме консервативного медикаментозного лечения предусматривает хирургическое вмешательство из-за риска развития гнойных и воспалительных процессов.
Лечение при любом виде панкреатита целиком зависит от состояния больного и требует регулярного наблюдения врача. При соблюдении диеты оговаривается не только список допустимых и недопустимых продуктов, но и регулярность питания. Большое значение имеет длительность перерывов между приемами пищи и ее объем.
Естественно, что при таком сложном подходе к лечению применение любых «домашних» методов лечения должно оговариваться с лечащим врачом и при любых признаках ухудшения должно быть прекращено.
Диета подразумевает прием щадящих блюд, приготовленных отварным способом или на пару. Острое, пряное, жирное, соленое и жареное противопоказано и опасно для употребления. То же самое относится к употреблению алкоголя и курению, поскольку они так же вызывают неконтролируемую секрецию поджелудочной железы.
Вы вылечили свой панкреатит?
