Диагностика и лечение тазовой боли
А.Н. БАРИНОВ. к.м.н. ГБОУ ВПО МЗ РФ Первый МГМУ им И.М. Сеченова
Традиционно лечением тазовой боли занимаются гинекологи и урологи, но даже в развитых странах у большинства пациентов причины хронической тазовой боли (ХТБ) остаются не до конца выясненными. Для персонифицированного уточнения патогенеза ХТБ и подбора оптимальной терапии необходим мультидисциплинарный подход: органы малого таза тесно связаны между собой, имеют общую афферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Таким образом, поражение одного органа часто вовлекает в патологический процесс другие и приводит к перекрестной сенситизации структур периферической и центральной нервной системы, участвующих в регуляции деятельности органов таза и мышечно-суставного аппарата тазового пояса. Упорное безосновательное преувеличение роли инфекционных заболеваний в патогенезе тазовой боли приводит к выбору неправильной тактики лечения и, как следствие, хронизации заболевания. В настоящее время значительная роль в формировании ХТБ отводится дисплазии тазобедренных суставов и коксартрозу, дисфункции крестцово-подвздошных сочленений с вторичными миофасциальными синдромами тазового дна и тоннельными невропатиями передней брюшной стенки и промежности. Эти заболевания в большей степени относятся к компетенции неврологов, ортопедов и ревматологов, чем урологов, гинекологов и даже проктологов.
Боли в тазовой области беспокоят по оценке разных авторов от 9 до 24% людей, встречаясь у женщин вдвое чаще, чем у мужчин [1, 2, 3]. Традиционно лечением тазовой боли занимаются проктологи, гинекологи и урологи, но, даже в развитых странах у большинства пациентов причины хронической тазовой боли (ХТБ) остаются не до конца выясненными. Упорное безосновательное преувеличение роли инфекционных заболеваний в патогенезе ХТБ приводит к выбору неправильной тактики лечения и, как следствие, хронизации заболевания. Предпринимаются попытки создания автоматических алгоритмов диагностики тазовой боли (UPOINT, NIOPUT), позволяющих клинически фенотипировать тазовую боль по жалобам, анамнестическим данным и результатам обследования больных, однако их эффективность пока, к сожалению, недостаточна.
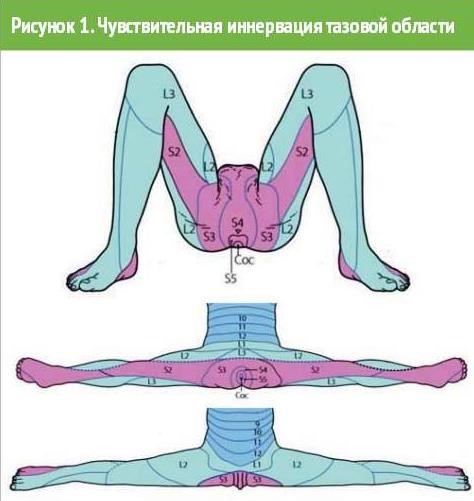 Для персонифицированного уточнения этиологии и патогенеза ХТБ и подбора оптимальной терапии необходим мультидисциплинарный подход, основанный на знании нейроанатомии: органы малого таза тесно связаны между собой, имеют общую афферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Афферентные волокна, иннервирующие нижний этаж брюшной стенки, промежность и внутренние органы таза, попадают в спинной мозг на уровне D10 и ниже. Брюшная стенка ниже пупка иннервируется сегментами D10-L2, в то время как дно таза и промежность иннервируются сегментами S2-S5 и копчиковыми нервами. Таким образом, ощущение поверхностной боли возникает за счет разнообразных чувствительных волокон, поступающих в сравнительно небольшой участок спинного мозга (рис. 1 ).
Для персонифицированного уточнения этиологии и патогенеза ХТБ и подбора оптимальной терапии необходим мультидисциплинарный подход, основанный на знании нейроанатомии: органы малого таза тесно связаны между собой, имеют общую афферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Афферентные волокна, иннервирующие нижний этаж брюшной стенки, промежность и внутренние органы таза, попадают в спинной мозг на уровне D10 и ниже. Брюшная стенка ниже пупка иннервируется сегментами D10-L2, в то время как дно таза и промежность иннервируются сегментами S2-S5 и копчиковыми нервами. Таким образом, ощущение поверхностной боли возникает за счет разнообразных чувствительных волокон, поступающих в сравнительно небольшой участок спинного мозга (рис. 1 ).
Иннервацию области таза можно разделить на 2 части: соматическую (которая обеспечиваетчувствительность кожи, слизистых оболочек и некоторых внутренних структур тазовой области, а также моторную функцию поперечнополосатых мышц тазового дна) и вегетативную (которая обеспечивает иннервацию всех внутренних органов таза и большей части его глубоких структур). Поясничные, крестцовые и копчиковый нервы, как и все вышележащие спинномозговые нервы, отдают по четыре группы ветвей: оболочечные, соединительные, передние и задние. Передние ветви поясничных, крестцовых и копчикового спинномозговых нервов (L1-L5, S1-S5, Co1-Co2) образуют одно общее пояснично-крестцовое сплетение. В этом сплетении топографически различают поясничное сплетение(Th12, L1-L4) и крестцовое сплетение (L4-L5-Co1). Крестцовое сплетение подразделяют на собственно крестцовое сплетение, срамной нерв (S2-S4) и копчиковое сплетение (S4-Со1, Со2).Вегетативная система представлена симпатическими и парасимпатическими сплетениями. Афферентные волокна, проходящие в S2—S5, образуют парасимпатическое нижнее подчревное (тазовое) сплетение, внутренностные тазовые нервы которого обеспечивают афферентную иннервацию нижнего сегмента матки, шейки матки, шеечных связок и верхней трети влагалища, а также чувствительную иннервацию нижней части мочеточников, окружающей их соединительной ткани, зоны треугольника мочевого пузыря, задней уретры и ректосигмоидального отдела толстой кишки. Тазовое сплетение образовано ветвями крестцовых ганглиев и частью ветвей нижнего брыжеечного сплетения, расположено в виде пластинки между крестцом и задней стенкой мочевого пузыря. Состоит из следующих отделов:
1. передне-нижний отдел -- иннервирует мочевой пузырь (пузырное сплетение) и предстательную железу (простатическое сплетение), семенные пузырьки и семявыносящий проток (семявыносящее сплетение), пещеристые тела (пещеристое сплетение)у мужчин:
2. средний отдел -- существует только у женщин, верхняя часть иннервирует матку и яичники, а нижняя -- матку и влагалище (маточно-влагалищное сплетение) и пещеристые тела клитора (нервы каверн клитора);
3. задний отдел -- иннервирует прямую кишку (среднее и нижнее прямокишечные сплетения).
Они задерживают опорожнение прямой кишки и мочевого пузыря, активируют сокращение матки.
Симпатическая система обеспечивает большую часть афферентных волокон, снабжающих дно матки, среднюю треть маточных труб, мезосальпинкс и широкую связку матки, мочевой пузырь, дно желудка, дистальную часть тонкого кишечника, слепую кишку, червеобразный отросток и дистальные отделы толстой кишки. Симпатические волокна проходят к солнечному сплетению, оттуда к нижнему брыжеечному сплетению и, наконец, к задним корешкам спинного мозга через симпатические ганглии. Яичники, латеральные две трети маточных труб, часть мезосальпинкса и проксимальная часть тазового отдела мочеточника отдают чувствительные волокна к верхнему брыжеечному сплетению, а оттуда через симпатическую систему в сегменты D10-D12 спинного мозга. Болевые импульсы от внутренних органов таза могут проходить по путям, представленным в таблице 1 .
Таблица 1. Вегетативная иннервация органов таза
Маточные трубы (латеральные две трети), яичники, Часть мезосальпинкса
Проксимальная часть тазового отдела мочеточника и окружающая соединительная ткань
Из представленного выше анализа иннервации тазовых органов видно, что органы малого таза и брюшной полости имеют перекрестную иннервацию, сенсорная афферентация от разных анатомических структур тазовой области поступает в одни сегменты спинного мозга. Тела клеток висцеральных афферентных нейронов локализуются в ганглиях задних корешков, образуя синапсы с боковыми и другими нейронами в основании задних корешков. Клетки задних рогов, передающие боль, получают афферентацию также от периферических неноцицептивных волокон. Эта двойная иннервация лежит в основе ощущения иррадиирующей боли, которая может сопровождать висцеральные боли. Далее соматосенсорная болевая афферентация в составе передне-бокового пучка восходит по спино-таламическому испино-ретикуло-таламическому путям к неспецифическим ядрам ретикулярной формации и таламуса, откуда широко проецируются в лимбическую систему и разные области коры. Диффузная и неспецифическая иннервация затрудняет локализацию висцеральной тазовой боли. Однако некоторые закономерности можно отметить, основываясь на характерных особенностях болевых ощущений при различных патологиях. Боль от шейки матки и из нижнего маточного сегмента часто иррадиирует по маточно-крестцовым связкам в нижнюю часть спины, в ягодицы и в заднюю поверхность бедер. Болевые ощущения из средней части маточных труб, дна матки и дна мочевого пузыря могут иррадиировать в нижнюю или среднюю часть брюшной стенки, в область, известную как «трубно-яичниковый треугольник». Боль из яичников, латеральной части маточных труб и прямой кишки часто иррадиирует в переднюю часть брюшной стенки, латеральнее пупка или непосредственно под ним, при этом, если затронута париетальная брюшина, боль становится более интенсивной и четко локализованной. Боль в области пупка может вызываться разными процессами, при которых затрагивается париетальная брюшина, в т. ч. острым аппендицитом, дивертикулитом, а также тромбозом брыжеечной артерии. Боль из подвздошной кишки, слепой кишки, аппендикса и сигмовидной кишки может иррадиировать в загрудинную, надчревную и нижнюю абдоминальную области. Ощущение боли от брыжейки, соединительнотканных образований и сосудов таза обычно бывает глубоким, тупым и нечетко локализуется на брюшной стенке. Таким образом, поражение одних органов таза часто «имитирует» патологический процесс в других и приводит к перекрестной сенситизации структур периферической и центральной нервной системы, участвующих в регуляции деятельности органов таза и мышечно-суставного аппарата тазового пояса.
Вовлечение в патологический процесс мышц тазового дна и периферических нервов может происходить на различных этапах заболеваний тазовых органов и является неотъемлемой частью процесса хронизации тазовой боли. Миофасциальные синдромы тазового дна, возникающие за счет вышеописанной перекрестной сенситизации, встречаются у большинства пациентов с острой и хронической тазовой болью. В ряде случаев первичное заболевание органов таза благополучно регрессирует на фоне проводимой специфической терапии или спонтанно, а болевой синдром в области таза, вызванный вторичными изменениями мышц и периферических нервов тазовой области, сохраняется и даже усугубляется, «оторвавшись» от первопричины. Тем не менее, дифференциальная диагностика первопричины тазовой боли является совершенно необходимой для исключения потенциально угрожающих жизни состояний (табл. 2, 3 ).
Таблица 2. Дифференциальная диагностика болей в области таза
Патологические боли, связанные с половыми органами у женщин
Осложнения беременности или выкидыша
Внематочная беременность
Эндометрит, Разрыв матки
Отслойка плаценты
Септический выкидыш или самопроизвольный выкидыш
Инфекции
Воспалительные заболевания тазовых органов (сальпингоофарит, хламидийный сальпингит, туберкулезный сальпингит, хронический эндометрит и др.)
Тазовый абсцесс
Доброкачественные опухоли
Киста яичника (заворот, разрыв, кровотечение), паровариальные кисты
Лейомиома матки (перекрут, нарушение кровообращения в миоматозных узлах, некроз)
Синдром овариальных остатков (остаточного яичника) после хирургического удаления матки и яичников, постоперационные лимфоидные кисты
Полип эндометрия или цервикального канала
Злокачественные опухоли
Рак внутренних половых органов, прорастание опухоли
Обсеменение брюшины опухолью
Неопухолевые заболевания
Эндометриоз, эндосальпингиоз, аденомиоз
Перекрут нормального придатка
Овуляторная боль
Нарушение оттока менструальной крови при пороках развития
Идиопатическая первичная альгоменорея (дисменорея)
Стеноз цервикального канала
Разрыв задних листков широких связок матки (синдром Аллена -- Мастерса)
Внутриматочный контрацептив
Пролапс (опущение) внутренних половых органов
Патологические боли, связанные с половыми органами у мужчин
Острое и хроническое воспаление внутренних половых органов (простатит, колликулит, везикулит и пр.)
Застойные явления в предстательной железе
Доброкачественная гиперплазия предстательной железы с наличием симптомов нижних мочевых путей, дизурии (аденома простаты, гиперплазия простаты)
Кисты простаты
Камни предстательной железы (калькулёзный простатит)
Заболевания органов мошонки (кисты яичек, придатков, семенных канатиков, водянка яичек, хронический орхоэпидидимит)
Хроническое воспаление парауретральных желез
Рак простаты, семенных пузырьков и пр.
Туберкулез мужских половых органов
Таблица 2 (окончание). Дифференциальная диагностика болей в области таз
Боли урологического происхождения
Инфекция мочевыводящих путей, уретрит, цистит
Камни мочевыводящих путей
Дивертикулезуретры, мочевого пузыря
Интерстициальный цистит
Радиационный цистит
Детрузорно-сфинктерная диссинергия
Воспаление парауретральных желез
Уретероцеле
Опухоли мочеточников, мочевого пузыря, уретры
Боли кишечного происхождения
Аппендицит, энтерит, колит, проктит, парапроктит, болезнь Крона
Анальная трещина
Заворот кишки
Запор, кишечная непроходимость
Тромбоз брыжеечной артерии
Злокачественная опухоль кишечника
Синдром раздраженного толстого кишечника
Боли суставно-мышечного, связочного икостногопроисхождения
Растяжение, гематома, миофасциальный с-м мышц брюшной стенки, тазового пояса
Патология тазобедренного сустава (коксартроз, дисплазия)
Дисфункция крестцово-подвздошного сочленения, сакроилеит
Дисфункция лонного сочленения, симфизит
Травмы позвоночника и костей таза, кокцигодиния
Саркома, остеомиелит костей таза
Абсцесс мышц брюшной стенки и тазового пояса
Вентральная грыжа, паховая грыжа, бедренная грыжа
Боли неврогенного происхождения
Туннельные невропатии, в том числе послеоперационные и травматические невралгии
Фибромиалгия, канналопатии (проктодиния, вульводиния)
Синдром «беспокойных гениталий»
Новообразования спинного мозга или сакральных нервов
Сосудистые расстройства в области таза
Расслаивающая аневризма или расслоения брюшного отдела аорты, бедренной артерии
Варикозная болезнь малого таза («конгестивный синдром»)
Тромбоз и тромбофлебит сосудов малого таза
Боли другого происхождения
Порфирия
Мезентериоаденит (воспалительное поражение лимфоузлов брыжжейки)
Спаечный процесс
Инородное тело малого таза
Психогенные боли
Наиболее опасными причинами тазовой боли («красными флажками») являются осложнения беременности, острые инфекционные и сосудистые процессы, а также злокачественные опухоли генитального и негенитального происхождения (табл. 3 ) [4, 5].
Таблица 3. «Красные флажки» -- признаки серьезной патологии при тазовых болях (особое внимание следует уделить при дебюте боли старше 55 лет и младше10 лет)
Наличие в анамнезе злокачественного новообразования, беспричинное снижение веса
Злокачественное новообразование, метастатическая болезнь
Пульсирующий характер боли
Аневризма или расслоение брюшного отдела аорты или бедренной артерии
Схваткообразный характер боли
Почечная колика, перекрут яичника
Потеря сознания и/или сосудистый коллапс (бледность кожных покровов, гипотония, тахикардия)
Кровотечение при разрыве кисты яичника, внематочной беременности
Обильные выделения из влагалища, боль и кровотечение у женщин после полового акта, в постменопаузальном возрасте
Эндометриоз, опухоль, цервицит
Напряжение мышц брюшной стенки, симптомы раздражения брюшины
Перитонит, аппендицит, дивертикулит, разрыв кисты яичника, внематочная беременность и т. п.
Значимая травма таза в анамнезе
Перелом костей таза/позвоночника, спондилолистез
Лихорадка, потливость, сопровождающие болевой синдром
Черный дегтеобразный стул (мелена), появление алой крови в кале (гематохезия)
Желудочно-кишечное кровотечение, неспецифический язвенный колит, болезнь Крона, опухоль и т.п.
Боли при дефекации, пальпация новообразования при ректальном исследовании
Параректальный абсцесс или опухоль
Остро возникший запор, вздутие, ассимметрия живота
Аппендицит, кишечная непроходимость
Наличие ВИЧ-инфекции, употребления в/в наркотических веществ в анамнезе, лечение иммуносупрессантами (в частности -- применение кортикостероидов)
Инфекционное заболевание
Остеопороз с патологическими переломами костей таза/позвоночника
Симптомы поражения спинного мозга: проводниковые нарушения чувствительности, парезы в ногах, симптом Лермитта, нарушение функций тазовых органов
Нарушение чувствительности в аногенитальной области, тазовые расстройства, слабость в ногах или отдельных поясничных и крестцовых корешков (иррадиация боли в ногу, сочетающаяся со снижением силы и нарушениями чувствительности в зоне иннервации соответствующего корешка)
Объемный процесс в области «конского хвоста», стенозирующая спинальный канал грыжа межпозвонкового диска, киста Тарлова
Во всех перечисленных случаях необходима рентгенография поясничного отдела позвоночника и костей таза в прямой и боковой проекции, проведение общего анализа крови и мочи, а при подозрении на остеомиелит, эпидуральный абсцесс, поражение спинного мозга и корешков, а также в сомнительных случаях -- проведение МРТ поясничного отдела позвоночника и/или органов таза. При необходимости уточнения состояния костных структур в ряде случаев после проведения рентгенографии показана рентгеновская компьютерная томография и сцинтиграфия позвоночника. При подозрении на злокачественное новообразование предстательной железы необходимо исследовать уровень специфического антигена простаты, а при подозрении на метастатическое поражение -- провести радиоизотопную сцинтиграфию костей.
Бактериологическое исследование выделений половых органов в подавляющем большинстве случаев не имеет диагностической ценности при тазовой боли так, как в норме содержат сапрофитную условно-патогенную микрофлору. Безосновательное преувеличение роли инфекционных заболеваний в патогенезе тазовой боли приводит к выбору неправильной тактики лечения, развитию у пациентов неправильных представлений о причинах и следствиях его ХТБ, выбору неправильной стратегии преодоления боли, соматизации и развитию кинезиофобии. В настоящее время значительная роль в формировании ХТБ отводитсясуставной патологиии миофасциальным синдромам, а также невропатиям передней брюшной стенки и тазового дна, значительно реже встречаются посттравматические кокцигодинии и наследственные канналопатии (проктодиния, вульводиния). Центральные механизмы сенситизации и дезингибиции, а также психологические факторы хронизации боли обсуждаются при болевых синдромах любой этиологии. Эти состояния в большей степени относятся к компетенции неврологов, ортопедов и ревматологов, чем урологов, гинекологов и проктологов. Тем не менее, клинические рекомендации по лечению ХТБ традиционно разрабатываются гинекологами и урологами (табл. 4 ) [6].
Таблица 4.РекомендацииЕвропейской ассоциации урологов по лечению ХТБ
Рекомендации класса А базируются на, как минимум, одном рандомизированном двойном слепом плацебо-контролируемом клиническом исследовании; класса В -- на мультицентровых клинических исследованиях без рандомизации, класса С -- на единичных нерандомизированных исследованиях.
Основным классом препаратов, применяющихся для лечения воспалительной и скелетно-мышечной боли в тазовой области являются нестероидные противовоспалительные средства (НПВС), к которым относится Артрозилен -- лизиновая соль 2-(3-бензоилфенил) пропионовой кислоты (кетопрофена); основной механизм -- анальгетический и противовоспалительный, включающий ингибирование изоферментов циклооксигеназы (ЦОГ-1, ЦОГ-2), которые катализируют превращение арахидоновой кислоты в простагландины (F, D и E), простациклины и тромбоксан. Кетопрофена лизиновая соль, в отличие от кетопрофена, является быстрорастворимым соединением с нейтральной рН, вследствие чего практически не раздражает желудочно-кишечный тракт. Превращение кетопрофена в его лизиновую соль повышает растворимость молекулы по сравнению с обычным кетопрофеном. Это свойство гарантирует более быстрое и полное всасывание, а также более раннее достижение пиковой концентрации в плазме и быстрый эффект. Механизм противовоспалительного действия Артрозилена связан с нарушением синтеза простаноидов (основных медиаторов воспаления) из арахидоновой кислоты путем блокады ЦОГ 1-го и 2-го типов. Кроме того, препарат подавляет выработку лейкотриенов, обладающих хемотаксическим действием. Препарат обладает и антибрадикининовой активностью. Артрозилен стабилизирует лизосомальные мембраны и задерживает высвобождение из них ферментов, способствующих разрушению ткани при хроническом воспалении, снижает активность цитокинов, тормозит активность нейтрофилов (цитокины, особенно интерлейкин-1 и фактор некроза опухоли, высвобождающиеся при активации нейтрофилов, играют решающую роль в воспалительном повреждении тканей). Блокада под действием препарата активации нейтрофилов, возможно, влияет на иммунные процессы, протекающие при ревматических заболеваниях, к тому же артрозилен не оказывает катаболического влияния на суставной хрящ. Обезболивающий эффект Артрозилена определяется его прямым и непрямым влиянием на болевые рецепторы на уровне синапсов и в центральной нервной системе. Непрямое периферическое антиноцицептивное действие связано, во-первых, с торможением синтеза простагландинов, повышающих чувствительность свободных нервных окончаний к раздражителям (простагландины также усиливают действие и других медиаторов воспаления). Во-вторых, важным компонентом выраженного периферического анальгетического эффекта Артрозилена является его антибрадикининовая активность (брадикинин является одной из наиболее мощных эндогенных субстанций, способствующих развитию боли). Благодаря своей липофильности препарат быстрее проходит через гематоэнцефалический барьер и остается в постоянной концентрации в сыворотке крови от 2 до 18 ч. Центральное действие Артрозилена определяется изменением конфигурации G-белка, расположенного на постсинаптической мембране нейронов, что способствует деполяризации ионных каналов, за счет чего осуществляется снижение болевой афферентации.
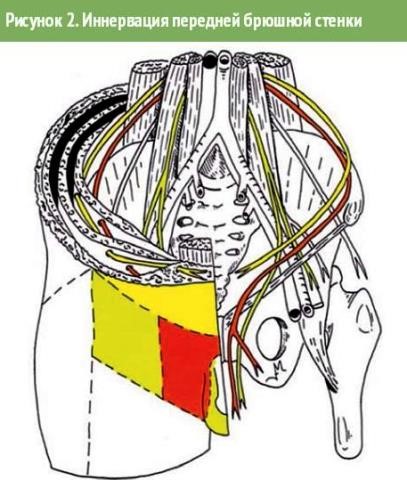 Блокады нервов передней брюшной стенки и тазовой области имеют не высокий 3 уровень доказательности при тазовой боли, основанный на единичных нерандомизированных исследованиях ввиду того, что невропатии тазовой области не очень часто встречаются, и еще реже правильно диагностируются. Именно поэтому организовать крупные рандомизированные исследования у этой категории больных не представляется возможным. Эффективность локальной инъекционной терапии тоннельных синдромов брюшной стенкии тазовой области зависит от нескольких факторов: точности диагностики поражения нерва, оптимального подбора препарата и правильной техники выполнения блокады, которая зачастую требует ультразвуковой или нейростимуляционной навигации ввиду высокой степени анатомической вариабельности иннервации брюшной стенки (рис. 2 ) и промежности.
Блокады нервов передней брюшной стенки и тазовой области имеют не высокий 3 уровень доказательности при тазовой боли, основанный на единичных нерандомизированных исследованиях ввиду того, что невропатии тазовой области не очень часто встречаются, и еще реже правильно диагностируются. Именно поэтому организовать крупные рандомизированные исследования у этой категории больных не представляется возможным. Эффективность локальной инъекционной терапии тоннельных синдромов брюшной стенкии тазовой области зависит от нескольких факторов: точности диагностики поражения нерва, оптимального подбора препарата и правильной техники выполнения блокады, которая зачастую требует ультразвуковой или нейростимуляционной навигации ввиду высокой степени анатомической вариабельности иннервации брюшной стенки (рис. 2 ) и промежности.
К туннельным синдромам тазового пояса (рис. 2) относятся:
1. Парестетическая мералгия Рота -- Бернгардта (рис. 3 ) (L2-L3): невропатия наружного кожного нерва бедра вследствие компрессии в тоннеле под паховой (пупартовой) связкой либо на уровне передней верхней ости подвздошной кости (избыточное отложение жира, ношение тугого пояса и др.). Проявляется болями и чувствительными нарушениями на переднебоковой поверхности бедра, иногда сопровождающимися нарушением потоотделения и роста волос. Симптом Гольдберга положителен при пальпации паховой складки на 2--3 см медиальнее передней верхней ости подвздошной кости;
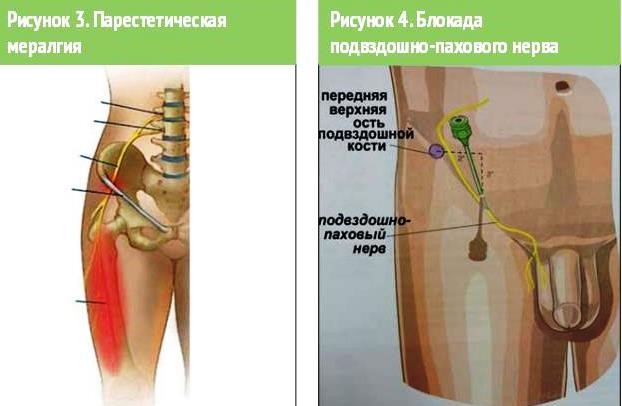
2. Синдром Гольдберга -- Амеляра -- компрессионно-тракционная невропатия подвздошно-пахового нерва (L1) вследствие перерастяжения и компрессии нервов в межмышечных слоях нижних частей брюшной стенки и в области внутреннего отверстия пахового канала паховой грыжей или спаечным процессом после ее удаления. Проявляется болевым синдромом в паховой зоне, иррадиирующим по верхне-внутренней поверхности бедра, усиливающимся при напряжении брюшной стенки, а также эректильной дисфункцией у мужчин. Характерна семенящая походка с наклоном вперед, боль уменьшается при сгибании бедра с ротацией внутрь. При вовлечении в процесс подвздошно-подчревного нерва (Th12-L1) характерны боли в области крестцово-подвздошного сочленения; Подвздошно-паховый и подвздошно-подчревный нервы отходят от первого поясничного спинномозгового нерва, а иногда еще и от двенадцатого грудного (рис. 4 ). Подвздошно-подчревный нерв отдает мышечные ветви, латеральную кожную ветвь (иннервирует кожу латерального края ягодицы и верхнелатеральных отделов бедра) и переднюю кожную ветвь, которая проходит медиальнее передней верхней подвздошной ости и иннервирует кожу живота кверху от лобковой области. Подвздошно-паховый нерв идет почти параллельно паховому нерву, затем, покидая брюшную полость, входит в паховый канал и иннервирует кожу мошонки, полового члена и медиальной области бедра у мужчин, кожу больших половых губ и лобка у женщин. Оба нерва прободают поперечную и внутреннюю косую мышцы живота приблизительно на 2 см медиальнее передней верхней подвздошной ости. Бедренно-половой нерв (L1-L2) отдает бедренную ветвь, которая сопровождает бедренную артерию и обеспечивает чувствительность кожи под паховой связкой, и половую ветвь, которая входит в паховый канал и иннервирует кожу мошонки у мужчин и кожу больших половых губ у женщин.
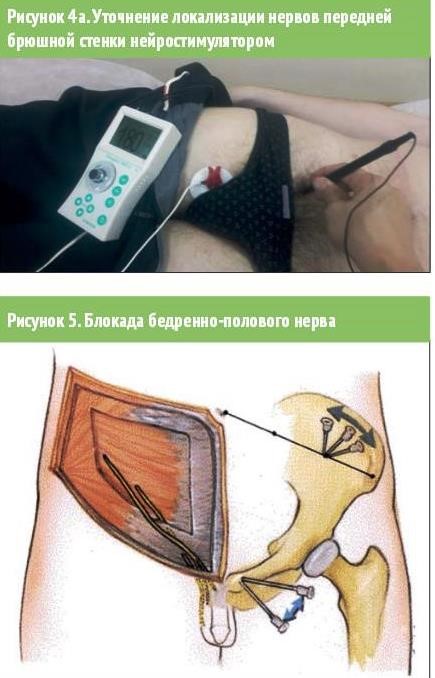 Методика выполнения блокады. Инфильтрируют кожу в точке, которая находится на 2 см выше и медиальнее передней верхней подвздошной ости. Иглу направляют перпендикулярно поверхности кожи до перфорации фасции, после чего веерообразно инъецируют 5--10 мл раствора анестетика, что обеспечивает блокаду подвздошно-пахового и подвздошно-подчревного нервов. Половую ветвь бедренно-полового нерва блокируют инъекцией 2--3 мл раствора анестетика латеральнее лобкового бугорка, бедренную ветвь -- инфильтрацией подкожной клетчатки ниже паховой связки. Для уточнения локализации точек выхода нервов брюшной стенки ввиду их высокой анатомической вариабельности целесообразно использование чрезкожного нейростимулятора (рис. 4, 4а). Референтный электрод наклеивается в дерматоме исследуемого нерва, а стимулирующий (Stimupen) -- перемещается таким, чтобы при минимальной силе тока (0,5 мА) у пациента возникали парестезии в области иннервации исследуемого нерва. При отсутствии характерной иррадиации электрического импульса сила тока постепенно повышается. После обнаружения на коже точки выхода нерва Stimupen заменяют стимуляционной иглой и производят инъекцию. Исчезновение боли хотя бы на час после инъекции местного анестетика свидетельствует о правильности выполнения блокады.
Методика выполнения блокады. Инфильтрируют кожу в точке, которая находится на 2 см выше и медиальнее передней верхней подвздошной ости. Иглу направляют перпендикулярно поверхности кожи до перфорации фасции, после чего веерообразно инъецируют 5--10 мл раствора анестетика, что обеспечивает блокаду подвздошно-пахового и подвздошно-подчревного нервов. Половую ветвь бедренно-полового нерва блокируют инъекцией 2--3 мл раствора анестетика латеральнее лобкового бугорка, бедренную ветвь -- инфильтрацией подкожной клетчатки ниже паховой связки. Для уточнения локализации точек выхода нервов брюшной стенки ввиду их высокой анатомической вариабельности целесообразно использование чрезкожного нейростимулятора (рис. 4, 4а). Референтный электрод наклеивается в дерматоме исследуемого нерва, а стимулирующий (Stimupen) -- перемещается таким, чтобы при минимальной силе тока (0,5 мА) у пациента возникали парестезии в области иннервации исследуемого нерва. При отсутствии характерной иррадиации электрического импульса сила тока постепенно повышается. После обнаружения на коже точки выхода нерва Stimupen заменяют стимуляционной иглой и производят инъекцию. Исчезновение боли хотя бы на час после инъекции местного анестетика свидетельствует о правильности выполнения блокады.
3. Синдром Мейджи -- Лайона -- тракционная невропатия бедренно-полового нерва (L1-L2) в месте его перегиба через крестцово-остистую связку или седалищную ость (рис. 5 ). Проявляется болями в аногенитальной и ягодичной области и на передневнутренней поверхности верхней трети бедра, усиливающимися при ходьбе, в положении сидя, при дефекации. Проба на растяжение крестцово-остистой связки (приведение согнутого бедра к противоположному плечу) провоцирует боль;
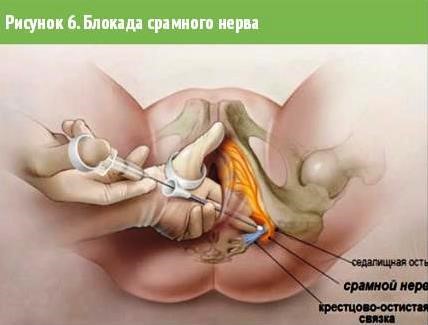
4. Промежностная невралгия (S2-S4) или синдром велосипедиста -- компрессия внутреннего срамного нерва может происходить в ишиоректальной ямке между седалищной костью и внутренней запирательной мышцей, в канале д'Олкока, но чаще наблюдается между крестцово-остистой и крестцово-бугорной связками. При одностороннем поражении характерны боли и чувствительные нарушения в промежности, усиливающиеся в положении стоя, сидя, эректильная дисфункция. При двустороннем поражении присоединяются нарушения функции наружных сфинктеров;
Критериями диагноза невралгии срамного нерва являются [7]:
- боль в области, иннервируемой срамным нервом;
- преимущественная боль в положении «сидя»;
- боль не вызывает нарушения сна (т. е. не заставляет пациента просыпаться ночью);
- боль не вызывает серьезных нарушений чувствительности;
- блокада срамного нерва купирует боль (рис. 6 )
5. Синдром запирательного канала -- компрессия запирательного нерва (L2-L4) в запирательном канале за счет фиброза, остефитов лонных костей, грыжи канала, травматического отека мягких тканей проявляется болями и чувствительными нарушениями на внутренней поверхности коленного сустава (феномен Хаушипа -- Ромберга), спазмами или парезом приводящих мышц бедра.
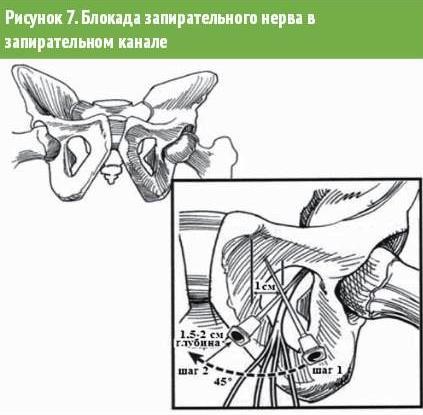 Выполнение блокады запирательного нерва (рис. 7). Иглу для анестезии следует вводить на 1,5 см ниже расположения пупартовой связки, располагая ее по линии соединяющей место пульсации бедренной артерии и лонный бугорок, на расстоянии 3 см от каждого из этих анатомических ориентиров. Направление ввода иглы для анестезии -- 60° к фронтальной плоскости тела, причем введение иглы продолжается до ее контакта с костью (шаг 1). После этого иглу следует немного подтянуть назад и продолжить ее введение под прямым углом к фронтальной плоскости (шаг 2). После того, как будет иглой достигнуто запирательное отверстие (его верхний край), ее нужно продвинуть глубже еще на 1--1,5 см. После того, как будет достигнуто ощущение касания (парастезии), можно начинать введение 15--20 мл раствора местного анестетика. Если ощущения «движения мурашек» нет, то иглу следует подтянуть немного на себя и переместить на 0,5 см внутри или наружи относительно первоначального ее расположения.
Выполнение блокады запирательного нерва (рис. 7). Иглу для анестезии следует вводить на 1,5 см ниже расположения пупартовой связки, располагая ее по линии соединяющей место пульсации бедренной артерии и лонный бугорок, на расстоянии 3 см от каждого из этих анатомических ориентиров. Направление ввода иглы для анестезии -- 60° к фронтальной плоскости тела, причем введение иглы продолжается до ее контакта с костью (шаг 1). После этого иглу следует немного подтянуть назад и продолжить ее введение под прямым углом к фронтальной плоскости (шаг 2). После того, как будет иглой достигнуто запирательное отверстие (его верхний край), ее нужно продвинуть глубже еще на 1--1,5 см. После того, как будет достигнуто ощущение касания (парастезии), можно начинать введение 15--20 мл раствора местного анестетика. Если ощущения «движения мурашек» нет, то иглу следует подтянуть немного на себя и переместить на 0,5 см внутри или наружи относительно первоначального ее расположения.
Для оптимизации лечения туннельных невропатий тазовой области необходимо выявить причину и механизмы возникновения компрессии, использовать комплексный подход к терапии. Основным направлением консервативного лечения и профилактики рецидивов туннельных невропатий является этиотропная терапия, направленная на восстановление нарушенного метаболизма в поврежденном нерве при эндокринных, инфекционных и дизиммунных поражениях периферической нервной системы. Радикальным методом лечения туннельных синдромов является оперативное вмешательство, которое заключается в рассечении тканей, сдавливающих нерв, и в создании оптимальных условий для нервного ствола, предупреждающих его травматизацию, однако, при тазовых невропатиях оперативное лечение применяется крайне редко. Оптимальным способом купирования боли при тоннельных невропатиях тазовой области при наличии у врача необходимых манипуляционных навыков являются медикаментозные блокады-инъекции глюкокортикоидов непосредственно в соответствующие каналы или ткани, окружающие нерв, являются методом патогенетического лечения тоннельных невропатий.
По своему назначению блокады подразделяются на диагностические, прогностические и лечебные. С помощью диагностических блокад осуществляется уточнение диагноза «exjuvantibus». Цель прогностической блокады -- обозначить границы эффективности лечения и дать временно почувствовать пациенту, что он будет испытывать после более инвазивной процедуры (высокочастотной денервации сустава или деструкции нерва) и сможет ли он переносить чувствительные и вегетативные нарушения, возникшие в результате данного воздействия.
При проведении лечебных блокад используется большой арсенал медикаментозных средств, что, с одной стороны, определяется фармакодинамикой и механизмом их действия, с другой -- этиопатогенетическими особенностями развития боли. В лечении миофасциальных болевых синдромов можно обходиться даже без введения препаратов в пораженную мышцу -- «сухая» пункция иглой в активные и латентные триггерные точки приводит к изменению микроциркуляции и биохимическим реакциям в мышце, способствующим уменьшению периферической сенситизации, снижению боли и напряжения [8].
Применяемые для малоинвазивной терапии препараты делятся на две группы: основные (базовые) и дополнительные. В связи с быстрым наступлением обезболивающего действия в качестве базового средства для всех видов блокад (лечебных, диагностических или прогностических) наибольшее применение нашли местные анестетики. К сожалению, продолжительность действия местных анестетиков составляет несколько десятков минут, кроме того, они не обладают противовоспалительной, миорелаксирующей и противоотечной активностью, поэтому длительное лечебное действие при их использовании в большинстве случаев невозможно. К числу дополнительных препаратов, применяющихся для интервенционной терапии хронической тазовой боли, обусловленной миофасциальной и суставной патологией, а также тоннельными синдромами и радикулопатией, относятся гормональные средства (глюкокортикоиды), использование которых основано на их противовоспалительном, десенсибилизирующем и противоотечном действии как локально в тканях, так и системно в организме [9--11]. Для обеспечения безболезненного введения глюкокортикоиды вводят, смешав с раствором анестетика (0,5--2%-ный р-р новокаина, 0,5--2% р-р лидокаина или 0,75%-ный р-р ропивокаина) внутримышечно (в большинстве случаев начальная доза 1--2 мл) для местного и опосредованно системного воздействия -- внутрикожно в пораженные мягкие ткани в виде внутри- и околосуставных инъекций, эпидурально (сакральным или фораминальным доступом), а также в футляры нервов (при туннельных синдромах). Во избежание эмболий запрещается внутрисосудистое вливание -- перед инъекцией препарата всегда проводится аспирационная проба: поршень шприца оттягивают назад; при появлении в шприце крови необходимо изменить положение иглы, чтобы исключить попадание микрокристаллической суспензии в артерию или вену. Не рекомендуется проводить более 4 блокад в год одной и той же анатомической структуры. В тазобедренные суставы глюкокортикоиды не вводятся ввиду высокого риска асептического некроза. Инфекционные «красные флаги» тазовой боли являются противопоказанием для локальной инъекционной терапии глюкокортикоидами. При наличии сопутствующих заболеваний желудочно-кишечного тракта, эндокринной и сердечно-сосудистой систем и в пожилом возрасте больного не желательно вводить большие дозы глюкокортикоидов, а после введения необходимо произвести коррекцию сахароснижающей и гипотензивной терапии. При наличии остеопении назначаются бифосфонаты. Несмотря на ограничения, глюкокортикоиды являются наиболее распространенными (после анестетиков) препаратами для интервенционной терапии болевых синдромов, эффективность которых доказана в 45 рандомизированных исследованиях [11].
Распространенность ХТБ и боли в нижней части спины, связанной с коксартрозом и остеоартрозом крестцово-подвздошных сочленений и фасеточных суставов с возрастом увеличивается [13, 14, 15]. В настоящее время не вызывает сомнения, что остеоартроз -- это гетерогенная группа заболеваний, патоморфологически характеризующихся фокальным разрушением суставного хряща, изменениями в субхондральной кости (включая микропереломы и образование кист) и образованием остеофитов, а также сопутствующим поражением других компонентов сустава (синовиальная оболочка, связки, капсула и периартикулярные мышцы). Рентгенологически характеризуется сужением суставной щели, остеофитозом, субхондральным склерозом, образованием кист и неровными костными контурами. Основные звенья патогенеза остеоартроза -- нарушения трофики, приводящие к дегенеративным процессам в хрящевой ткани, развитию воспаления в синовиальной оболочке и патологическим процессам в субхондральной кости. Нормальный метаболизм хрящевой ткани изменяется с превалированием катаболических процессов над анаболическими. При остеоартрозе синтез хондроцитами гликозаминогликанов снижается, как и синтез коллагена II типа с повышением синтеза коллагена I, III, X типов. Активация хондроцитов приводит не только к ухудшению синтеза полноценных компонентов матрикса хряща, но и к повышенной экспрессии провоспалительных цитокинов (интерлейкина (ИЛ) -1, ИЛ-6, фактора некроза опухоли-a (ФНО-a), циклооксигеназы 2-го типа (ЦОГ-2), оксида азота. Важная роль в деградации хряща принадлежит матриксным металлопротеиназам (ММП), основными мишенями которых становятся структурные компоненты экстрацеллюлярного матрикса (протеогликаны и коллаген 2-го типа). Кроме того, коллагенолитические ММП влияют и на функциональную активность клеток субхондральной кости, усугубляя остеокластическую резорбцию.
Концепция базисной терапииХТБ и боли в спине, связанных с поражением суставов с использованием агрессивных инъекционных хондропротекторов, имеющих массу побочных эффектов и сомнительные механизмы действия при суставной патологии заменена на более мягкое и эффективное лечение таблетированными симптом-модифицирующими препаратами медленного действия (SYSADOA). К растительным симптом-модифицирующим препаратам относят масло авокадо и сои, содержащие биологически активные компоненты -- неомыляемые липиды (фитостерол, β-ситостерол, кампестерол и стигмастерол). Фитостерол ингибирует абсорбцию холестерола и препятствует его эндогенному биосинтезу. Также было показано, что фитостерол и частично β-ситостерол являются противовоспалительными агентами с антиоксидантной и анальгетической активностью. Стироловые экстракты из различных растений в экспериментах на животных показали противовоспалительное действие. Неомыляемые соединения авокадо и сои (Пиаскледин) продемонстрировали разнообразное влияние на патологические значимые активные соединения, участвующие в деградации хряща. В культуре хондроцитов, полученных при экспериментально вызванном ОА, было показано их ингибирующее влияние на стромелизин, что приводило к увеличению синтеза аггреканов. In vitro отмечалось уменьшение активности ММП, индуцируемое ИЛ–1, синтеза оксида азота и эйкозаноидов (агенты, участвующие в деградации хряща и формировании воспаления), кроме подавления активности ММП-2 и ММП-3, более высокая концентрация неомыляемых соединений авокадо и сои вызывала нарастание эндогенного тканевого ингибитора металлопротеиназ. При тестировании неомыляемых соединений авокадо и сои на суставном хряще было показано, что комбинация этих соединений в отношении 1:2 более эффективна, чем неомыляемые фракции авокадо или сои, используемые по отдельности или в других соотношениях. Такая комбинация вызывала достоверное снижение активности стромелизина, экспрессии ИЛ-6 и ИЛ-8 и активности коллагеназы. В данном исследовании уровень простагландина (ПГ) Е2 снижался при любой концентрации соединений, а подавление повышенного уровня ПГЕ2 после экспозиции клеток с ИЛ-1 на 45--54% происходило при использовании неомыляемых соединений авокадо и сои именно в дозе, используемой в Пиаскледине. Антикатаболическое действие неомыляемых соединений авокадо и сои приводило к стимуляции продукции коллагена и протеогликана -- предположительно за счет увеличения синтеза трансформирующего фактора роста β, а также ингибитора активатора плазминогена-1, который принимает участие в повреждении хряща как вследствие прямого воздействия (путем деградации протеогликанов), так и опосредованно -- через стимуляцию металлопротеиназ. Хотя стеролы составляют наибольшую фракцию неомыляемых соединений авокадо и сои, другие компоненты этого соединения, включая a- и β-амирин, также могут осуществлять противовоспалительное и, возможно, анаболическое действие [16]. Структурно-модифицирующий эффект Пиаскледина был оценен в 2 многоцентровых плацебо-контролируемых РКИ. Исследование, проведенное M. Lequesneetal. в 2002 г. включило 163 пациента с одно- или двухсторонним коксартрозом. Стадия по Kellgren и Lawrence к началу исследования была I–II. Обязательным критерием включения в исследование было регистрируемое рентгенологически сужение щели тазобедренного сустава, все больные отмечали постоянную боль в пораженных суставах продолжительностью не менее 6 мес. индекс Лекена был 4 балла и более. Рандомизированно пациенты были разделены на 2 группы: 85 больных весь срок исследования получали 300 мг/сут Пиаскледина, а 78 больных получали плацебо. По демографическим и клиническим параметрам группы были сопоставимы. В целом в обеих группах отмечалась сходная динамика изменения суставной щели, но среди больных, имевших ширину суставной щели в начале исследования менее 2 мм, прием Пиаскледина уменьшил отрицательную динамику по сравнению с плацебо практически в 2 раза: при приеме Пиаскледина уменьшение ширины щели в год составило 0,24 мм, на фоне плацебо -- 0,47 мм (p < 0,05).
Для SYSADOA в ряде рандомизированных контролируемых исследований (РКИ) показана возможность замедлять прогрессирование заболевания (хондропротективное действие), т. е. структурно-модифицирующее действие. Однако основная цель лечения ХТБ при остеоартрозе (купирование боли) особенно отражена в рекомендациях Американского колледжа ревматологов (АКР), которые предлагают использование фармакологических препаратов с целью уменьшения боли [17].
Анализ литературных данных, а также наш собственный клинический опыт показывают, чточто участие невролога в обследовании больных с тазовой болью значительно ускоряет и уточняет диагностику, а также оптимизирует терапию. При этом ни один из отдельно применяющихся методов интервенционного и неинтервенционного фармакологического, физического или психологического лечения пациентов с тазовой болью не может сравниться по своей эффективности с мультидисциплинарным подходом, когда все вышеуказанные способы терапии, назначенные вместе в одном комплексе, взаимно усиливаются: когнитивно-поведенческая психотерапия помогает скорректировать неправильные, пpепятствующиевыздоpовлению, пpедставления пациента о пpиpоде своего заболевания, изменить социальное подкрепление болевого поведения, уменьшить зависимость от анальгетической терапии, а методики лечебной физкультуры помогают восстановить нормальный двигательный стереотип, оптимизировать идеомоторику (измененную вследствие пластических процессов в нейроматриксе, приводящих к реорганизации сенсорной и моторной коры и подкорковых структур) и увеличить уровень повседневной активности (сниженный за счет кинезиофобии) [18].
1. Zondervan KT, Yudkin PL, Vessey MP et al. Prevalence and incidence of chronic pelvic pain in primary care: evidence from a national general practice database. Br. J. Obstet. Gynaecol. 1999. 106: 1149-1155.
2. Latthe P, Mignini L, Gray R et al. Factors predisposing women to chronic pelvic pain: systematic review. BMJ. 2006. Apr 1;332(7544):749-55.
3. Daniels JP, Khan KS; Chronic pelvic pain in women. BMJ. 2010 Oct 5;341:c4834. doi: 10.1136/bmj.c4834.
4. Vleeming A, Albert HB, Ostgaard HC, Sturesson B, Stuge B. European guidelines for the diagnosis and treatment of pelvic girdle pain. Eur Spine J. 2008. 17(6): 794-819.
5. Ortiz D. Chronic Pelvic Pain in Women. Am Fam Physician, 2008. 1. 77(11): 1535-1542.
6. Engeler D, Baranowski AP, Elneil S, Hughes J, Messelink EJ, Oliveira P, vanOphoven A, de C. Williams AC. Guidelines on chronic pelvic pain. Arnhem (The Netherlands): European Association of Urology (EAU); 2012 Feb. p. 122-30.
7. Labat JJ et al. Diagnostic criteria for pudendal neuralgia by pudendal nerve entrapment (Nantes criteria). Neurourol Urodyn, 2008. 27 (4): 306-10.
8. Dommerholt J. Dryneedling -- peripheralandcentralconsiderations. J Man Manip Ther, 2011. 19(4): 223-7.
9. Benyamin RM, Manchikanti L, Parr AT et al. The Effectiveness of Lumbar Interlaminar Epidural Injections in Managing Chronic Low Back and Lower Extremity Pain, Systematic Review -- Рain Physician, 2012. Vol. 15 Issue 4;E363-404.
10. Datta S, Everett CR, Trescot AM et al. An updated systematic review of the diagnostic utility of selective nerve root blocks. Pain Physician, 2007. 10 (1): 113-128.
11. Manchikanti L, Buenaventura RM, Manchikanti KN et al. Effectiveness of Therapeutic Lumbar Transforaminal Epidural Steroid Injections in Managing Lumbar Spinal Pain, Systematic Review. Рain Physician, 2012. Vol. 15 Issue 3, 2012;15;E199-E245.
12. Cohen SP, Bicket MC, Jamison D, Wilkinson I, Rathmell JP. Epidural Steroids A Comprehensive, Evidence-Based Review. Regional Anesthesia and Pain Medicine, 2013. 38, 3: 175-200.
13. Kibsgård TJ1, Røise O, Stuge B. BMC Pelvic joint fusion in patients with severe pelvic girdle pain - a prospective single-subject research design study. Musculoskelet Disord, 2014. 15. 15: 85.
14. Cusi MF. Paradigm for assessment and treatment of SIJ mechanical dysfunction. J Bodyw Mov Ther. 2010 Apr;14(2):152-61.
15. Dreyfuss P, Dreyer SJ, Cole A, Mayo K.Sacroiliac joint pain.// JAmAcadOrthopSurg. 2004 Jul-Aug;12(4):255-65.
16. Чичасова Н.В. Алексеева Л.И. Бадокин В.В. Шостак Н.А. Опыт применения неомыляемых соединений. Русский медицинский журнал, 2014. 22. 7: 524-531.
17. Recommendations for the medical management of osteoarthritis of the hip and knee: 2000 update. American College of Rheumatology. Subcommittee on Osteoarthritis Guidelines. Arthritis Rheum. 2000. 43: 1905–1915.
18. Jarrell JF, Vilos GA, Allaire C, Burgess S, Fortin C, Gerwin R, Lapensée L, Lea RH, Leyland NA, Martyn P, Shenassa H, Taenzer P, Abu-Rafea B; Chronic Pelvic Pain Working Group; SOGC. Consensus guidelines for the management of chronic pelvic pain. Obstet Gynaecol Can. 2005. 27(8): 781-826.
Источник: Медицинский совет, № 10, 2015
