Бронхит (лат. воспаление) – это заболевание дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Частой причиной бронхита является инфекция, например вирусная или бактериальная, требующая противовирусного лечения. Хронический бронхит в результате длительного действия неинфекционных раздражающих факторов.
В некоторых случаях при бронхите развивается закупорка бронхов из-за отека слизистой оболочки, такой бронхит носит название обструктивного. Лечение бронхита зависит от провоцирующего фактора, типа течения и формы заболевания.
Типы заболевания
У детей существуют 3 типа бронхитов:
- острый простой;
- острый обструктивный;
- острый бронхиолит (возникает у младенцев и грудных детей, поражает мелкие бронхи).
У взрослых людей встречаются 2 типа заболевания:
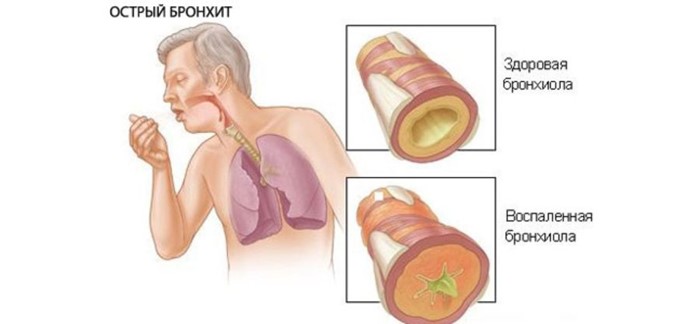
Симптомы острого простого бронхита у детей
Основным симптомом острого бронхита является кашель, в начале заболевания обычно сухой, навязчивый. Кашель может сопровождаться чувством давления или болями за грудиной. На второй неделе болезни кашель становится мягким, продуктивным. Кашель и другие симптомы могут сохраняться более 2 недель. Простой бронхит также характеризуется жестким дыханием и влажными хрипами, количество которых изменяется при кашле. При более глубоких бронхитах можно прослушать мелкопузырчатые хрипы. Длительность острого бронхита обычно не превышает двух недель, хотя в ряде случаев сухой кашель держится дольше, не сопровождаясь нарушением общего состояния.
Симптомы обструктивного бронхита
Часто у дошкольников встречается бронхит с бронхообструктивным синдромом, который обычно называют обструктивным бронхитом. Обструкцию вызывает сочетание нескольких факторов, среди которых: изначально узкий просвет бронхов, массивный отек слизистой, который еще больше сужает этот просвет, обильное выделение вязкой и плохо отходящей мокроты и (у детей постарше) бронхоспазм (дополнительное сужения просвета бронха). В результате, вместо того чтобы свободно продвигаться по «широкой магистрали», воздуху приходится «протискиваться» через узкие отверстия. Все это сопровождается свистящими хрипами, которые можно услышать, приложив ухо к грудной клетке малыша. Свистящие хрипы – самая отличительная черта именно обструктивного бронхита.
Симптомы острого бронхиолита
В большинстве случаев заболевание развивается у детей первых двух-трех лет жизни на фоне острой респираторной вирусной инфекции; максимальный пик заболеваемости приходится на возраст 5-7 месяцев. Ежегодно острый бронхиолит переносит 3-4% детей раннего возраста. Дебют острого бронхиолоита напоминает ОРВИ: ребенок становится беспокойным, отказывается от еды; температура тела повышается до субфебрильных значений, развивается ринит. Через 2-5 дней присоединяются признаки поражения нижних отделов респираторного тракта – навязчивый кашель, свистяще дыхание, одышка экспираторного характера. Одновременно нарастает гипертермия до 39°С и выше, возникают умеренно выраженные явления фарингита и конъюнктивита.
Симптомы острого бронхита
Инфекционный бронхит обычно возникает зимой. Он начинается с симптомов, напоминающих обычную простуду, прежде всего усталость и першение в горле, затем появляется кашель. Сначала кашель чаще сухой, но позже он становится влажным и откашливается белая, желтая или даже зеленоватая мокрота. В более серьезных случаях может наблюдаться повышение температуры.
Симптомы хронического бронхита
Термин «хронический бронхит», в отличие от острого бронхита, используется медиками для обозначения длительно протекающего заболевания, не проходящего иногда в течение нескольких месяцев. Кашель и выделение мокроты могут повторяться ежегодно и каждый следующий раз продолжаться более длительно. Хронический бронхит часто возникает при длительном вдыхании различных раздражающих веществ, таких как сигаретный дым.
Основное отличие процессов в легких при остром и хроническом бронхите состоит в том, что при хроническом бронхите слизистая оболочка бронхов вырабатывает больше мокроты, что и вызывает кашель, в то время как при инфекционном бронхите кашель возникает преимущественно из-за воспаления дыхательных путей. Одной из наиболее частых причин хронического бронхита является постоянное курение.
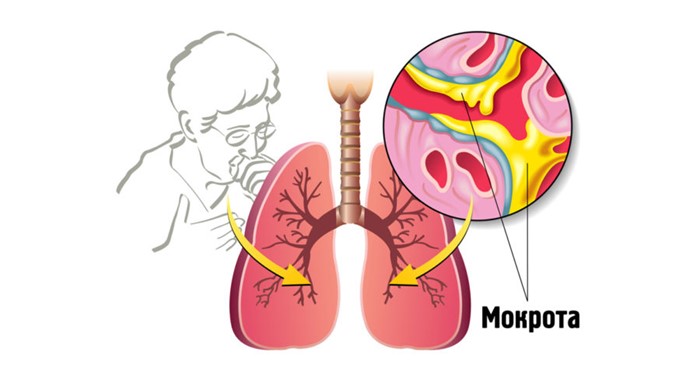
Значение цвета мокроты при бронхите
Цвет отделяемой при кашле мокроты имеет важное диагностическое значение для врача. Благодаря лишь этому признаку доктор может определить стадию болезни, степень ее тяжести, причину возникновения. В состав мокроты входит слюна, которая вырабатывается во рту, клетки, вырабатываемые иммунной системы, частички крови и плазмы, пыль, патогенные микроорганизмы.
- Зеленая мокрота. Зеленый цвет мокроты указывает на существующую инфекцию хронического характера. Зеленый цвет становится результатом процесса распада нейтрофилов, которые пытались справиться с патогенными агентами. Если заболевание носит инфекционный характер, то зеленый оттенок мокроты также способен указывать на присутствие большого количества гноя в мокроте. Если болезнь неинфекционная, то слизи в мокроте будет больше, чем зелени.
- Белая мокрота. Когда цвет мокроты белый, то состояние больного расценивается как нормальное течение болезни. Тем не менее, стоит уделять внимание количеству отделяемой мокроты, наличию в ней пены. Так, при пенистой обильной белой мокроте можно заподозрить отек легких, туберкулез или астму.
- Желтая мокрота. Свидетельствует о наличии в ней белых кровяных телец, а именно нейтрофилов. Они всегда обнаруживаются в большом количестве при аллергических, инфекционных и хронических воспалениях. По желтому цвету отделяемого бронхов врачи чаще всего определяют: астму, синусит, острую стадию пневмонии или бронхита.

При обнаружении отхождения желтой мокроты не следует медлить с походом к доктору, так как ее утренний анализ позволяет определить присутствие бактериальной инфекции.
- Черная (темно-серая) мокрота. Если у больного отделяется черная или темно-серая мокрота, то чаще всего это указывает на наличие в ней пыли от курения табака. Также почернение мокроты может наблюдаться при приеме некоторых лекарственных препаратов.
- Коричневая мокрота. Коричневый цвет мокроты – серьезный признак, при котором необходима врачебная помощь. Подобный окрас слизи указывает на распад большого числа эритроцитов крови и освобождение гемосидерина.
- Красная мокрота (с кровью). Присутствие крови в мокроте может указывать на серьезные инфекции, либо на открывшееся легочное кровотечение.
Лечение бронхита
Лечение острого бронхита сводится к назначению постельного режима, обильного питья и отвлекающих процедур. Медикаментозная терапия заключается в назначении препаратов, облегчающих кашель и способствующих быстрому выздоровлению (отхаркивающие препараты и муколитики). При сухом кашле без выделений принимают противокашлевые комбинированные лекарства. При высокой температуре назначаются жаропонижающие средства. При присоединении пневмонии проводится антибиотикотерапия.
В случае хронического бронхита врач может дать несколько рекомендаций. Врач вероятнее всего порекомендует отказаться от курения, поскольку это значительно замедлит прогрессирование заболевания и уменьшит одышку. Доктор может выписать бронходилататоры (бронхолитики), которые расширяют дыхательные пути и облегчают дыхание. Их часто назначают в виде ингаляций (с использованием ингаляторов). В момент обострения иногда назначают кортикостероиды и антибиотики. В тяжелых случаях или при частых обострениях применение кортикостероидов может быть постоянным.
Возможные осложнения
Бронхит может осложниться развитием следующих состояний:
- переходом острого бронхита в хроническую форму заболевания;
- развитием пневмонии;
- воспалением легким с возможным началом септического процесса;
- возникновением сердечно-легочной недостаточности;
- появлением бронхиальной астмы или обструктивного бронхита. Особенно часто такое осложнение наблюдается у людей, склонных к аллергическим реакциям.
Профилактика бронхита
Первичная профилактика болезни сводится к выполнению следующих правил:
- Отказ от вредных привычек и в первую очередь от табакокурения и приема алкоголя.
- Избегание видов деятельности, которые связаны с вдыханием вредных паров свинца, алюминия, хлоридов.
- Избавление от источников хронической инфекции.
- Избегание низких температур.
- Укрепление иммунитета: рациональное питание, закаливание, соблюдение режима труда и отдыха, дозирование физических нагрузок.
- Сезонная вакцинация от гриппа.
- Частое проветривание жилых помещений.
- Прогулки на свежем воздухе.
При возникновении первых симптомов болезни, необходимо обращаться к терапевту. Именно он выполняет все диагностические мероприятия и назначает лечение. Возможно, что терапевт направит больного к более узким специалистам таким как: пульмонолог, инфекционист, аллерголог.
