Что такое Панкреатит? Как он проявляется и можно ли от него избавиться?
Ни для кого не секрет, что у нас практически нет времени, чтобы уделить должное внимание своему здоровью. Очень часто мы не замечаем, как мы выглядим. А что уж говорить про поджелудочную железу? Об ее существовании мы вспоминаем только тогда, когда она дает о себе знать в виде панкреатита. Именно в такие минуты мы пытаемся себе помочь всевозможными способами. Панкреатит — воспаление поджелудочной железы, от латинского Pancreas и -itis. Эта группа заболеваний характеризуется нарушением оттока вырабатываемых поджелудочной железой пищеварительных ферментов, что приводит к повреждению (самоперевариванию) поджелудочной железы. Кроме того выделяющиеся ферменты и образующиеся в процессе разрушения ткани поджелудочной железы токсины попадают в кровоток и серьезно повреждают другие органы, такие как сердце, почки и печень. Различают острый, хронический и реактивный панкреатит.
Какова функция поджелудочной железы и где она находится?
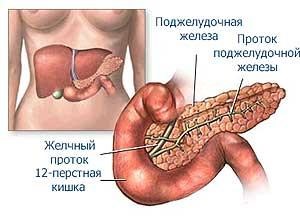 Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков. Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — трипсина и химотрипсина, панкреатической липазы и амилазы. Она вырабатывает вещества, участвующие в нейтрализации кислого желудочного содержимого. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку. Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков — островки Лангерганса. Они выделяют в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови. Острый панкреатит — это очень серьезное состояние организма, которое требует незамедлительной госпитализации, а иногда и оперативного лечения. Для острого панкреатита характерны следующие виды: отечная форма острого панкреатита, геморрагический панкреонекроз, жировой панкреонекроз.
Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков. Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — трипсина и химотрипсина, панкреатической липазы и амилазы. Она вырабатывает вещества, участвующие в нейтрализации кислого желудочного содержимого. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку. Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков — островки Лангерганса. Они выделяют в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови. Острый панкреатит — это очень серьезное состояние организма, которое требует незамедлительной госпитализации, а иногда и оперативного лечения. Для острого панкреатита характерны следующие виды: отечная форма острого панкреатита, геморрагический панкреонекроз, жировой панкреонекроз.
Из-за чего развивается Острый панкреатит?
Наиболее частыми причинами панкреатита являются желчекаменная болезнь и употребление алкоголя в сочетании с обильным приемом пищи. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Большие дозы витаминов А и Е могут так же стать причиной развития острого панкреатита.
Клинические проявления
Основными симптомами являются боль в эпигастральной области, как правило, носящая опоясывающий характер. Очень характерны проявления интоксикации - тошнота, многократная рвота, слабость, головокружение, снижение артериального давления. Часто бывают и проявления со стороны желудочно - кишечного тракта в виде кашицеобразного, пенистого, с частичками не переваренной пищи и неприятным запахом стула. В тяжелых случаях может развиться перитонит, шок, коллапс. При позднем обращении к врачу этот процесс может привести к смерти больного. Хронический панкреатит - хроническое воспаление поджелудочной железы. Отдельно выделяют псевдокистозную, фиброзную, псевдотуморозную формы и аутоиммунный панкреатит.
Почему развивается хронический панкреатит?
 Наиболее частыми причинами панкреатита являются перенесенная ранее деструктивная форма острого панкреатита, желчекаменная болезнь, пенетрирующая язва двенадцатиперстной кишки, употребление алкоголя в сочетании с обильным приемом пищи. Дополнительными факторами риска являются переедание, частое употребление жирной, копченой и острой пищи. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Также очень частой причиной панкреатита являются различные психогенные воздействия: стрессы, различные психотравмы, нервное перенапряжение, которые вызывают спастическое состояние сосудов, а также мышц на выходе желчных и панкреатических протоков. Существует еще один механизм развития панкреатита - аутоиммунный, это когда иммунная система начинает вырабатывать повышенный уровень антител к поджелудочной железе, тем самым повреждая ее ткань. В результате воздействия этих факторов, постепенно развивается неспособность поджелудочной железы вырабатывать необходимое количество пищеварительных ферментов, что обусловливает большинство симптомов заболевания.
Наиболее частыми причинами панкреатита являются перенесенная ранее деструктивная форма острого панкреатита, желчекаменная болезнь, пенетрирующая язва двенадцатиперстной кишки, употребление алкоголя в сочетании с обильным приемом пищи. Дополнительными факторами риска являются переедание, частое употребление жирной, копченой и острой пищи. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Также очень частой причиной панкреатита являются различные психогенные воздействия: стрессы, различные психотравмы, нервное перенапряжение, которые вызывают спастическое состояние сосудов, а также мышц на выходе желчных и панкреатических протоков. Существует еще один механизм развития панкреатита - аутоиммунный, это когда иммунная система начинает вырабатывать повышенный уровень антител к поджелудочной железе, тем самым повреждая ее ткань. В результате воздействия этих факторов, постепенно развивается неспособность поджелудочной железы вырабатывать необходимое количество пищеварительных ферментов, что обусловливает большинство симптомов заболевания.
Как проявляется хронический панкреатит?
Хронический панкреатит характеризуется длительным течением с частым развитием обострений и рецидивов острого панкреатита. Самым главным симптомом хронического панкреатита до сих пор принято считать тупые, ноющие боли, в правом подреберье и эпигастрии, которые могут продолжаться от нескольких часов до нескольких суток и появляются после обильной и жирной еды. Кроме того, он дает о себе знать в виде потери аппетита, поноса, отрыжки, рвоты, метеоризма, постоянного урчания в животе и жирного стула (плохо смывающегося с унитаза). В большинстве случаев больной очень резко теряет в весе. Хронический панкреатит часто приводит к развитию сахарного диабета. Еще одним достаточно частым симптомом данного вида панкреатита является симптом Тужилина, характеризующийся появление красных пятнышек на кожном покрове живота, спины и груди. Часто после перенесенного острого панкреатита образуются кисты поджелудочной железы. Увеличиваясь в размерах за счет накапливающейся жидкости, киста может сдавливать окружающие органы, вызывать боли, нарушать движение пищи в желудке и двенадцатиперстной кишке. Возможно нагноение кисты. Частые воспаления приводят к развитию рубцов и замещению соединительной тканью клеток головки поджелудочной железы. В результате появляется клиника сдавления протоков желчевыводящих путей и поджелудочной железы (Вирсунгова протока). Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной. Нарушение оттока желчи в таких случаях может вызывать механическую желтуху.
Диагностика
При постановке диагноза учитываются данные анамнеза, клиническая картина и данные дополнительных методов обследования. Наиболее часто применяются инструментальные исследования: УЗИ органов брюшной полости, компьютерная томография органов брюшной полости, радиоизотопное исследование. В общем клиническом анализе крови обнаруживаются признаки воспаления-повышается количество лейкоцитов, увеличивается СОЭ. В биохимическом анализе крови – выявляется повышенный уровень ферментов амилазы, липазы и трипсина. Анализ крови на сахар может показать повышение уровня глюкозы. В анализе мочи – обнаруживается повышенный уровень амилазы (чаще, при остром панкреатите). УЗИ органов брюшной полости – позволяет выявить изменения поджелудочной железы- увеличение, уплотнение, изменение ее структуры. Гастроскопия (ЭГДС) – нужна для оценки вовлечения желудка и 12-перстной кишки в воспалительный процесс. Рентгенография органов брюшной полости. Обзорная рентгенограмма области поджелудочной железы нередко позволяет выявить кальцификацию поджелудочной железы и внутрипротоковые камни. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Холецистохолангиография Компьютерная томография- выявляет изменения структуры поджелудочной железы Копрограмма (анализ кала)- выявление остатков непереваренной пищи в кале. Биохимический анализ кала – показывает каких именно ферментов не хватает для переваривания пищи. Функциональные тесты - (секретин-холецистокининовый тест, тест Лунда, ПАБК-тест и т.д.)
Особенности диагностики и лечения панкреатита в Клинико-диагностической лаборатории БИОМАРКЕР
Поставить диагноз хронический панкреатит и обнаружить причину, из-за которой развилось заболевание, достаточно сложно. В нашей клинике имеется реальная возможность быстро и эффективно обследовать весь организм не теряя времени на огромное количество исследований и анализов на поиски «иголки в стоге сена»- обнаружение причин заболевания.
Мы проводим уникальное обседование по технологии «Иммункулус». заключающееся в комплексной оценке состояния аутоиммунитета. Всего на основании одного анализа крови мы определяем содержание аутоантител к различным органам и системам нашего организма результат анализа отражает уровень общей иммунореактивности, выявляются дополнительные звенья патогенеза, «скрытые» патологии. После оценки результатов анализов, мы проводим только необходимое дообследование. После этого строго индивидуально подбираем лечение, которое состоит из следующих этапов:
1. Лечение панктеатита начинается с диеты. Мы рекомендуем следующие продукты питания и блюда: вегетарианские фруктовые, молочные супы, крупяные супы на овощном отваре, отварное мясо, птица нежирных сортов, отварная нежирная рыба, молоко, свежая простокваша, кефир, ацидофильное молоко, творог до 200 г в день, каши и мучные блюда (за исключением сдобы), хлеб белый, черный черствый, спелые фрукты, ягоды (кроме кислых сортов) в запеченном, вареном виде, овощи и зелень в вареном виде, варенье, мед, сахар (до 70 г в день), овощные, фруктовые соки в значительном количестве, чай некрепкий с молоком. Ограничивают жиры (сливки, масло сливочное до 10 г, растительное масло 20-30 г), яйцо (одно в день). Поваренной соли до 10 г. Добавляют витамины A, C, B1, B2, B12, фолиевую кислоту, PP, K. Прием пищи 5 раз в день в измельченном виде. Исключаются: алкогольные напитки, печень, мозги, шпиг, бобовые, грибы, шпинат, щавель, лук, сдоба, жирные сорта мяса, рыбы, жареные, острые, копченые продукты, экстрактивные вещества мяса, рыбы, пряности, уксус, консервы, мороженое, какао, газированные напитки, шоколад, кремы (при хронических поражениях желчного пузыря, протекающих с застоем желчи, количество жиров рекомендуется увеличить до 120-150 г, в том числе 60% растительных жиров).
2. Назначение спазмолитиков.
3. Противовоспалительная терапия.
4. Прием препаратов снижающих секрецию ферментов (в обострении) и угнетающих кислотопродуцирующую функцию желудка.
5. Заместительная терапия- для компенсации ферментной недостаточности.
6. Стимуляция деятельности поджелудочной железы (вне обострения при недостаточности ее функции).
7. Лечение всех выявленных острых и хронических инфекций.
8. Лечение сопутствующих патологий.
9. Коррекция гормональных нарушений.
10. Иммунотерапия.
Псевдотуморозный панкреатит остается серьезной проблемой. Зачастую невозможно отличить его от рака поджелудочной железы, поэтому лечение во многом зависит от конкретной клинической ситуации. В результате такого комплексного подхода к лечению панкреатита, мы имеем значительно больше шансов вылечить заболевание. Кроме того, можно отследить регрессию заболевания по результатам контрольных анализов. При прохождении периодического тестирования и назначении превентивного лечения можно не давать развиться обострениям или значительно сократить их количество.
