При лечении ишемии сердца, для профилактики инфаркта и борьбы с его последствиями кардиологи нередко рекомендуют метод аортокоронарного шунтирования (АКШ) – один из наиболее радикальных и эффективных способов восстановления кровотока при безуспешности консервативного лечения. Коронарное шунтирование сосудов сердца проводят при различных по масштабности поражениях артерий. В результате операции движение крови осуществляется в обход пострадавшего места.
Показания для хирургического вмешательства
Если медикаментозная терапия сердечных патологий не принесла ожидаемого результата, а проведение малоинвазивных оперативных вмешательств невозможно или неуспешно, показано коронарное шунтирование. Кардиолог ставит вопрос о подобной операции, если у пациента наблюдается серьезное сужение (стеноз) левой венечной артерии (свыше 50%) и всех коронарных сосудов (более 70%); если выраженная непроходимость проксимального отдела передней межжелудочковой ветви сочетается с двумя стенозами коронарных артерий.

Существует определенный подход к распределению показаний для оперативного вмешательства в соответствии с классами доказанности его эффективности. Эти показания определяют по клиническим данным и данным коронарной анатомии.
Первая группа показаний
 Аортокоронарное шунтирование необходимо пациентам с нестабильной и выраженной cтенокардией, невосприимчивой к медикаментозной терапии. Операция однозначно показана при значительной площади пораженного ишемией миокарда или при его развитии в течение четырех-шести часов от первых проявлений болей в грудине.
Аортокоронарное шунтирование необходимо пациентам с нестабильной и выраженной cтенокардией, невосприимчивой к медикаментозной терапии. Операция однозначно показана при значительной площади пораженного ишемией миокарда или при его развитии в течение четырех-шести часов от первых проявлений болей в грудине.
Радикальные меры требуются, если после проведенного стентирования или ангиопластики у больного наблюдаются острая ишемия или нестабильный кровоток. Ишемический отек легких, нередко сопровождающий стенокардию у пожилых женщин, и стресс-тест перед предстоящей сосудистой или брюшной операцией с резко положительным результатом тоже относят к первой группе показаний для проведения АКШ.
Вторая группа показаний
 Коронарное шунтирование показано при выраженной стенокардии или невосприимчивой к медикаментам ишемии, если есть надежда на улучшение отдаленного прогноза течения патологии. В этом случае операция АКШ направлена на предотвращение инфаркта и сохранение насосной функции левого желудочка при проявлениях:
Коронарное шунтирование показано при выраженной стенокардии или невосприимчивой к медикаментам ишемии, если есть надежда на улучшение отдаленного прогноза течения патологии. В этом случае операция АКШ направлена на предотвращение инфаркта и сохранение насосной функции левого желудочка при проявлениях:
- сужения левой артерии сердца свыше 50%;
- поражений трех сосудов с фракцией выброса (ФВ) менее 50%;
- поражений трех сосудов с ФВ более 50% при выраженной ишемии;
- поражений одного и двух сосудов с большим некрозом миокарда при невозможности проведения ангиопластики.
Третья группа показаний
К этой группе отнесены плановые операции на сердце, при которых коронарное шунтирование необходимо как сопутствующее хирургическое вмешательство: операции на сердечных клапанах, миосептэктомии (удаление части гипертрофии стенки миокарда), операции по поводу механических осложнений инфаркта (выпячивание левого желудочка, дефект перегородки между желудочками после инфаркта). Шунтирование коронарных артерий показано при их аномалиях, если существует риск внезапной смерти (сосуд размещен между аортой и легочной артерией).
Этапы оперативного вмешательства
 Перед коронарным шунтированием больной проходит полное кардиологическое обследование. В день, предшествующий вмешательству, на ужин разрешается выпить немного жидкости. После полуночи есть и пить нельзя. При проявлениях жара, простуды, боли в горле больной должен сообщить об этом врачу.
Перед коронарным шунтированием больной проходит полное кардиологическое обследование. В день, предшествующий вмешательству, на ужин разрешается выпить немного жидкости. После полуночи есть и пить нельзя. При проявлениях жара, простуды, боли в горле больной должен сообщить об этом врачу.
Перед оперативным вмешательством больному назначают гепарин, предотвращающий тромбообразование, и успокоительные препараты. Оперативное вмешательство проводится по нескольким методикам, классический вариант – наложение шунта между передней межжелудочковой ветвью и аортой.
Ход операции
До проведения коронарного шунтирования врач решает, какой трансплантат будет использовать в качестве шунта – фрагмент поверхностной вены, лучевой артерии или внутренней грудной артерии. Выбор зависит от локализации очагов поражения, их количества и параметров коронарных артерий больного.
Хирург рассекает середину грудины, обеспечивая доступ в грудную полость, и выделяет внутреннюю грудную артерию – ее фрагмент может быть использован в качестве шунта. Если выбор трансплантата пал на другой вариант, параллельно другая  бригада хирургов производит забор фрагмента соответствующего сосуда. Для извлечения подкожной вены делают серию надрезов в области бедра больного. Если нужен фрагмент лучевой артерии, надрезают предплечье.
бригада хирургов производит забор фрагмента соответствующего сосуда. Для извлечения подкожной вены делают серию надрезов в области бедра больного. Если нужен фрагмент лучевой артерии, надрезают предплечье.
Производится гипотермическая остановка сердца, подключается аппарат искусственного кровообращения (АИК). Один конец сосуда-шунта сшивается с передней межжелудочковой артерией ниже места поражения. Сердечную мышцу «заводят» и при рабочем органе сшивают второй конец шунта с восходящей аортой. Беспрепятственный кровоток к миокарду обеспечен.
После вшивания шунта выключают аппарат искусственного кровоснабжения. Выполненные надрезы ушивают слоями, обеспечивают дренаж полости перикарда, наносят швы в области грудины и мягких тканей грудной клетки. Средняя продолжительность коронарного шунтирования – около четырех часов.
Операция на рабочем сердце
Такая операция более сложна технически, но уже освоена многими кардиохирургами. Этот вариант шунтирования менее травматичен (исключено воздействие аппарата искусственного кровоснабжения на кровеносную систему). Но из-за технических сложностей он несет существенные риски. Специальное оборудование, понижающее уровень колебаний в операционном поле, устранить их полностью не способно.
Коронарное шунтирование без применения АИК проводят пациентам, имеющим прямые противопоказания к подключению аппарата. Выполнение подобного вмешательства требует дополнительной эпидуральной анестезии (посредством введения катетера в соответствующую область позвоночника).
Важно! Во многих отделениях кардиохирургии забор сосудов-шунтов производят, применяя эндоскопические техники. Сосуды забирают через небольшие разрезы, что снижает общую травматичность хирургического вмешательства.
Вероятные осложнения после операции
 При проведении любой операции возможно проявление осложнений, не является исключением и аортокоронарное шунтирование. Механизм выполнения операции отработан до мелочей, но осложнения после нее не так уж редки. Наибольшее количество неблагоприятных последствий после аортокоронарного шунтирования наблюдается у пожилых больных – из-за влияния сопутствующих патологий.
При проведении любой операции возможно проявление осложнений, не является исключением и аортокоронарное шунтирование. Механизм выполнения операции отработан до мелочей, но осложнения после нее не так уж редки. Наибольшее количество неблагоприятных последствий после аортокоронарного шунтирования наблюдается у пожилых больных – из-за влияния сопутствующих патологий.
Осложнения разделяют на ранние (возникшие непосредственно во время операции или вскоре после нее) и поздние (проявившиеся в восстановительный период). Постоперационные делятся на две группы: со стороны сердечно-сосудистой системы и со стороны раны, оставшейся после вмешательства.
Существуют последствия неврологического характера – энцефалопатии, офтальмологические расстройства, повреждения периферической нервной системы. Многие осложнения опасны для здоровья, иногда приводят к летальному исходу.
Кровотечение
Может возникнуть через несколько часов или дней после шунтирования. Зачастую кровотечения вызывают особенности организма больного – низкая свертываемость крови, высокое давление, воздействие искусственного кровоснабжения. Иногда кровотечение открывается спонтанно, несмотря на соблюдение всех условий для проведения оперативного вмешательства и последующей терапии.
Тромбоз сосудов
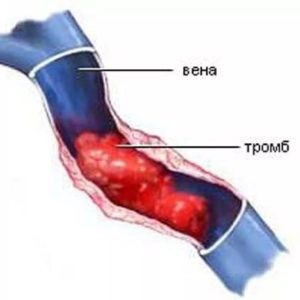 После удаления части сосуда, требующейся для трансплантации, кровообращение в бедре или предплечье может восстанавливаться не так скоро, как хотелось бы. Травмируют сосуды и сами хирургические манипуляции, провоцируя у пациента развитие тромбоза, обычно в глубоких венах.
После удаления части сосуда, требующейся для трансплантации, кровообращение в бедре или предплечье может восстанавливаться не так скоро, как хотелось бы. Травмируют сосуды и сами хирургические манипуляции, провоцируя у пациента развитие тромбоза, обычно в глубоких венах.
Жалобы на отечность и боль в таких случаях появляются у больного через несколько дней после коронарного шунтирования. Но чаще всего врачи в состоянии предотвратить прогрессирование тромбоза сосудов путем профилактического применения лекарственных средств, способных улучшать текучесть крови.
Нарушения сердечного ритма
Аритмии могут проявляться сразу после оперативного вмешательства или уже в завершающий период реабилитации. Интенсивность и вид нарушений сердечного ритма определяют тактику реагирования: может потребоваться прием антиаритмических средств или даже дефибрилляция.
Инфаркт миокарда
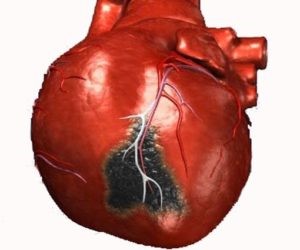 Развивается в первые дни после оперативного вмешательства. Атеросклерозом обычно поражен не один сосуд. Аортокоронарное шунтирование вызывает воспалительную реакцию, провоцируя повышенную свертываемость крови. Атеросклеротические бляшки повреждаются, развивается тромбоз в самых «неожиданных» локациях.
Развивается в первые дни после оперативного вмешательства. Атеросклерозом обычно поражен не один сосуд. Аортокоронарное шунтирование вызывает воспалительную реакцию, провоцируя повышенную свертываемость крови. Атеросклеротические бляшки повреждаются, развивается тромбоз в самых «неожиданных» локациях.
Патология порой возникает даже в местах недавно установленных шунтов. Из-за внезапного нарушения тока крови у пациента может развиться инфаркт миокарда. Иногда некроз возникает и во время операции – из-за недостаточного кровоснабжения миокарда. Последствия патологии для оперированной сердечной мышцы значительно тяжелее.
Инсульт
Может возникнуть в первую неделю после операции. Его развитие по большей мере связано с условиями проведения хирургического вмешательства. Но повлиять на развитие осложнения может и исходное состояние пациента. У больных с атеросклерозом коронарных сосудов обычно наблюдается и атеросклероз сосудов мозга. При подобных обстоятельствах оперативное вмешательство способно оказать негативное влияние на церебральные артерии, вызвать их тромбоз и инсульт.
Сужение шунтов
Это осложнение – самое частое из возможных, его относят к поздним. У пациента постепенно развиваются атеросклероз и тромбоз шунтов. После операции у каждого пятого больного отмечают значительный стеноз или закрытие шунтов, у большинства пациентов подобные процессы проявляются в ближайшие 7-10 лет.
Осложнения со стороны послеоперационного шва
Воспаление пространства в средних отделах грудной клетки (медиастинит) и несостоятельность швов обычно наблюдаются у больных с сахарным диабетом. Возможны и другие осложнения – нагноение шва, образование келоидного рубца, неполное сращение грудины.
Вероятность проявления осложнений после аортокоронарного шунтирования увеличивают определенные факторы. Принимая решение о проведении АКШ, врач обязательно учитывает наличие:
- недавней нестабильной стенокардии или инфаркта;
- поражения левой артерии сердца, дисфункции левого желудочка;
- хронической недостаточности сердца;
- атеросклероза сонных артерий и сосудов периферии (почек, нижних конечностей);
- хронических патологий легких;
- сахарного диабета;
- хронической недостаточности почек.
У женщин риски развития осложнений выше, поскольку атеросклероз и ишемия сердца развиваются позже. На коронарное шунтирование поступают пожилые пациентки с большим количеством сопутствующих патологий. Осложнений немало, но спасенные при помощи аортокоронарного шунтирования жизни оправдывают возможные риски.
Важно! После шунтирования пациенты обычно получают инвалидность, группа которой зависит от особенностей патологии и их состояния. В ряде случаев инвалидность не предусмотрена, но пациента переквалифицируют, чтобы работа не наносила вреда его самочувствию.
Реабилитация после операции
Действие отдельных анестетиков не прекращается сразу после выхода пациента из состояния наркоза, поэтому он подключается к аппарату искусственного дыхания. Во избежание движений, способных повредить операционные швы, выдернуть дренажи, катетеры или капельницу, больного фиксируют специальными приспособлениями. Он подключается к электродам, позволяющим контролировать ритм и частоту сердечных сокращений.
После операции у пациента берут на анализ кровь, проводят электрокардиографические и рентгеновские обследования. Дыхательную трубку удаляют в первый же день, дренаж и зонд временно остаются. Больной принимает успокоительные и обезболивающие средства, антибиотики. Несколько суток может наблюдаться повышенная температура тела и потоотделение – это норма, так организм реагирует на хирургическое вмешательство. Поначалу пациенту разрешается сидеть и передвигаться в палате, потом – выходить за ее пределы. Прогуливаться по больничным коридорам ему можно ближе к моменту выписки.
Если в качестве трансплантата во время операции использовалась подкожная вена бедра, больному рекомендуется четыре-шесть недель носить эластичные чулки. В сидячем положении ногу нужно приподнимать, поддерживая циркуляцию крови.
Дальнейшие рекомендации
Четыре недели после операции коронарного шунтирования больному не следует садиться за руль – во избежание возможного повреждения грудной клетки. Половая активность возможна в щадящем режиме – при минимальной нагрузке на плечи и грудину. К работе разрешается приступать через полтора месяца после операции.
Реабилитация после коронарного шунтирования включает в себя постепенный рост нагрузки при занятиях физкультурой – им следует отводить по часу три раза в неделю. Кроме того, чтобы снизить вероятность развития ишемии, пациенту придется пересмотреть свой образ жизни. Необходимо отказаться от курения, постараться нормализовать массу тела, организовать сбалансированное питание, постоянно контролировать давление и концентрацию холестерина в крови.
При соблюдении всех рекомендаций врача «исправленный» кровоток в коронарных артериях ослабит симптомы стенокардии или полностью избавит от нее. Снизится количество принимаемых лекарств. Коронарное шунтирование поможет пациенту вернуться к полноценной жизни, заставив забыть о мучивших его болях.
