Kjetil Søreide, Kenneth Thorsen, Ewen M Harrison, Juliane Bingener, Morten H Møller, Michael Ohene-Yeboah, Jon Arne Søreide
Перфоративная язва является общей для всего мира проблемой, неотложным состоянием с показателями смертности до 30%. Дефицит высококачественных исследований о данном состоянии ограничивает базу сведений для принятия клинических решений, однако доступны несколько опубликованных рандомизированных исследований. Хотя Helicobacter pylori и применение нестероидных противовоспалительных препаратов (НПВС) являются распространенными причинами, демографические различия по возрасту, полу, расположению перфорации, а также существующие первопричины и смертность в разных странах различаются. Правила клинического прогнозирования используются, но точность прогноза изменяется с исследуемой популяцией. Раннее оперативное вмешательство, представляющее собой лапароскопическое или открытое устранение язвенного дефекта, а также надлежащее ведение пациентов при возникновении сепсиса являются существенными для получения хорошего результата. Некоторые пациенты могут лечиться консервативно или с помощью новых эндоскопических методов, но необходима проверка таких методов в клинических испытаниях. Качество медицинской помощи, стратификация ухода за пациентом при сепсисе и послеоперационный мониторинг требуют дальнейшей оценки. Крайне необходимы адекватные исследования с низким риском допущения ошибок для предоставления более точных данных. Мы резюмируем доказательства для подходов ведения пациентов с перфоративной язвой и определим направления будущих клинических исследований.
Ключевые моменты
- Перфорация язвы связана с кратковременной смертностью до 30% и считается одной из самых опасных неотложных хирургических состояний во всем мире
- Заболеваемость остается неизменной в развитых странах в последние десятилетия, но с существенными географическими различиями в других регионах, таких как Африка и Азия
- Helicobacter pylori, нестероидные противовоспалительные препараты и курение — подтвержденные факторы риска возникновения язв, но патогенез, приводящий к перфорации, не очень хорошо известен
- Правила клинического прогнозирования могут выявить пациентов с высоким риском смерти, но с переменной точностью
- У пожилых пациентов с сепсисом при отсрочке хирургического вмешательства имеются самые высокие показатели смертности
- Хирургическое лечение не следует откладывать у больных с распространенным перитонитом, т.к. каждый час задержки увеличивает риск смерти
- Лапароскопическая хирургическая операция имеет аналогичные заболеваемости и смертности по сравнению с открытой
- Пациенты с клиническими признаками спонтанного разрешения язв могут быть в отдельных случаях излечены консервативно
- Новые методы, включая эндоскопические, могут в будущем уменьшить повреждения при хирургическом вмешательстве и улучшить результаты
- Дальнейшее совершенствование должно быть достигнуто за счет расширения отбора пациентов для хирургического вмешательства, а также альтернативных стратегий и улучшения предоперационного ведения септических больных
Перфоративная язва является неотложным состоянием, требующим хирургического вмешательства, и ассоциирована с краткосрочной смертностью до 30% больных и заболеваемостью до 50%. Мировые вариации в демографическом, социально-экономическом статусе, распространенности Helicobacter pylori и отпускаемых по рецепту лекарств усложняют определение факторов риска перфоративной язвы. Осложнение язвенной болезни перфорацией проявляется в виде синдрома острого живота с локализованным или распространенным перитонитом, а также высоким риском развития сепсиса и смерти. Ранняя диагностика имеет важное значение, однако клинические признаки могут быть не опознаны у пожилых людей или пациентов с ослабленным иммунитетом, задерживая тем самым постановку диагноза. Методы визуализации играют в диагностике важную роль, так же как и раннее ведение таких больных в условиях реанимации, включающее в том числе назначение антибиотиков.
Соответствующая оценка риска и выбор терапевтических альтернатив становятся важны для устранения риска заболеваемости и смертности. В этом обзоре мы представляем обновленную информацию о нынешнем понимании и ведении пациентов при перфоративной язве.
Эпидемиология язвенной болезни и ее осложнений
Осложнениями язвенной болезни являются перфорация, кровотечение и обструкция. Хотя перфорации по частоте являются вторым осложнением после кровотечений (соотношение около 1:6), они представляют собой наиболее частое показание к экстренной операции по поводу язвенной болезни. Общий прогресс в ведении пациентов при лечении сделал обструкцию вследствие рубцевания рецидивирующей язвы редко встречающимся казусом, а использование эндоскопических методов и трансартериальной эмболизации снизило потребность в неотложных операциях при кровотечениях из язв. В 2006 году только в США из-за осложнений язвенной болезни было госпитализировано более 150 000 пациентов. Хотя общая доля осложнений, вызванных перфорацией (N = 14 500 [9%]), была в семь раз меньше, чем обусловленных кровотечением, перфорация стала причиной 37% всех смертей, связанных с язвой. По данным из США, более чем одна из каждых десяти госпитализаций в связи с язвенной болезнью (ЯБ), осложнившейся перфорацией, заканчивается смертью пациента.
Действительно, при перфорации язвы уровень смертности примерно в 5 раз выше, чем при кровотечении из нее, она также оказалась самым значимым фактором смертности в стационарах США по данным с 1993 по 2006 гг. с отношением шансов (ОШ) 12.1 (95% в доверительном интервале (ДИ) 9.8-14.9).
Многие исследования показывают устойчивую частоту осложнения ЯБ перфорацией в течение 1980-х — 90-х годов, но исследования, проведенные в Швеции, Испании и США в 1990-х и начале 2000-х, отмечают падение частоты возникновения как кровотечения, так и перфорации. Показатели смертности при перфорации язвы в Европе были достаточно стабильны в течение последних трех-четырех десятилетий, несмотря на прогресс интраоперационного ухода, методов визуализации и хирургического лечения.
Эпидемиология язвенной болезни в целом изменилась за последние 50 лет, первоначально преобразовываясь в связи с изменениями в социально-экономическом развитии стран с высоким уровнем дохода, позже — с идентификацией и лечением H. Pylori как возбудителя и, наконец, с введением в использование ингибиторов протонной помпы, начиная с 1989 г. и до сих пор. В странах с низким и средним уровнем дохода в течение этого периода, средний возраст на момент постановки диагноза увеличился более чем на два десятилетия (с 30-40 лет до 60 лет и старше), распределение среди полов выравнивается (соотношение мужчин и женщин изменилось с 4-5:1 до почти 1:1), а ранее преобладавшая локализация язвы в двенадцатиперстной кишке теперь смещается к чаще встречаемой язве желудка. Географические различия существуют также в причинах и вариациях факторов риска возникновения перфоративной язвы.
Региональные различия существуют даже в Европе, например, между Турцией и Белоруссией, которые отличаются по социально-экономическому развитию, распространенности H. Pylori и привычке населения к курению, которая увеличивает частоту возникновения перфорации пептической язвы. Примечательно, что проявление язвенной болезни в странах с низким и средним уровнем дохода, где заболеваемость ею в несколько раз превышает таковую в странах с высоким уровнем дохода (рисунок 1) имеет распределение, похожее на шаблоны, описанные для развитых стран в середине 20-го века. Например, африканские когорты из Нигерии, Кении, Эфиопии, Танзании и Ганы сообщают о частоте возникновения язвенной болезни у пациентов-мужчин от 6 до 13 раз более высокой, чем у женщин, среднем возрасте заболевших около 40 лет, а также преобладающей локализации язвы в двенадцатиперстной кишке у примерно 90% больных. Аналогичные тенденции отмечаются в странах Ближнего Востока, арабских странах и некоторых районах южной Азии.
Патогенез, причины и факторы риска перфорации язвы
Хотя общий дисбаланс между защитными и ульцерогенными факторами при формировании язвенной болезни очевиден, причины осложнения перфорацией у некоторых пациентов не остаются неясными. Ульцерогенезу способствуют инфицирование (H. pylori), нарушение барьерных свойств слизистой (например, прием лекарственных средств), а также увеличение продукции соляной кислоты (панель, рисунок 2). Тем не менее, точные оценки риска и отдельное влияние каждого фактора все еще плохо изучены. Лишь около трети пациентов с перфоративной язвой имели или имеют в анамнезе пептическую язву на момент постановки диагноза перфорации. Кроме того, у некоторых пациентов развиваются очень малые ( <5 мм) перфорации без больших дефектов слизистой оболочки, что позволяет предположить, что размер язвы не связан с риском перфорации, в то время как у других могут развиваться большие дефекты слизистой оболочки с перфорацией размером в несколько сантиметров. С другой стороны, широко рассматривается предположительный патогенез и роль факторов вирулентности H. pylori. Слизистая желудка около 50% населения земного шара колонизирована H. pylori, однако заболевание он вызывает лишь у 10-20%. H. pylori имеет переменную распространенность (0-90%) в случае с перфорированными язвами, они могут развиваться при отсутствии хеликобактерной инфекции и использования нестероидных противовоспалительных средств. Следует отметить ко-факторы, такие как курение и алкоголь, регистрируемые в различных исследованиях из разных регионов (диаграмма 2).
Частота развития перфорации частично повторяет географические закономерности распределения H. pylori, причем перфорация двенадцатиперстной кишки (ДПК) более распространена в тех регионах, где H. pylori является ее основной причиной. Одно из исследований обнаружило повышенную выявляемость H. pylori в регионах с часто встречаемой перфорацией, что указывает на потенциальную дозозависимость, приводящую к данному осложнению. Вирулентность H. рylori также может внести свой вклад, т.к. разные штаммы, по-видимому, имеют различные патогенные эффекты. Кроме того, перфорация язвы также может возникнуть у детей, а у них она обычно ассоциируется с H. pylori (в 90% случаев).
Параллельно с падением распространенности H. pylori во многих странах с высоким уровнем доходов (по оценкам, на 20-30%), сообщается о переходе локализации от язвы двенадцатиперстной кишки к язве желудка у пациентов пожилого возраста, что объясняется увеличением использования нестероидных противовоспалительных препаратов в этой группе населения. Суточный пик язвенных перфораций, как сообщалось, приходится на первую половину дня, что, возможно, связано с циркадными изменениями в секреции соляной кислоты. Риск перфорации увеличивается во время поста, например, в течение Рамадана, что также может быть объяснено изменением кислотного высвобождения и воздействия. Также сообщается о язвенных перфорациях, происходящих после бариатрических хирургических вмешательств, после использования крэка или амфетамина, а также после курсов химиотерапии с использованием ингибиторов ангиогенеза, таких как бевацизумаб. Больные с гиперсекрецией соляной кислоты, в том числе с гастриномой (синдром Золлингера-Эллисона) находятся под угрозой перфорации, и потому гастриному следует исключить у больных с множественными или рецидивирующими язвами.
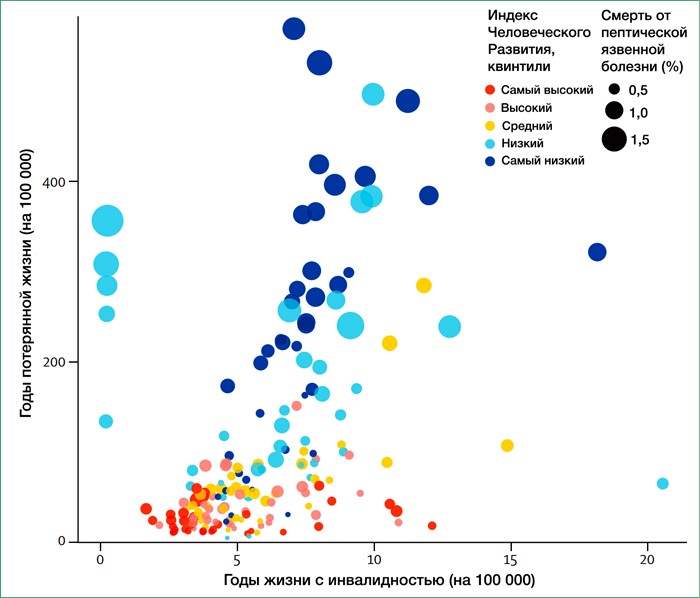
Источник: журнал Lancet
Рис.1. Популяционное бремя пептической язвенной болезни, согласно Индексу Человеческого Развития (ИЧР) различных стран
Потерянные годы жизни и годы жизни с инвалидизацией согласно квинтилям ИЧР. Предположения о корреляции ЯБ с возрастом были пересмотрены благодаря данным глобального исследования ИЧР. В 2010 году были проанализированы пропорции смертности (размер круга), а также количество потерянных лет жизни и лет жизни с инвалидизацией у обоих полов. Данные предоставлены Программой квинтильного определения ИЧР для Развития Объединенных Наций.
Клиническая оценка и диагностика
Перфорация язвы у пациентов часто дебютирует тяжелыми, внезапными болями в эпигастральной области, которые могут стать разлитыми. Перитонит в результате кислотного воздействия может проявиться в виде жесткого, доскообразного живота вследствие мышечного напряжения. Клиническая картина бывает стертой у пациентов с ожирением, лиц с ослабленным иммунитетом, больных на стероидах, лиц со сниженным уровнем сознания, пожилых людей и детей. В таких ситуациях анамнез заболевания и результаты осмотра могут оказаться неспецифическими, провоцируя применение дополнительных методов визуализации и лабораторных исследований для постановки дифференциального диагноза. Только две трети пациентов поступают с явными признаками перитонита, что может частично объяснить задержку диагностики у некоторых больных. Во время клинического осмотра следует учитывать некоторые дифференциальные диагнозы, но самое главное — исключить разрыв аневризмы брюшного отдела аорты или острый панкреатит, первый — из-за высокого уровня смертности при несвоевременном распознавании и затягивании лечения, а последний — потому что ведение его в основном консервативное.
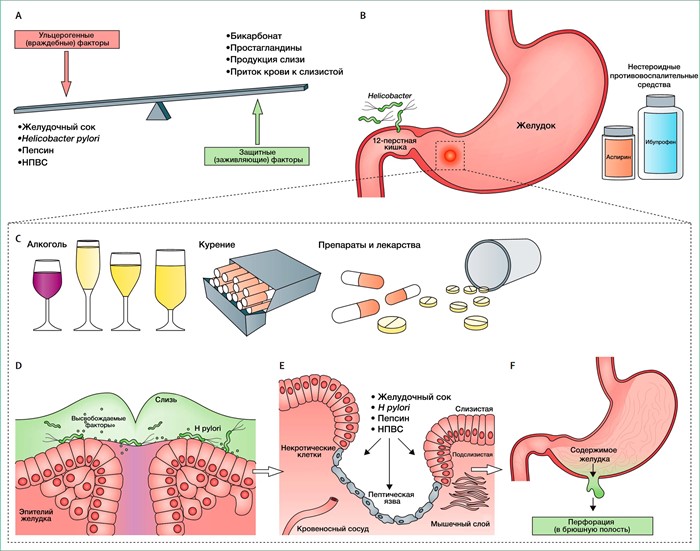
Источник: журнал Lancet
Рис.2. Механизмы и факторы в патогенезе перфоративной язвенной болезни
(A) Дисбаланс между агрессивными и защитными факторами запускает ульцерогенный процесс, и (Б), хотя известно о многих его участниках, именно хеликобактерная инфекция (в основном, при язве двенадцатиперстной кишки) и использование нестероидных противовоспалительных препаратов (в основном, при язве желудка), как представляется, имеют важное значение в нарушении защитного слоя слизистых оболочек, подвергая эпителий желудка воздействию кислоты. (С) Некоторые дополнительные факторы (например, курение, употребление алкоголя, а также ЛС и наркотиков) может усилить процесс ульцерогенеза (D), что приводит к эрозии (Е). В конце концов, серозный слой нарушается (F), при перфорации переваренное содержимое, в том числе кислая жидкость, попадает в брюшную полость, вызывая сильную боль, а также местный перитонит, который может стать генерализованным и в конечном итоге привести к синдрому системного воспалительного ответа и сепсису с риском полиорганной недостаточности и смерти.
Диагностическую визуализацию у больных в критическом состоянии, возможно, придется отложить до его улучшения. Поступившие с перитонитом с признаками сепсиса или без таковых, как правило, должны быть направлены прямо в операционную. Следует отметить, что риск смертельного исхода возрастает с каждым часом задержки операции.
Лабораторные маркеры и радиологическая визуализация
Лабораторные маркеры не являются диагностическими критериями перфоративных язв. Тем не менее, они помогают врачам оценить воспалительную реакцию и функцию органа, а также исключить соответствующие дифференциальные диагнозы, такие как острый панкреатит. Посев крови следует осуществить прежде, чем начато применение антибиотиков широкого спектра, при этом лечение антибиотиками не должно откладываться надолго. Измерение газов артериальной крови может служить дополнением к клинической оценке жизненно важных функций (например, измерению рН, лактата, буферных оснований и сатурации), а также возможно измерение степени метаболического компромисса у пациентов с сепсисом.
Гастродуоденальная перфорация является наиболее распространенной причиной пневмоперитонеума наряду с перфорированным дивертикулитом (в странах с высоким уровнем дохода) и перфорациями брюшнотифозной или сальмонеллезной этиологии (в странах с низким и средним уровнем дохода). Таким образом, выявление так называемого свободного газа при радиологическом исследовании весьма показательно для перфорации полого органа. Рентгенограмма груди или живота стоя в прямой проекции — легкий, дешевый, быстро выполняемый, а главное — информативный диагностический метод. Тем не менее, его чувствительность составляет всего 75%, и он не может показать точную причину пневмоперитонеума.
Существуют отчеты о диагностическом использовании ультразвукового исследования, но подход не получил широкого применения и находится в сильной зависимости от врача, выполняющего диагностику. КТ брюшной полости стала визуализационным методом выбора из-за своей высокой чувствительности (по сообщениям, 98%) и дополнительной значимости в оценке других дифференциальных диагнозов.
Панель: факторы риска, предрасполагающие к перфорации язвы
Нестероидные противовоспалительные препараты (включая аспирин)
Ингибиторы синтеза простагландинов приводят к увеличению продукции желудочного сока и пониженной секреции слизи.
Курение подавляет секрецию бикарбонатов. Никотин стимулирует секрецию кислоты. Достоверно связано с перфорацией язвы у людей в возрасте до 75 лет
Наиболее распространен в когортах молодых людей (как правило, <40 лет) с перфорацией ЯДПК в странах с низким и средним уровнями дохода. Различная вирулентность штаммов может иметь значение в генезисе.
Маргинальная язва после бариатрической хирургии
Вероятно, связана с ишемией анастомоза.
Сообщается о перфорации язв во время Рамадана. Голодание приводит к увеличению производства кислоты при пустом желудке.
Употребление крэка, кокаина и метамфетамина
Может привести к интенсивной вазоконстрикции с последующей ишемией. Может также вызвать образование тромбов и некроз слизистой оболочки.
Синдром Золлингера-Эллисона (гастринома)
Редко; риск образования рецидивирующих и множественных язв. Увеличение секреции гастрина вызывает повышенную секрецию и стойкость соляной кислоты в желудке и двенадцатиперстной кишке, с изъязвлением и потенциальной перфорацией желудочно-кишечной стенки.
Возникают у больных в критическом состоянии (ожоги, травмы и т.д.) в отделении интенсивной терапии; наиболее часто осложняются кровотечением, но иногда перфорируют. Сложность в диагностировании у пациентов, находящихся под действием седативных препаратов или на ИВЛ.
Влияет на воспалительный каскад, в том числе и на синтез простагландинов. Могут притуплять признаки перитонита, формируя стертость картины и затрудняя постановку диагноза.
Повышенное потребление увеличивает кислотность среды желудка.
Прогностические факторы и прогнозирование исхода
Ни по одному из факторов невозможно легко идентифицировать пациентов с высоким риском неблагоприятного исхода, однако пожилой возраст, наличие сопутствующих заболеваний, а также задержка перед операцией на диагностическом этапе были последовательно связаны с повышенным риском смерти. Очевидно, что выявление корригируемых факторов риска для потенциального улучшения результата представляет большой интерес. В систематическом обзоре, охватывающем более 50 исследований с 37 предоперационными прогностическими факторами и включающем в общей сложности 29 782 пациентов, несколько факторов риска были неизменно связаны со смертностью (рисунок 3). Только две трети исследований представили оценки, скорректированные на основе данных о факторах, ухудшающих течение болезни. Кроме того, определения и критерии деления (например, критерий возраста для определения группы «пожилых» больных, уровень креатинина как критерий диагноза острой почечной недостаточности, и кровяного давления как критерия шока) не были соотносимы для всех исследованиях. Таким образом, врачи попытались объединить факторы риска, чтобы предсказать исход заболевания.
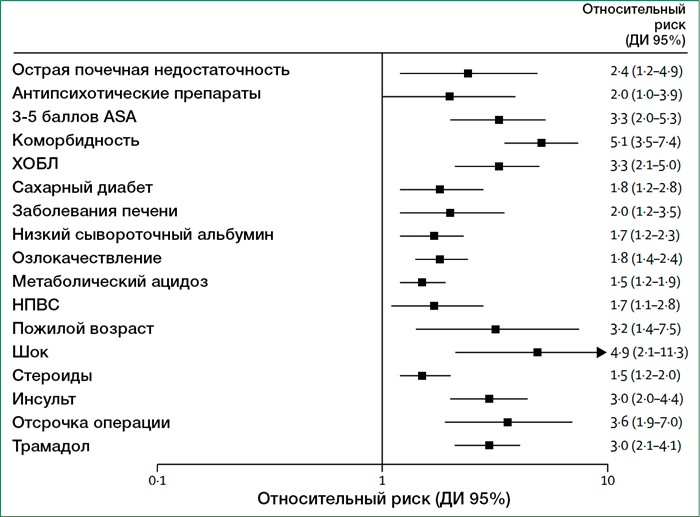
Источник: журнал Lancet
Рис.3.Предоперационные прогностические факторы, неблагоприятные по риску смертности при перфоративной язвенной болезни
Неблагоприятные по смертности предоперационные прогностические факторы. Данные взяты у Моллера и др. ASA — шкала оценки риска Американского общества анестезиологов.
Правила клинического прогнозирования
Правила составления идеального клинического прогноза должны быть просты в использовании, надежны, иметь высокую обобщаемость и быть подтверждены надлежащим образом как внутри конкретного исследования, так и за его пределами. Тем не менее, правила прогнозирования исхода при перфорации язвы, оцениваемые до сих пор, еще не были классифицированы как идеальные.
Трудности в определении унифицированного набора факторов, вероятно, связаны с их количеством и с общей сложностью заболевания. Некоторые рассмотренные факторы являются фиксированными (например, возраст и пол пациента), тогда как другие корригируются (например, время на лечение и реанимационные мероприятия). Кроме того, с учетом географических различий по возрасту, полу, а также моделей дебютирования болезни, универсальная, воспроизводимая и действенная система подсчета рисков может быть трудно развиваема. Наиболее широко используемой болезнеспецифичной шкалой для прогнозирования у пациентов с перфоративной язвой является шкала Бои, которая основана на наличии серьезных медицинских заболеваний, предоперационного шока и перфорации язвы более, чем за 24 ч до операции. Тем не менее, ее положительная прогностическая ценность 94%, сообщавшаяся в ранних исследованиях, не была воспроизведена в последующих исследованиях. Были предложены и другие правила прогнозирования конкретно для перфорации язвы. Тем не менее, ни одна из этих систем оценки не была подтверждена во внешних когортах, что затрудняет их обобщаемость. Кроме того, у пациентов с перфорированной язвой применялись несколько различных общехирургических систем оценки и шкал ОРИТ. Опять же, результаты равномерно не подтвердились с течением времени и в разных когортах, что предполагает низкую внешнюю валидность этих систем в данном случае. Очевидно, что необходимы соответствующие устройства и исследования для анализа и сравнения данных по регионам для выявления пациентов с высокой степенью риска, а также способствования достижению прогресса в области научных исследований и экспериментальных разработок.
Стратегии ведения пациентов
Лечение больных с перфоративной пептической язвой должно включать раннюю диагностику и быстрое начало реанимационных мероприятий. Сообщается об ассоциированной с данным заболеванием высокой краткосрочной смертности (10-30%), а заболеваемость и осложнения происходят среди 50-60% пациентов. Это значит, что для улучшения результатов необходим тщательный и структурированный терапевтический подход. Существует несколько доступных стратегий и опций (таблица 1), однако при планировании их применения следует учитывать состояние больного.
Сепсис часто присутствует у пациентов с перфоративной язвой, причем предположить его можно лишь у 30-35% пациентов, имеющих сепсис по прибытии в операционный зал, и является ведущей причиной смерти, составляя 40-50% смертельных случаев. В течение 30 дней после операции, более чем у 25% пациентов развивается септический шок, влекущий за собой смерть в 50-60% случаев. Соответственно, подробный сбор анамнеза и меры, направленные на предотвращение, выявление и лечение сепсиса у пациентов с перфоративной язвой, могут привести к снижению смертности и заболеваемости. Эта цель может быть достигнута путем систематической оценки наличия признаков сепсиса и лечения больных в соответствии с принципами Кампании Выживания при Сепсисе (Surviving Sepsis Campaign), включающими инфузионную терапию, бакпосевы возбудителей, эмпирическую терапию антибиотиками широкого спектра действия, а также систему управления ресурсами. Многопрофильный предоперационный подход, основанный на таких принципах, был оценен в нерандомизированных клинических испытаниях у пациентов с осложненной перфорацией, язвенной болезнью, со статистически значимым доказанным снижением смертности (количество тех, кого необходимо лечить, на десять пациентов).
У больных с очень немногими или локализованными симптомами, находящихся в хорошем клиническом состоянии, выбор в пользу оперативного вмешательства может быть преднамеренно отложен в пользу периода наблюдения. Решение отказаться от выполнения операции сразу же, для начальной попытки выполнения первичной консервативной стратегии, не ново и впервые было пропагандировано более полувека назад. В ряде последовательных выборок, более чем у половины всех пациентов с перфорацией язвы произошла ее спонтанная облитерация, и такие больные прошли успешное консервативное лечение. Стратегия должна включать внутривенное введение антибиотиков, запрет на прием пищи естественным путем или через назогастральный зонд, антисекреторные и антацидные препараты (ингибиторы протонной помпы), а также визуализация с помощью водорастворимого контраста для подтверждения перфорации.
Единственное РКИ, когда-либо проводившееся в этой области (еще до введения в практику ингибиторов протонной помпы) показало успех консервативной стратегии у большинства пациентов, но при этом высокий процент несостоятельности у пациентов пожилого возраста (в возрасте> 70 лет). Тем не менее, при выборе консервативного метода лечения необходимо учитывать, что смертность от осложнений язвы увеличивается с каждым часом задержки перед операцией.
Отсрочка хирургического вмешательства была фактором, последовательно связанным со смертельным исходом. Лапаротомия с закрытием перфорации за счет использования прерывистых швов с подшиванием или без сальниковой ножки для закрытия дефекта была основным подходом в течение нескольких десятилетий.
Лапароскопическое восстановление перфоративных язв используется все чаще, достигая в последнее время частоты встречаемости в 30-45% случаев. Тем не менее, использование лапароскопии по всему миру варьируется. В недавнем исследовании США сообщили, что менее 3% пациентов с перфорацией пептической язвы были оперированы с помощью лапароскопии. Два недавних систематических обзора, включавшие три клинических РКИ, не показали никакой разницы в смертности или каких-либо клинически значимых послеоперационных осложнениях между открытой и лапароскопической хирургией.
Обзор литературы, описывающей собранные серии случаев, показал небольшое преимущество лапароскопии относительно снижения послеоперационных болей и продолжительности пребывания в стационаре (а в некоторых случаях — даже снижения смертности), но результаты этих отчетов могут быть смещены в сторону отбора молодых пациентов, благоприятных оценок риска (I- II по шкале Американского общества анестезиологов), малых перфорационных отверстий (<10 мм), а также кратких временных периодов с момента начала заболевания до операции. В настоящее время нет никаких доказательств, позволяющих предположить, что лапароскопическая операция лучше, чем открытая, но в то же время нет данных о том, что лапароскопия вредна у больных с сепсисом или распространенным перитонитом. Однако, так как никакой разницы в смертности между этими техниками показано не было, до тех пор, пока не получены надежные доказательства превосходства одной техники над другой, при ее выборе следует руководствоваться опытом хирургов, проводящих операцию и оценкой состояния пациента. Иногда перфорация может быть слишком большой (то есть >2 см) или воспаленные ткани — слишком рыхлыми, чтобы обеспечить безопасное заживление шва первичным натяжением. Кроме того, если первая попытка закрытия дефекта оказалась неудачной, вторая может также оказаться несостоятельной. В этих условиях резекция может оказаться более безопасным вариантом. Следует отметить, что крупные язвы желудка или их постоянные перфорации должны вызывать подозрение озлокачествления, которое можно встретить почти у 30% пациентов в этой ситуации. Хирургическая стратегия у таких больных может затем включать в себя резекцию (дистальную гастрэктомию для язвенной болезни желудка или формальные резекции желудка при подозрении на злокачественную опухоль), частичную резекцию желудка с отводящей гастроеюностомией (если дефекты расположены в пилорическом отделе) или размещения Т-образного дренажа, если дефект находится в двенадцатиперстной кишке. В Японии некоторые исследователи сообщают о более высокой доле (до 60%) пациентов с перфорацией язвы, к которым была применена резекция желудка, а не наложение первичного шва, что, возможно, основано на традициях и гораздо более высокой частоте встречаемости желудочных неоплазий в Японии, чем в Северной Америке и Европе.
Таблица 1: Обобщенный взгляд на ведение больных с ЯБ
Используется, если: очень ограниченные симптомы/дефект; непригодность больного к операции (например, оценка риска 5 по шкале Американского общества анестезиологов); или же нежелание пациента. Оценивают риски и пригодность послеоперационной
интенсивной терапии; диализ; поддержка ИВЛ
Одно РКИ по консервативному лечению; серии случаев; данные наблюдения с высоким риском расхождения
Открытое или лапароскопическое (с готовностью к конверсии) (**альтернативы эндоскопии)
3 РКИ, не показавшие отличий в исходах; экспериментальные и спорадические данные
Если пациент находится в терминальной стадии заболевания
Оптимальная поддерживающая терапия; мнения экспертов, никаких специфических данных; наблюдение
Посев культур и биопсия
Мазки перитонеальной жидкости, с наличием тканевой биопсии или без нее
Результаты, последующая деятельность и качество жизни
Показатели смертности от язвенной болезни в Европе оставались стабильными в течение долгого времени, и, как сообщалось в систематическом обзоре 2011 года, составляли 10-30%. Тем не менее, уровень смертности существенно различается в сообщениях различных исследователей (в пределах от 3% до 30%), главным образом, из-за географических различий в причинах и включении в изучения пациентов, но также по причине различий в методике сбора данных. Административные источники, такие как филиал Национального реестра стационарных стандартов и медицинского страхования претензий США в Корее, сообщают о низком уровне смертности (около 3%).
Для США такая низкая смертность в официальных данных резко контрастирует с уровнями других отчетов (смертность около 15%) той же страны. В перспективе сбор данных по всей стране, такой, как, например, в датском клиническом регистре неотложной хирургии, сообщает о смертности, достигающей 28%. Таким образом, в дополнение к географической изменчивости (рисунок 1), следует тщательно рассматривать методы сбора данных при сравнении показателей смертности.
Эндоскопическое послеоперационое наблюдение
После операции по поводу язвенной болезни желудка в качестве рутинного метода часто выполняется послеоперационная эндоскопия, чтобы исключить новообразования как основную причину перфорации, т.к. до 13% перфораций язвы желудка может быть связано с раком. Эта эндоскопия, как правило, планируется примерно через 6 недель после восстановления и после завершения эрадикации H. pylori.
Имеющиеся данные для такого подхода дефицитны и основаны на клинической целесообразности. Эндоскопическое наблюдение обычно не рекомендуется при язве двенадцатиперстной кишки, т.к. риск злокачественного процесса очень низок. Тем не менее, определение местоположения язвы (желудок или ДПК) может быть затруднено в юкстапилорическом отделе, а также в условиях сильного воспаления и загрязнения. Эндоскопическое исследование следует рассматривать как метод исключения злокачественности, если точное местоположение язвы является неопределенным и в процессе операции не было выполнено биопсии.
В долгосрочной перспективе выживаемость после операции по поводу перфорации язвы была плохо изучена, данные доступны только из трех когортных наблюдательных исследований. Все три исследования сообщали о чрезмерной долгосрочной смертности и были зарегистрированы среди европейских когорт пациентов пожилого возраста. Так как ни одно из исследований не имело сравнительного дизайна, необходимы дальнейшие исследования относительной выживаемости и причин смерти. Среди групп молодых пациентов качество жизни, как сообщается, оценивалось как хорошее у большинства пациентов спустя 6 месяцев после операции.
Выводы и будущие направления исследований
Недостаточность клинического прогресса и базового понимания перфоративной пептической язвы требует повышенного внимания к снижению заболеваемости и смертности. По сравнению с влиянием данного заболевания на здоровье людей во всем мире, мы отмечаем плохое понимание основ патофизиологии перфорации, способностей таких язв к самовосстановлению и развития синдрома сепсиса у больных. Выявление прогностических факторов и путей оказания помощи, которые могли бы повысить восстанавливаемость, снизить заболеваемость и потенциально также снизить смертность, должно быть предметом дальнейших исследований.
Следует также изучить новые методы, чтобы в дальнейшем изыскать альтернативы инвазивному хирургическому вмешательству. Кроме того, у некоторых пациентов с невыраженными симптомами можно успешно применять менее инвазивные терапевтические подходы. Тем не менее, в перспективных протоколах должны быть изучены группы пациентов, а испытания следует посвятить открытию наиболее безопасных и эффективных стратегий ведения и соответствующих критериев отбора. Необходимы долгосрочные последующие исследования с оценкой качества жизни излеченных.
Перевод: Даня Ряскина
Изображения: Антон Осипенко
Редакция: Deepest Depths, Зенфира Махмудова, Николай Лисицкий, Михаил Гусев, Алексей Дорохов
